La urticaria solar es una urticaria crónica inducible física clasificada también como fotodermatosis idiopática. El objetivo de este trabajo es definir las características fenotípicas y valorar su incidencia.
Material y métodoEstudio multicéntrico retrospectivo en el que recogen datos epidemiológicos, características clínicas, fotobiológicas, analíticas y terapéuticas.
ResultadosSe ha incluido a 224 pacientes procedentes de 9 Unidades de Fotobiología. La distribución por sexos correspondió a 141 mujeres y 83 varones con una edad media al diagnóstico de 37,9 años (rango 3-73). El 26,7% presentaba antecedentes de atopia, con la rinitis alérgica como la manifestación más frecuente (16,5%). Un 75,9% de los pacientes refería clínica solo en zonas fotoexpuestas. El espectro implicado con más frecuencia fue la luz visible aisladamente (31,7%). En el 21% la urticaria solar solo fue posible desencadenarla con luz natural. El tratamiento más empleado por los expertos fueron los antihistamínicos por vía oral (65,46%) seguido por diferentes modalidades de fototerapia (34%). La resolución completa se observó con mayor frecuencia en urticaria solar desencadenada exclusivamente por luz visible o luz natural, con diferencias estadísticamente significativas (p<0,05) con respecto a otras longitudes de onda. No se observa un incremento de la incidencia anual.
ConclusionesPresentamos la serie de urticaria solar más larga hasta ahora publicada. Las características epidemiológicas, clínicas y fotobiológicas confirman los datos ya conocidos, aunque en nuestra serie destaca un alto índice de fototest negativos. La reactividad exclusiva a luz visible o luz natural se asocia a mayores probabilidades de resolución. No se observa una tendencia al aumento en la incidencia anual.
Solar urticaria is a chronic inducible urticaria also classified as an idiopathic dermatosis. The objective of this paper is to define the phenotypic characteristics of solar urticaria and to evaluate its incidence.
Material and methodThis was a retrospective multicenter study in which data were gathered on the epidemiology and clinical, photobiologic, laboratory, and therapeutic characteristics of solar urticaria.
ResultsA total of 224 patients (141 women and 83 men) were included from 9 photobiology units. The mean age of the patients was 37.9 years (range, 3-73 years). A history of atopy was detected in 26.7%, and the most common presentation was allergic rhinitis (16.5%). Clinical signs were limited to sun-exposed areas in 75.9% of patients. The light spectrum most commonly implicated was visible light only (31.7%), and in 21% of cases it was only possible to trigger solar urticaria with natural light. The treatments most widely used by photobiology experts were oral antihistamines (65.46%), followed by different forms of phototherapy (34%). Complete resolution was observed most often in patients with solar urticaria triggered exclusively by visible or natural light, with statistically significant differences with respect to other wavelengths (P<.05). No increase in the annual incidence of solar urticaria was observed.
ConclusionsWe have presented the largest series of solar urticaria published to date. The epidemiological, clinical, and photobiologic findings confirm previously reported data, although there was a particularly high rate of negative phototests in our series. Reactivity exclusively to visible or natural light was associated with a higher probability of resolution. No increasing trend was observed in the annual incidence.
La urticaria solar (US) es una fotodermatosis idiopática infrecuente, que representa el 7% de todas las fotodermatosis1. Asimismo, está clasificada como una urticaria crónica inducible física2, y en este contexto tiene una incidencia entre el 0,08%1 y el 0,4%3 sobre el total de urticarias. Afecta sobre todo a mujeres en la tercera década de la vida y se caracteriza por la aparición de prurito, eritema o habones en áreas expuestas, generalmente dentro de la primera hora tras una exposición solar normal o a fuentes de luz artificial. La clínica desaparece después de que el paciente suspende la exposición solar, en un tiempo máximo de 24 h4.
La mayoría de los casos son de curso benigno, pero en algunos pacientes puede haber sintomatología sistémica asociada, como cefalea, náuseas, afectación mucosa e incluso anafilaxia. Con estos síntomas o sin ellos, la realidad es que su aparición puede condicionar el día a día de quien la padece, mermando su calidad de vida personal y, en ocasiones, profesional5.
En general, la historia clínica suele ser lo suficientemente relevante como para hacer el diagnóstico. Sin embargo, se recomienda2 que estos pacientes sean explorados en una Unidad de Fotobiología, donde el estudio fotobiológico permitirá: confirmar el diagnóstico, implicar a una o varias longitudes de onda y establecer el tratamiento más apropiado en función de su gravedad.
Se han descrito distintas modalidades terapéuticas según la intensidad de los síntomas: filtros solares, antihistamínicos orales6, ciclosporina7, desensibilización con diferentes modalidades de fototerapia8,9, omalizumab10, plasmaféresis11, inmunoglobulinas (Ig) intravenosas12, afamelanotide13, etc. Aunque se han propuesto recomendaciones terapéuticas en el contexto de las urticarias crónicas, y de forma más concreta y reciente, en las urticarias crónicas inducibles físicas, no existe una guía consensuada y basada en la evidencia que defina el abordaje específico para la US2.
A lo largo de los años se han publicado en la literatura casos clínicos y una decena de series1,14–22, resumidas recientemente22, y que han contribuido al mejor conocimiento de las características de la enfermedad.
En el presente trabajo, aportamos la serie más larga de pacientes con US recogida en la literatura (20 pacientes de esta serie ya han sido publicados de forma preliminar)20. Se detallan las características epidemiológicas, clínicas, analíticas y fotobiológicas, con la intención de definir el fenotipo de los pacientes con US.
Material y métodoDiseño del estudioSe trata de un estudio multicéntrico retrospectivo realizado en el seno del Grupo Español de Fotobiología (GEF). Los autores son responsables de unidades de fotobiología de hospitales terciarios, que se distribuyen en diferentes puntos geográficos de España (tabla 1).
Hospitales participantes en el estudio
| Número | Nombre del hospital | Ciudad | N.° de casos aportados | Inicio de recogida de datos |
|---|---|---|---|---|
| 1 | H. de La Princesa | Madrid | 18 | 2009 |
| 2 | H. La Santa Creu i Sant Pau | Barcelona | 43 | 1988 |
| 3 | H. Germans Trías i Pujol | Badalona | 18 | 2004 |
| 4 | H. Virgen de la Victoria | Málaga | 7 | 2009 |
| 5 | H. de Cruces | Baracaldo | 34 | 1990 |
| 6 | H. General Universitario | Valencia | 62 | 2000 |
| 7 | H. Clínico | Barcelona | 17 | 1997 |
| 8 | H. Complexo Universitario | Santiago de Compostela | 11 | 2009 |
| 9 | H. del Mar | Barcelona | 14 | 2009 |
La atención clínica se realizó siguiendo la práctica habitual de cada unidad; fue solicitado el consentimiento informado para aquellos procedimientos diagnósticos e intervenciones en el paciente que cada centro tenía establecido.
El periodo de tiempo de recogida de datos fue variable de un centro a otro, pero el cierre de la recogida de datos fue, para todos los centros, junio de 2014.
Población del estudioCriterios de inclusión: pacientes de cualquier sexo y edad que en el momento de la consulta presentaban clínica de US o unas pruebas de provocación con luz artificial o natural compatible con US.
Los datos recogidos de cada paciente incluyeron: sexo, edad en el momento del diagnóstico, antecedentes personales, fototipo, tiempo de evolución de la US, características clínicas y fotobiológicas de la US, tratamiento utilizado, tiempo de seguimiento y evolución.
Estudio fotobiológicoA todos los pacientes se les realizó un fototest en la región lumbar o en la cara anterior del antebrazo, con lecturas inmediatas, a la media hora y a la hora. Si durante la realización del fototest se observaba respuesta en alguno de los valores testados, la exploración era interrumpida, y se consideraba positiva la primera dosis en la que aparecía eritema. Las series de dosis empleadas para la provocación fueron heterogéneas, ya que la mayoría de los pacientes incluidos lo fueron con anterioridad a la puesta en marcha del documento de consenso del fototest del GEF23 y del consiguiente intercalibrado de los dispositivos lumínicos empleados en los estudios fotobiológicos por los autores. Por este motivo no se facilitarán en este trabajo dosis urticariales mínimas.
Las fuentes de luz empleadas en el estudio han sido: a) simuladores solares provistos de lámparas de descarga de arco de xenón (Solar Ligth 12S y 16S; Solar Ligth Co, Glenside, EUA y Oriel Solar Simulator 300W, Newport Co., EUA) y b) lámparas fluorescentes de UVB de banda ancha (UVBBA); los modelos comúnmente utilizados son las Philips TL-12 (Medisun Gigatest, Schulze & Böhm GmbH, Alemania) y Waldmann UV21 (Waldmann UV 180 y 181, Waldmann Co., Alemania).
Las fuentes de radiación empleadas para la exposición a UVA fueron de 3tipos: 1) las de simulador solar más filtro de corte, el cual elimina longitudes de onda por debajo de 320nm; 2) lámparas fluorescentes de UVA (equipos Waldmann UV181 con lámparas Waldmann PUVA) y 3) lámparas UVA de alta presión (Waldmann UVA700 y Philips HB400).
Para testar la luz visible, se utilizó un carrusel de diapositivas Kodak con una bombilla halógena de 150W con una distancia foco-piel de 10cm y con un tiempo máximo de iluminación de 10 min.
En aquellos pacientes en los que los test fotobiológicos fueron negativos, se les pidió que expusieran a la luz natural una pequeña zona de piel durante el tiempo habitual que desencadenaba sus síntomas y regresaran a la consulta para constatar la respuesta.
Estudios de laboratorioA todos los pacientes se les realizaron las siguientes exploraciones complementarias: analítica sanguínea con recuento, fórmula, bioquímica, determinación de anticuerpos antinucleares (ANA), así como determinación de protoporfirinas plasmáticas. En un subgrupo de pacientes se determinaron los niveles de IgE total.
Estudio estadísticoLas características de los sujetos y las variables se distribuyeron en frecuencias; en la comparación de proporciones se aplicaron contrastes paramétricos (ji2) para estimar la significación de las desproporciones. Las variables cuantitativas se contrastaron mediante pruebas paramétricas (ANOVA, F Snedecor y t de Student). Finalmente se aplicó un modelo de regresión de Cox para estimar la probabilidad temporal en la resolución del cuadro clínico, que permitió representarla mediante una distribución de Kaplan-Meier.
ResultadosEn el estudio fueron incluidos 224 pacientes procedentes de 9 Unidades de Fotobiología. Un resumen de los principales resultados de este estudio se encuentra recogido en la tabla 2. El número de casos aportado por cada centro fue muy variable en función de la actividad y del periodo de recogida de datos (tabla 1).
Principales resultados del estudio
| Características de los pacientes | |
|---|---|
| N= 224 | Procedencia: 9 Unidades de Fotobiología |
| Sexo | 141 mujeres/83 varones |
| Edad media al diagnóstico | 38,7 años (mujeres) 36,69 años (hombres) <18 años 17 pacientes (7,6%) |
| Fototipos más frecuentes n | iii = 119/ii = 58 |
| Antecedentes de atopia 60 p. (26,7%) | Rinitis n=37 (16,5%) Asma n=19 (8,4%) Dermatitis atópica n=4 (1,8%) |
| Otros antecedentes | Otras urticarias crónicas n=36 (16%) Fotodermatosis n=3 (ELP) Colagenopatías n=7 (2SS, 2 morfea, 1 LC, 2 LES) Linfoma n=3 |
| Intervalo hasta la consulta | 1 a 3 años (< 1año hasta >18 años) |
| Clínica más frecuente | Eritema o habones áreas expuestas |
| Espectro de acción n (%) | LV: n=71 (31,7) LV+UVA: n=28 (12,5) Luz natural solo: n=47 (21) UVB+UVA+ LV: n=25 (11,2) UVB+UVA: n=20 (8,9%) UVA: n=18 (8) UVB: n=6 (2,7) UVB+LV: 3 (1,3) |
| IgE patológica n (%) | 44/111 (39,6) |
| Tratamientos más empleado n (%) | Anti-H1 127/194 (65,46) Fototerapia 34 |
| Resolución completa n (%) | 58/161 (25,9) |
| Resolución parcial n (%) | 80/161 (35,7) |
| Probabilidad máxima de resolución | 70% a los 135 meses (11 años) |
anti-H1: antihistamínicos tipo 1 orales; ELP: erupción lumínica polimorfa; LC: lupus cutáneo; LES: lupus eritematoso sistémico; LV: luz visible; N: número; SS: síndrome de Sjögren; UVA: ultravioleta A.
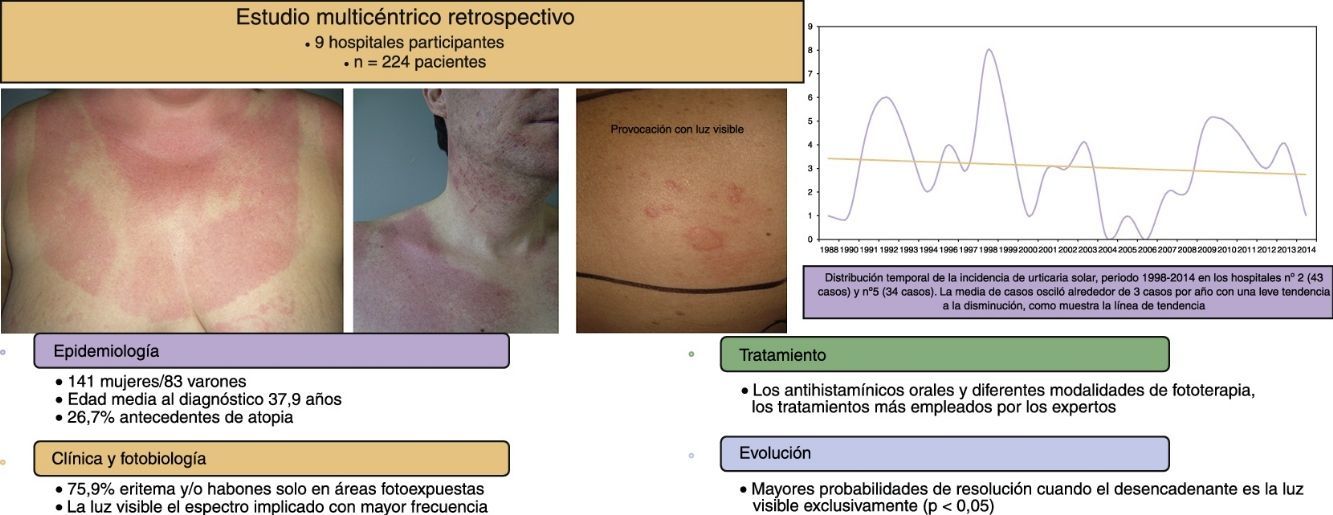
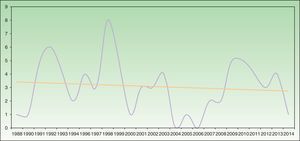
La incidencia de US (n.° de casos nuevos diagnosticados cada año) en los 2centros con mayor periodo de seguimiento no mostró una tendencia al aumento del número de casos con los años (fig. 1).
Datos epidemiológicosEl grupo de estudio estaba conformado por 141 mujeres y 83 varones. La edad media al diagnóstico fue de 37,9 años (rango 3-73), 38,7 para las mujeres (rango 3-73) y 36,69 años para los hombres (rango 5-73). Un total de 17 pacientes (7,6%) eran menores de 18 años en el momento del diagnóstico. Los fototipos más frecuentes fueron el ii (n = 58) y el iii (n = 119).
Antecedentes personalesUn total de 60 pacientes presentaban antecedentes de atopia (26,7%); la manifestación más frecuente fue la rinitis alérgica (n=37; 16,5%) seguida del asma alérgico (n=19; 8,4%). Solo 4 pacientes referían antecedentes de dermatitis atópica. Otras urticarias crónicas, entre las que se incluía el dermografismo (urticaria facticia), se mostraron concomitantemente en 36 pacientes (16%). Siete pacientes asociaban colagenopatías (2 síndromes de Sjögren, 2 morfea, un lupus cutáneo, 2 lupus eritematoso sistémico) 3 erupción lumínica polimorfa, y en 3 pacientes se diagnosticó un linfoma (un linfoma B difuso de célula grande, un linfoma B centrofolicular y un linfoma B cutáneo primario de la zona marginal) durante el seguimiento de la urticaria.
ClínicaEl intervalo de tiempo entre el inicio de los síntomas y la posibilidad de ser atendido en una Unidad de Fotobiología fue de 1 a 3 años (rango: <1 a >18 años).
Un 75,9% de los pacientes mostraba clínica de eritema o habones en zonas fotoexpuestas con sensación de prurito a los pocos minutos de la exposición solar. El 15,6% aquejaban afectación de zonas no fotoexpuestas con aparición de urticaria en áreas cubiertas por prendas finas. El 6,3% de los pacientes refería además afectación de cara y manos. Solo un paciente describía clínica de US localizada exclusivamente en lugares de hematoma o trauma. Un paciente presentaba clínica de US retardada, con aparición de lesiones en áreas fotoexpuestas y no fotoexpuestas, varias horas después de la exposición solar. Un paciente resolvió la US al suspender la ingesta de triflusal. En ningún otro caso se relacionó la clínica de US con la medicación concomitante. Un paciente presentó clínica de anafilaxia y síncope durante una exposición solar en la playa.
Exploración fotobiológicaSe obtuvieron datos en 218 de los 224 pacientes. El espectro de acción implicado más frecuentemente fue la luz visible, responsable única en 71 pacientes (31,7%); UVA y luz visible en 28 pacientes (12,5%). En 25 (11,2%) se constató como espectro de acción responsable UVB, UVA y luz visible; UVB y UVA en 20 (8,9%). El efecto de la radiación UVA exclusiva estuvo implicada en 18 sujetos (8%); UVB sola en 6 (2,7%) y UVB y luz visible en 3 (1,3%). En 47 pacientes (21%) solo fue posible desencadenar la urticaria con la luz natural.
Datos analíticosEn 111 de 224 pacientes se determinó la IgE que mostró valores patológicos (por encima de 100U/mL) en 44 pacientes (39,6%). El valor medio de la IgE fue de 234U/mL con un rango entre 2,7 y 2.874U/mL. Los hombres con IgE patológica presentaban una media de edad menor (31,14 años) respecto de las mujeres (40,9 años) y del resto de varones con IgE normal o no determinada; esta diferencia es estadísticamente significativa (p<0,05).
Cinco pacientes presentaban títulos significativos de ANA (≥1/320), 3de los cuales no asociaban ninguna enfermedad autoinmune, uno asociaba un lupus cutáneo y otro, un lupus eritematoso sistémico.
TratamientoEn 194 de 224 pacientes existían datos disponibles de la modalidad terapéutica empleada, con variaciones de un centro a otro con base en la experiencia y hábito de cada experto clínico. Los tratamientos más empleados fueron los antihistamínicos orales (anti-H1), en un 65,46% (127 de 194) de los sujetos, solos o combinados con otras terapias. La fototerapia se utilizó en el 34% de los casos. La frecuencia de las diferentes modalidades fue helioterapia 17,77%, UVA 8,12%, PUVA 4,06% y UVBBE 4,06%.
Otros tratamientos administrados en la serie fueron filtros solares, betacarotenos, antipalúdicos e inmunosupresores. En 4 pacientes se utilizó omalizumab, con resultados favorables en 3 de ellos.
SeguimientoEn 161 de 224 casos se disponía de información de la evolución de la urticaria en el momento de realizar el estudio. La resolución completa de las lesiones, bien de forma espontánea o bien por respuesta a las terapias empleadas, ocurrió en 58 (25,9%) de los pacientes, mientras que la resolución parcial se obtuvo en 80 pacientes (35,7%). Por el contrario, 23 pacientes (10,3%) no presentaban ninguna mejoría en el momento de realizar el corte. El periodo de seguimiento osciló entre menos de un año y más de 20 años; el periodo más frecuente fue entre uno y 3 años (n=109; 48,7%).
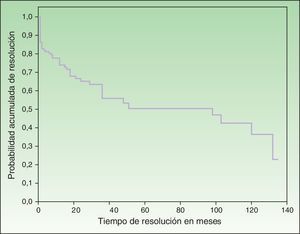
Probabilidad de resoluciónLa probabilidad máxima de resolución se situó en el 70% al cabo de 135 meses (11,5 años) de seguimiento. La mitad de los casos fueron resueltos entre los 4 y 5 años de seguimiento (fig. 2).
Análisis multivarianteLa resolución completa se observó con mayor frecuencia en los pacientes en los que la US era inducida exclusivamente por la luz visible o por la luz natural. Estas diferencias mostraron significación estadística (p<0,05) con respecto a otras longitudes de onda implicadas. Los pacientes que presentaron una resolución parcial o no mejoraron presentaron con más frecuencia reactividad conjunta a luz visible y UVA.
Además, el 50% de las urticarias que obtuvieron una resolución completa lo hicieron en el primer año de seguimiento; estaban resueltas al cabo de 3 años el 83%. La resolución completa, aunque sin significación estadística, fue más frecuente en hombres sin antecedentes de atopia.
DiscusiónEn el presente trabajo se recogen de forma retrospectiva las características epidemiológicas, clínicas, analíticas y fotobiológicas de 224 pacientes con US. Los casos proceden de 9 Unidades de Fotobiología de otros tantos centros hospitalarios españoles, repartidos por diferentes puntos de la geografía del país. Todos los responsables de estas unidades pertenecen al GEF.
Hasta la fecha se han publicado 10 series de US1,14–22, que agrupan a un total de 370 pacientes procedentes de diferentes países. Veinte de los casos recogidos en la presente serie ya habían sido previamente publicados20.
La US es una fotodermatosis rara, de etiopatogenia desconocida. La más reciente clasificación propuesta por Leenutaphong et al.24 y basada en estudios de activación in vitro propone 2tipos de US IgE mediadas: tipo i, causada por un cromóforo anormal presente solo en pacientes con US, contra el que se dirigen anticuerpos IgE. El tipo ii estaría causado por anticuerpos IgE circulantes anormales dirigidos contra un cromóforo normal.
En los últimos años, algunos autores apuntan a una tendencia al aumento de la incidencia de la US, por razones desconocidas22,25, al mismo tiempo que se observa una disminución en la incidencia de reticuloide actínico25. En nuestra serie no se puede confirmar este dato, ya que la distribución temporal de la incidencia de US en los 2hospitales con mayor periodo de recogida de datos muestra una leve tendencia a la disminución (fig. 1).
Los datos epidemiológicos en esta serie son similares a los ya publicados en cuanto a sexo y edad. La única serie que muestra un predominio del sexo masculino es la serie de Singapur1. La tercera-cuarta décadas de la vida son la edad predominante de presentación en todas las series. La incidencia en menores de 18 años es del 7,8% en nuestra serie, dato que es recogido por otros autores con una frecuencia del 5-15%14,16 en menores de 15 años y del 21-27% en menores de 2014,16,17. En cuanto al fototipo más afectado, estamos de acuerdo en que dependería fundamentalmente de variaciones geográficas1,22: en nuestra serie el fototipo iii es el más prevalente, seguido del fototipo ii, tal y como ocurre en la población sana de nuestro país23.
La incidencia de atopia en los pacientes con US ha sido variable en las diferentes series publicadas, oscilando del 0 al 48%14,15, pero sin tipificar hasta la fecha cada una de sus manifestaciones. Nosotros hemos constatado una incidencia de antecedentes de atopia en el 26,7% de los casos, datos similares a los de otros países mediterráneos18. Los pacientes con US de nuestra serie presentan con más frecuencia rinitis y asma alérgica, mientras que la incidencia de dermatitis atópica ha sido prácticamente testimonial. La incidencia de otras urticarias crónicas concomitantes, del 16% en nuestra serie, ha sido recogida solo en 3series previas, con frecuencias variables entre el 5 y el 34%1,17,22.
Coincidimos con la mayoría de los autores que recogen este dato14,21,22 en la baja incidencia de otras fotodermatosis junto con la US: tan solo en 3 pacientes de nuestra serie se registró la coexistencia de erupción lumínica polimorfa. La serie de Beattie et al.16 es la única que muestra una incidencia significativa de esta enfermedad coincidiendo con la US (23% de los casos). El diagnóstico concomitante de conectivopatías y varios casos de linfoma nos parece incidental y pone de manifiesto la importancia de una correcta historia clínica y del seguimiento de los pacientes con US.
La clínica de la US es fácilmente reconocible. En todas las series, la mayoría de los pacientes refieren eritema o habones con prurito en zonas fotoexpuestas que ocurren a los pocos minutos de la exposición solar. El tiempo medio desde el inicio de la clínica hasta la consulta en una Unidad de Fotobiología ha sido de uno a 3 años en nuestra serie. Ello implica un retraso en el conocimiento de las características de la US y, por ende, del abordaje terapéutico adecuado. Algunos pacientes tardan en consultar más de 18 años. Retrasos diagnósticos similares se puedan encontrar en las series que recogen este parámetro14,15,18,20,22.
En cuanto a la longitud de onda implicada en nuestros pacientes, la luz visible fue la más frecuente, sola o asociada a UVA, como la mayoría de los autores recogen en sus series14,16–18,20,21. Queremos llamar la atención sobre el alto índice de fototest negativos en nuestra serie (21%). Este hecho, aunque ya reportado en la literatura, lo es con menor frecuencia (0-5,3%)1,14–17,20. Las posibles causas del aumento de la incidencia en nuestra serie pueden ser varias: 1) se trata de un estudio retrospectivo en el que a menudo no están disponibles todos los datos a estudio; 2) un porcentaje no despreciable de pacientes acude a la consulta en momentos en los que la clínica está ausente, ya que los síntomas solo ocurren en determinadas estaciones del año y 3) las dosis necesarias en determinados pacientes para conseguir una fotoprovocación pueden ser más altas que las empleadas en las diferentes Unidades de Fotobiología o bien, en algunos casos, la US está desencadenada por la acción de varias bandas espectrales simultáneas, circunstancia que sí que ocurriría cuando el paciente se expone a la luz solar, pero no cuando separamos los espectros con nuestros dispositivos.
Nuestra serie pone de manifiesto, también, la incidencia de valores alterados de IgE plasmática. Aunque este dato solo se ha determinado en el 50% de los pacientes de la serie, creemos que es relevante que en aproximadamente un 40% de los pacientes en los que se ha testado presente valores por encima de la normalidad; porcentajes que son similares (34%)26 a los que ocurren en otro tipo de urticarias crónicas. Desconocemos la relevancia de que los pacientes varones con valores elevados de IgE presenten una edad media menor al resto de los grupos. De cualquier forma, consideramos conveniente la determinación de este parámetro analítico con regularidad, al ser la US una enfermedad IgE mediada.
La gran variabilidad de opciones terapéuticas utilizadas en nuestra serie deriva de la ausencia de un tratamiento estandarizado y está basada en la experiencia de cada autor con las diferentes alternativas. A la vista de nuestros resultados, los anti-H1 por vía oral serían la terapia de elección en la mayoría de los centros. No está recogido en nuestra serie si la dosis de anti-H1ha sido escalada hasta 4 veces la recomendada, ya que estos protocolos de actuación son muy recientes27,28. Si bien, quizá sería el momento de plantearse el tratamiento de la US como el de una urticaria crónica más. Las recomendaciones más recientes para el manejo de las urticarias crónicas inducibles2 afianzan esta idea y, tras una revisión sistemática de la literatura, objetivan que, en la US, la utilización de los anti-H1 no sedantes tendrían un nivel de evidencia A, la fototerapia de desensibilización y el afamelanótido tendrían un nivel de evidencia B y el omalizumab, la ciclosporina y las Ig intravenosas, un nivel de evidencia C.
En nuestra serie se ha utilizado omalizumab en 4 pacientes, con buena respuesta en los 3 casos en los que se utilizaron las dosis actualmente recomendadas en el tratamiento de la urticaria crónica. En la literatura encontramos resultados dispares de la efectividad de omalizumab en el tratamiento de la US10,29. Omalizumab podría ser, en nuestra opinión, una alternativa terapéutica en la US que todavía debe ser explorada en estudios multicéntricos controlados, con el fin de extraer conclusiones más definitivas.
En cuanto a la evolución, no se han detectado, en el análisis multivariante, factores pronósticos que influyan en la resolución o no de la US. Tan solo se ha podido objetivar que aquellos pacientes que reaccionaban exclusivamente a luz visible o en los que solo la luz natural era capaz de provocar su US tenían más probabilidades de resolución completa, con diferencias estadísticamente significativas, respecto a aquellos que reaccionaban frente a otros espectros de acción. La resolución completa en nuestra serie ocurrió en el 25,9% de los pacientes. Beattie et al.16 recogen también una resolución completa en el 25% de los casos, mientras que Monfreccola et al.17 la elevan al 74%. Por otro lado, la probabilidad máxima de resolución en nuestra serie se situó en el 70% al cabo de 135 meses (11 años). Beattie et al.16 recogen en su serie una resolución del 12, 26 y 36% a los 5, 10 y 15 años, respectivamente.
En conclusión, nuestra serie de 224 pacientes con US, la más larga hasta ahora publicada, presenta unas características epidemiológicas, clínicas y fotobiológicas similares a la mayoría de las series previas. En nuestra aportación destaca que la curva de incidencia de la US muestra una morfología sin tendencia al aumento. La rinitis y el asma serían las manifestaciones de atopia más habituales y no es infrecuente que los pacientes con US padezcan otras urticarias crónicas concomitantes. Llama la atención el alto índice de fototest negativos obtenidos, en comparación con otras series. Los casos que reaccionan exclusivamente a la luz visible o a la luz natural tendrían más probabilidades de resolver su US que los que reaccionan a otros espectros de acción. Los anti-H1, seguidos de la fototerapia, han sido las alternativas más empleadas en nuestra serie por los expertos, sin embargo, no existen en la literatura recomendaciones claras, basadas en la evidencia, para el abordaje de esta dolencia, por lo que sería de interés la realización de estudios multicéntricos que ayuden a determinar un protocolo terapéutico en la US.
Responsabilidades éticasProtección de personas y animalesLos autores declaran que para esta investigación no se han realizado experimentos en seres humanos ni en animales.
Confidencialidad de los datosLos autores declaran que han seguido los protocolos de su centro de trabajo sobre la publicación de datos de pacientes.
Derecho a la privacidad y consentimiento informadoLos autores declaran que en este artículo no aparecen datos de pacientes.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.
Los autores quieren agradecer a todos aquellos que directa o indirectamente han colaborado en la elaboración de este manuscrito y en especial al Dr. Antonio Salazar Cifre, epidemiólogo del Departamento de Epidemiología del Centro de Salud Pública de Valencia y a los Dres. Noelia Rivera y José Ramón Estela Cubells, residentes del Hospital Germans Trías i Pujol de Badalona y del Hospital General de Valencia respectivamente, por su colaboración durante el periodo de recogida de datos de este estudio.