Una paciente mujer de 79 años, con antecedentes de artritis reumatoide, osteoporosis y enfermedad renal crónica avanzada en terapia renal sustitutiva (hemodiálisis), fue remitida al servicio de dermatología de nuestro hospital para la valoración de una lesión en el hombro izquierdo de varios meses de evolución que había crecido y, ocasionalmente, causaba prurito.
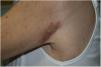
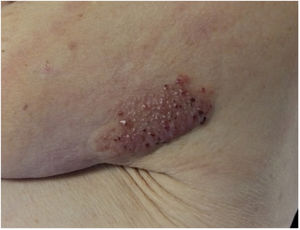
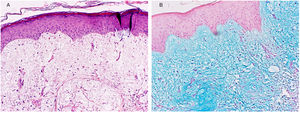
Exploración física y estudio histopatológicoEn la primera consulta se observó, en la cara posterior del hombro izquierdo, una única placa de 8 x 5cm, de coloración rojo-violácea, con superficie pseudovesicular y arracimada (fig. 1). El estudio histopatológico reveló una epidermis conservada (fig. 2A). En la dermis papilar y reticular superior se observó un depósito difuso de mucina, positivo con la tinción de azul alcián, junto con un leve incremento de fibroblastos irregularmente dispuestos y un ligero infiltrado linfoplasmocitario perivascular (fig. 2B). Las fibras elásticas estaban disminuidas y fragmentadas. La dermis profunda presentó algunos vasos arborescentes de paredes delgadas.
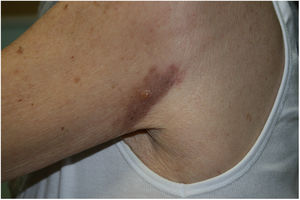
Un mes después de realizar la biopsia se objetivó una mejoría espontánea de las lesiones, permaneciendo únicamente una pápula pseudovesicular de 7mm de diámetro sobre una base eritematoviolácea residual (fig. 3). A los 6 meses la lesión había desaparecido por completo. En un control analítico, la paciente presentó una anemia de trastornos crónicos y una elevación de la urea y la creatinina plasmáticas (hallazgos ya conocidos previamente), con una función tiroidea normal y una ausencia de paraproteinemia.
¿Cuál es su diagnóstico?
DiagnósticoMucinosis papular autorresolutiva del adulto.
Discusión y comentarioLas mucinosis cutáneas conforman un grupo nosológico muy diverso y heterogéneo. Todas estas entidades se caracterizan por la presencia de un acúmulo anormal de mucina en la piel. Las mucinas son proteínas de alto peso molecular compuestas por glucosaminoglicanos. Son sintetizadas por los fibroblastos dérmicos y actúan como un pilar fundamental en la homeostasis hidrosalina de la piel1.
Según la clasificación más aceptada propuesta por Rongioletti y Rebora en 2001, las mucinosis cutáneas se dividen en: localizadas (mucinosis papular, también conocida como liquen mixedematoso) y generalizadas (escleromixedema)2. Además, pueden ser idiopáticas (primarias) o secundarias a otras patologías2.
La mucinosis papular autorresolutiva (MPAR) es una entidad muy poco frecuente que forma parte del grupo de las mucinosis cutáneas localizadas (liquen mixedematoso). Se observa con una mayor frecuencia en niños por lo que fue descrita inicialmente como propia de la edad pediátrica (1 a 15 años), donde se manifiesta con la presencia de lesiones múltiples y, en ocasiones, con síntomas sistémicos. Sin embargo, se han descrito casos tanto de aparición en la vida adulta como de lesiones localizadas3.
A diferencia de las mucinosis cutáneas generalizadas (escleromixedema), las variantes del liquen mixedematoso no suelen asociarse a patologías sistémicas, problemas tiroideos o paraproteinemia. Existen casos descritos de MPAR en adultos con diabetes mellitus tipo 2, neumonía bacteriana y enfermedades autoinmunes como la artritis reumatoide4. Sin embargo, la etiopatogenia de la MPAR es desconocida.
En su expresión clásica, la MPAR del adulto se caracteriza por la presencia de múltiples pápulas pseudovesiculares distribuidas de forma simétrica y con predominio en la mitad superior del tegumento (cabeza, cuello, hombros, abdomen). Las pápulas pueden confluir formando placas y/o nódulos, y pueden asociar síntomas sistémicos (fiebre, astenia, artromialgias). Se han publicado muy pocos casos de MPAR del adulto con una afectación unilateral y asimétrica5. Las lesiones cutáneas tienden a la resolución espontánea en un período de semanas o meses. Histológicamente, es frecuente la presencia de abundante material mucinoso en la dermis superior y media, con un ligero aumento del número de fibroblastos. Estos hallazgos pueden aparecer junto con un patrón inflamatorio inespecífico.
Hemos presentado un caso de MPAR del adulto, de presentación asimétrica y con involución espontánea completa. Dada la gran heterogeneidad de las mucinosis cutáneas, la correlación clínico-patológica puede ser fundamental para alcanzar un diagnóstico certero, sobre todo en casos atípicos. Por último, consideramos de interés recordar la distinción entre la MPAR y la mucinosis cutánea juvenil autorresolutiva, puesto que son entidades diferentes.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.