Varón de 68 años fue valorado en nuestra unidad por la presencia de unas lesiones cutáneas muy pruriginosas localizadas en el ángulo submandibular, el cuero cabelludo y los antebrazos, de largo tiempo de evolución y por la aparición de nuevas lesiones dolorosas en las mucosas oral, esofágica y ocular.
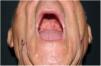
Exploración físicaA la exploración se observaron unas placas eritemato-costrosas, de 1 cm de diámetro aproximadamente, submandibulares, en el cuero cabelludo y los antebrazos, mal delimitadas y excoriadas (fig. 1). Asimismo, se constató la presencia de unas úlceras orales en el paladar y la mucosa yugal (fig. 2). A nivel ocular presentaba un simbléfaron en ambos ojos sin una afectación corneal.
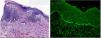
HistopatologíaEl estudio histológico mostró la existencia de vesiculación subepidérmica acompañada de un infiltrado predominantemente mononuclear y fibrosis (fig. 3A). En el estudio de inmunofluorescencia directa se demostró la presencia de depósitos lineales en la lámina basal de inmunoglobulina G, C3 y fibrinógeno (fig. 3B).
Otras pruebas complementariasEn la endoscopia oral se identificaron varias erosiones fibrinosas de morfología irregular y una estenosis del esófago a 15 cm de la arcada dentaria. Los estudios analíticos, incluyendo el estudio de autoinmunidad con anticuerpos anti-piel, fueron normales o negativos. El estudio de immunoblotting, con fracción rica en hemidesmosomas, fue positivo para IgG contra integrina beta 4. Finalmente, el estudio de extensión para descartar su asociación a neoplasia maligna no mostró hallazgos patológicos significativos.
¿Cuál es el diagnóstico?
DiagnósticoPenfigoide cicatricial (PC).
Evolución y tratamientoFue tratado con pulsos de metilprednisolona, inmunoglobulinas intravenosas, ciclofosfamida y rituximab con una resolución completa de las lesiones cutáneas y mucosas. Presentó una recaída a nivel oral que fue tratada con dapsona, prednisona oral y una crema en orabase de acetónido de triamcinolona al 0,01% con una remisión de dichas lesiones. No obstante, fue necesario suspenderla y sustituirla por sulfasalazina por haber presentado una toxicodermia y anemia. Cinco meses después, el paciente se encuentra estable clínicamente, sin nuevas lesiones cutáneas ni mucosas.
ComentarioEl PC forma parte de un grupo heterogéneo de enfermedades ampollosas de las membranas mucosas, y más raramente de la piel, mediadas por autoanticuerpos dirigidos frente a proteínas ubicadas en la unión dermoepidérmica1. Su edad de inicio está comprendida entre los 60 y los 80 años. Su incidencia oscila entre uno a dos casos por millón de personas al año sin una predilección por ningún lugar geográfico ni raza concreta1,2. Su curso clínico es intermitente, con etapas de remisión y recaída. Afecta más frecuentemente a la mucosa oral, seguidas por la conjuntiva ocular, la piel, la faringe, los genitales externos, la mucosa nasal, la laringe, el ano y el esófago3. Una de las complicaciones más temidas de esta enfermedad es la producción de reacciones cicatriciales que pueden ocasionar una gran morbilidad para el paciente, comprometiendo la función de los distintos órganos implicados.
Han sido identificados numerosos antígenos que forman parte de los hemidesmosomas de la unión dermoepidérmica, frente a los que reaccionan los autoanticuerpos de estos pacientes. Entre estos antígenos destacan las proteínas BP180, BP 230, la laminina 332, el colágeno tipo VII y las subunidades alfa 6 y beta 4 de las integrinas. La afectación selectiva de las distintas dianas antigénicas comporta distinta expresividad clínica y, por tanto, un diferente espectro de gravedad de la enfermedad4.
Por las características de su presentación clínica, en el diagnóstico diferencial se deben tener en cuenta distintas enfermedades que cursan con ampollas y cicatrices en su evolución, entre las que se encuentra la variante de penfigoide cicatricial de afectación predominantemente cutánea de Brusting-Perry, tal como ocurrió inicialmente en nuestro paciente5. Sin embargo, más adelante, las lesiones se extendieron a otras localizaciones desarrollando un penfigoide de membranas mucosas (PMM).
El tratamiento depende de la gravedad y la localización de las lesiones. La evidencia recabada hasta ahora recomienda un tratamiento multidisciplinar que integre el consenso y la participación de distintos especialistas en función de la afectación orgánica del paciente. Los fármacos más empleados incluyen corticoides tópicos potentes, corticoides orales e intravenosos, dapsona, doxiciclina, micofenolato de mofetilo, azatioprina, metotrexato, ciclofosfamida, inmunoglobulinas intravenosas y rituximab6.