INTRODUCCION
Desde finales de la década de los noventa se objetiva en grandes ciudades europeas y norteamericanas como Manchester, Londres 1,2, Copenhague 3, Amsterdam o Los Ángeles 4 un importante aumento en el número de casos de sífilis detectados. Este incremento se atribuye fundamentalmente a un aumento en las prácticas sexuales de riesgo entre población homosexual, tal vez despreocupada por la infección por el virus de la inmunodeficiencia humana (VIH) ante los recientes avances de la terapia antirretroviral. Factores como el alto número de parejas sexuales, su anonimato o conocimiento a través de internet o el consumo de drogas previo a la actividad sexual se han sugerido como responsables del brote actual. La práctica de relaciones orales y anales desprotegidas entre varones homosexuales parece ser la causa directa de tal incremento 5. Algunos autores describen aumentos de un 22 % en mujeres, del 213 % en varones heterosexuales y de hasta un 1.412 % en varones homosexuales en ciudades del Reino Unido 1.
Dado que comparten mecanismo de transmisión, la sífilis y la infección por VIH se presentan con frecuencia asociadas en el mismo grupo de pacientes. Se han descrito extensamente las consecuencias de la interacción entre ambas enfermedades, favoreciendo manifestaciones más agresivas o cuadros clínicos luéticos atípicos. Entre un 20 % y un 70 % de los pacientes homosexuales afectados por sífilis en grandes focos urbanos presenta coinfección por VIH 6. Por otra parte, entre el 1 % y el 13 % de los pacientes infectados por dicho virus presentan datos serológicos de infección luética o la desarrollan durante la evolución 7.
A pesar de estas cifras y de las posibles modificaciones clínicas que la inmunodepresión puede inducir en este grupo, lo más frecuente es que la sífilis se manifieste en ellos de forma similar a como lo hace en pacientes seronegativos. Sin embargo, durante el último año y en el curso de escasos meses han sido diagnosticados en nuestro hospital tres casos de neurosífilis que exponemos a continuación.
CASO CLINICO 1
Un varón homosexual de 38 años con antecedentes de posible alergia a penicilina y tetraciclinas, es derivado a la Unidad de VIH del hospital tras identificársele como seropositivo durante el estudio de un proceso inflamatorio ocular.
El paciente consultó al oftalmólogo por visión borrosa, pérdida de agudeza visual y miodesopsias de dos meses de evolución, siendo objetivado un edema de papila bilateral. Al no mejorar el proceso con corticoterapia sistémica, se solicitaron estudios analíticos, detectándose seropositividad para VIH y sífilis, por lo que el paciente es derivado para atención hospitalaria.
Durante su ingreso el paciente refirió haber presentado cuatro meses antes una erupción cutánea asintomática que afectaba a palmas y plantas junto con clínica de faringitis aguda, por lo que fue tratado con eritromicina por vía oral durante una semana. No recordaba haber padecido lesiones previas en aparato genital, región perianal, ni mucosa oral. En la exploración física se evidenciaron adenopatías laterocervicales bilaterales móviles no dolorosas, sin otros hallazgos de interés. La exploración neurológica fue normal mientras que en la inspección ocular se apreciaba turbidez vítrea bilateral de predominio izquierdo con placas de neurorretinitis en arcada superior del mismo ojo, así como papilitis bilateral.
El estudio analítico, incluidos hemograma, bioquímica, coagulación, hormonas tiroideas y metabolismo férrico fueron normales, salvo la velocidad de sedimentación globular (VSG) de 50, con un recuento de CD4 de 522 células/μl (29 %) y carga viral (CV) VIH de 35.000 copias/ml. La serología confirmó la positividad frente a VIH-1, solicitándose además, y dado el cuadro clínico, serologías luéticas cuyo resultado fue RPR positiva de 1/64 y TPHA e inmunoglobulina G (IgG) (ELISA) positivos. El resto de las serologías fueron negativas, incluidas virus de la hepatitis B (VHB) y de la C (VHC), toxoplasma y Cryptococcus, salvo por la presencia de IgG positiva para citomegalovirus.
El cuadro clínico oftálmico compatible con proceso infeccioso en paciente infectado por VIH en estadio A1, junto con la positividad serológica y la historia reciente de posible sífilis secundaria obligaron a realizar punción lumbar, detectándose los siguientes valores en el estudio del líquido cefalorraquídeo (LCR): recuento celular 5 células/μl, proteínas totales 234 mg/dl, glucosa 80 mg/dl (glucemia simultánea 89) y VDRL negativo.
Ante los resultados serológicos obtenidos y la hiperproteinorraquia se decidió instaurar tratamiento con bencilpenicilina por vía intravenosa (iv) a dosis de 4 millones de unidades cada 4 horas iniciando administración a dosis bajas y en infusión lenta en el hospital de día de la Unidad de Alergia del hospital. A pesar de ello, al segundo día de administración, el paciente desarrolló un cuadro de artralgias y exantema, sin empeoramiento del cuadro ocular, que fue interpretado como reacción de Harisch-Herxheimer. La reacción fue autolimitada y no precisó tratamiento corticoideo. Al noveno día de tratamiento reaparece un exantema máculo-papular pruriginoso sugestivo de toxicodermia que finalmente obliga a suspender la administración de penicilina, decidiéndose continuar con eritromicina por vía oral durante dos semanas dados los posibles antecedentes alérgicos del paciente.
La evolución fue satisfactoria en el curso de dos-tres semanas, con recuperación de agudeza visual en un 75 % y remisión progresiva del proceso inflamatorio oftálmico junto con la desaparición total de las lesiones cutáneas. La serología RPR al mes fue de 1/32 y a los cuatro meses de 1/16, continuando en seguimiento en la actualidad.
CASO CLINICO 2
El segundo caso corresponde a un varón de 23 años en seguimiento en la Unidad de VIH tras haber sido diagnosticado durante el mes de abril de 2005 de sífilis secundaria, herpes simple y condilomas perianales e infección por VIH-1 en estadio A1 (recuento CD4: 1072 células/μl, CV 9.600 copias/ml). No seguía tratamiento antirretroviral (TAR). Seis meses antes había presentado una úlcera genital que curó de forma espontánea, y en el momento de su primera consulta presentaba exantema en tronco con afectación palmo-plantar, por lo que se solicitaron serologías con resultado RPR positivo a 1/128, IgG (ELISA) y TPHA positivas. Fue tratado con penicilina benzatina en dosis única de 2,4 millones de unidades, con desaparición del exantema y serología RPR de control a los dos meses positiva a título de 1/16.
Un mes después acude a consulta por disminución reciente de audición bilateral aunque de predominio derecho, acompañada de acúfenos y vértigo. Se realizó audiometría tonal por vía aérea objetivándose hipoacusia neurosensorial bilateral de predominio en tonos graves. La otoscopia reveló una perforación timpánica inactiva derecha y un tímpano izquierdo cicatricial, cambios que no justificaban la reciente pérdida de audición. El resto de la exploración, incluida la neurológica fue completamente normal. El estudio analítico no evidenciaba alteraciones relevantes.
Valorando los antecedentes recientes y la posibilidad de que la sífilis fuera la causa del proceso auditivo, se procedió a repetir los estudios serológicos. La nueva serología RPR volvió a ser de 1/128, obligando a realizar punción lumbar para estudio de posible neurosífilis. En el estudio del LCR se objetivaron datos compatibles con dicho proceso, con pleocitosis mononuclear (leucocitos 100/μl, monocitos 87 %), hiperproteinorraquia (93 mg/dl), glucosa 46 mg/dl (con glucemia simultánea de 93 mg/dl), VDRL negativo e IgG ELISA para sífilis positivo.
Se realizó tratamiento iv durante dos semanas con penicilina G sódica a dosis de 24 millones de unidades diarias. Al cabo de este tiempo, la mejoría en los acúfenos y el vértigo era notable, mejorando más lentamente la pérdida auditiva. A los tres meses el título de serología reagínica había disminuido a 1/32.
CASO CLINICO 3
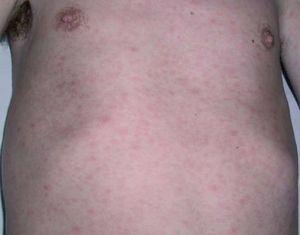
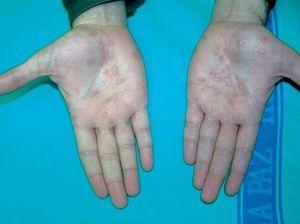
Un paciente bisexual diagnosticado de infección por VIH en el año 1992, actualmente en estadio C3 (CD4 291 células/μl, CV 4.400 copias/ml), y en tratamiento con TAR (tenofovir, 3TC, lopinavir-ritonavir), acude al servicio de Urgencias por ojo izquierdo rojo no doloroso con pérdida de agudeza visual rápidamente progresiva. El cuadro se acompañaba de un exantema que involucraba palmas y plantas (figs. 1 y 2) y malestar general de un mes de evolución.
Fig. 1.--Paciente 3, exantema máculo-papular eritematovioláceo difuso en tronco.
Fig. 2.--Lesiones eritematodescamativas en palmas en paciente 3.
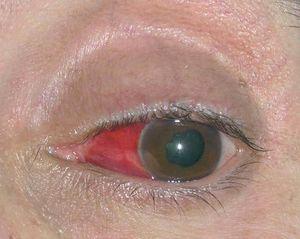
En la exploración cutánea presentaba lipodistrofia facial y un exantema máculo-papuloso de tono eritematovioláceo, con lesiones en pequeñas placas ovaladas que afectaba también a palmas y plantas, donde presentaban el clásico collarete descamativo de Biett. En la exploración oftálmica se objetivaba inyección conjuntival izquierda intensa, precipitados queráticos endoteliales finos inferiores, tyndall intenso en cámara anterior con abundante fibrina depositada en zona inferior y sinequias en borde nasal iridiano (fig. 3). El estudio del fondo de ojo reveló una intensa opacidad vítrea. La exploración neurológica era normal. Ante el diagnóstico de secundarismo luético y panuveitis se solicitaron serologías y estudio del LCR, resultando las primeras positivas con RPR 1/32, IgG y TPHA positivas. En la punción lumbar se obtuvo un recuento celular de 2 leucocitos/μl y algún hematíe, proteínas totales 295 mg/dl, glucosa 65 mg/dl (glucemia simultánea 104 mg/dl), VDRL e IgG sífilis negativos, anti-VIH positivo y aumento de la producción intratecal de inmunoglobulinas con IgM 2,1, IgG 47, IgG/albúmina 0,32. El resto de las pruebas complementarias incluidas hemograma, bioquímica, coagulación y metabolismo lipídico no detectaron alteraciones significativas.
Fig. 3.--Exploración oftalmológica del paciente 3: inyección conjuntival, depósitos de fibrina en parte inferior de la cámara anterior, sinequias en borde nasal del iris.
Como tratamiento de panuveitis en el contexto de un secundarismo luético se administró penicilina G sódica a dosis de 4 millones de unidades cada 4 horas durante 15, con mejoría significativa del proceso inflamatorio ocular, recuperación de agudeza visual y desaparición del exantema. Un mes después del tratamiento la serología RPR es de 1/16, continuando en la actualidad en seguimiento.
DISCUSION
De la misma forma que ocurre en otros países europeos, en nuestro país también estamos asistiendo a un incremento progresivo en el número de casos de sífilis en los últimos años. Según datos del Boletín Epidemiológico el número de casos declarados se incrementó en 183 casos del año 2002 al 2003 a nivel nacional, de los cuales 48 correspondieron a la Comunidad de Madrid. Este crecimiento, que posiblemente sea mayor debido a la ausencia de declaración de algunos casos, puede conducir a una mayor presencia en nuestras consultas de casos atípicos o con complicaciones neurológicas, especialmente entre población VIH positiva. En el caso del Hospital Universitario La Paz, durante el año 2005 se realizaron 25 diagnósticos de sífilis en pacientes infectados por el VIH o con coinfección simultánea. Los tres pacientes referidos en nuestro artículo representan un 12 % del total de estos casos, porcentaje significativamente mayor al recogido en años anteriores (5-6 % de formas graves o atípicas).
Las consecuencias potenciales de la coinfección entre sífilis y VIH han sido motivo permanente de debate desde finales de los ochenta, sin que la experiencia de los años posteriores haya conducido a conclusiones definitivas acerca de su importancia en la práctica clínica. Las lesiones primarias de la sífilis pueden facilitar la transmisión de la infección por VIH. Por su parte, la inmunodepresión y alteración de la inmunidad celular y humoral secundarias a la infección por el VIH puede dar lugar a manifestaciones clínicas más graves en estos pacientes, incluidas la evolución acelerada con acortamiento en periodos de latencia, formas atípicas graves como chancros múltiples o persistentes, lúes úlcero-nodular o maligna o casos con afectación sistémica (ósea, articular, hepática, etc.). También se han descrito alteraciones en los resultados serológicos, con mayores tasas de falsos positivos y negativos, incluido el efecto prozona, resultado falso negativo producido por la existencia de altas tasas de anticuerpos que impiden la floculación, positivizándose la prueba reagínica si se realizan diluciones mayores del suero.Actualmente se trata de un fenómeno infrecuente con una incidencia inferior al 0,2 % 8; así mismo, son posibles las seroconversiones y serorreversiones más lentas y serologías irreductibles tras tratamientos teóricamente adecuados, lo cual puede dar lugar a dificultades en el diagnóstico, seguimiento y la toma de decisiones terapéuticas. Complican más aún el manejo de estos casos la mayor tasa de fracasos terapéuticos y la posibilidad de reinfecciones, lo que conduce a prolongar el curso de los tratamientos y a preferir la administración parenteral en algunos pacientes.
A pesar de la frecuencia con la que todos estos cambios han sido descritos en la literatura médica, lo cierto es que en nuestra práctica clínica diaria no era habitual hasta estos últimos años afrontar este tipo de complicaciones. La afectación neurológica precoz que antes de la epidemia de sida sólo ocurría en pacientes que habían sido inadecuadamente tratados, ha sido una de las consecuencias más temidas, pero igualmente infrecuente.
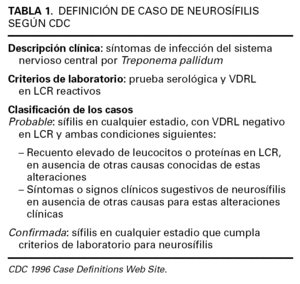
Los tres pacientes descritos cumplen criterios de los Centers for Disease Control and Prevention (CDC) para neurosífilis (tabla 1), probable en el caso de los pacientes 1 y 3 (con VDRL en LCR negativa), y confirmada en el paciente 2 (ELISA en LCR positivo).
La afectación ocular por sífilis es una de las primeras posibilidades a descartar en un paciente VIH positivo en el que se sospeche origen infeccioso del cuadro ocular. Las manifestaciones clínicas oftálmicas de la sífilis son muy variadas, pudiendo afectar a cualquier segmento del globo ocular y aparecer en fase secundaria o con lesiones granulomatosas en fase terciaria. La coinfección por VIH aumenta el riesgo de afectación bilateral y de extensión al polo posterior de la infección 9,10. En cuanto a la otosífilis, debe sospecharse ante pérdidas auditivas súbitas, fluctuantes o asimétricas, especialmente en pacientes infectados por el VIH; el diagnóstico debe establecerse ante un cuadro clínico compatible, con serologías positivas, si se han descartado otras posibles causas 11,12.
El actual brote de sífilis nos obliga a tener un alto índice de sospecha de la enfermedad y a replantearnos viejas dudas acerca del manejo de este grupo de pacientes con coinfección VIH-sífilis. Dado que la penicilina benzatina no alcanza concentraciones treponemicidas en LCR, un porcentaje importante de pacientes con infección por VIH podría presentar reactivaciones neurológicas de la enfermedad a pesar de tratamientos en principio correctos 13 con dosis única en estadios precoces, como es el caso del paciente 2. A diferencia de lo que actualmente recomienda el CDC 14, parece más prudente completar el tratamiento en estos pacientes con tres dosis semanales (7,2 millones de unidades totales), a pesar de encontrarse la enfermedad en estadio precoz 7,15. Las indicaciones de punción lumbar son también motivo de debate. En la práctica es complicado realizarla en todos los casos como algunos autores proponen 16,17, y cuesta recomendarla de forma sistemática cuando aún no se ha evidenciado una auténtica epidemia de neurosífilis, más aún, cuando los resultados analíticos que ofrece en estos pacientes son difíciles de interpretar y no siempre resolutivos 7. Otra dificultad añadida es la falta de alternativas eficaces y bien estudiadas a la penicilina en estos pacientes; posiblemente la ceftriaxona 1 pueda constituir en un futuro próximo un remedio a esta cuestión, con buena penetración a través de la barrera hemato-encefálica.
De momento, ante el creciente aumento en el número de casos y la falta de respuesta definitiva a muchas de estas cuestiones, es fundamental aportar una atención individualizada y un seguimiento estrecho de los pacientes coinfectados por sífilis y VIH, con objeto de detectar precozmente estas complicaciones y evitar consecuencias graves de las mismas.
Declaración de conflicto de intereses
Declaramos no tener ningún conflicto de intereses.
Correspondencia:
A. Quesada Cortés. Servicio de Dermatología. Hospital La Paz.
P.º de la Castellana, 261. 28045 Madrid. España.
aliciaqc@hotmail.com
Recibido el 13 de diciembre de 2005.
Aceptado el 24 de marzo de 2006.