Los síndromes autoinmunes paraneoplásicos relacionados más habitualmente con el timoma son la miastenia grave, el lupus eritematoso, la hipogammaglobulinemia y la citopenia. Con menor frecuencia, esta disregulación del sistema inmune puede dar lugar a diferentes manifestaciones cutáneas tales como: enfermedades ampollosas, liquen plano, alopecia o autoinmunidad multiorgánica asociada a timoma (AMOAT)1–4.
Un varón de 46 años diagnosticado de aplasia medular asociada a timoma en estadio avanzado no resecable (tipo B1/B2, Masaoka estadio iva) fue tratado con varias líneas de quimioterapia (interrumpida hacia 3 meses) con estabilización del tumor. Posteriormente recibió ciclosporina durante un año debido a la aplasia que se había manifestado previamente a la instauración de los tratamientos sistémicos y que se relacionó con el proceso autoinmune desencadenado por el timoma.
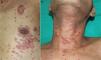
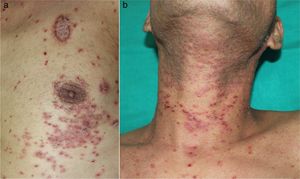
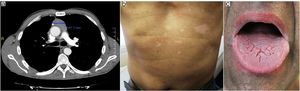
El paciente acudió al Servicio de Dermatología por presentar una erupción cutánea pruriginosa con múltiples lesiones queratósicas papulosas en extremidades y tronco de 2 semanas de evolución (figs. 1a y b). También mostraba lesiones hiperpigmentadas periorbitarias y periorales intensas, sequedad y descamación de los labios, y lesiones reticuladas blanquecinas erosionadas y dolorosas en lengua y mucosa oral. Así mismo presentaba disfagia progresiva y diarrea persistente. No se realizaron transfusiones sanguíneas ni trasplantes de órganos previamente a la aparición de las lesiones (figs. 2a, d y g).
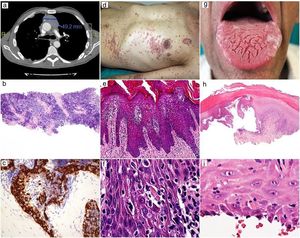
Antes del tratamiento. TAC: masa tumoral del timoma y metástasis pulmonar (a). A bajos aumentos la biopsia con aguja del timoma presenta predominio de poblaciones de células pequeñas hematoxilina-eosina (H&E), ×20) (b). A mayores aumentos se observan células tumorales epiteliales más grandes positivas para citoqueratina y numerosos linfocitos, AE1-AE3, ×400 (c). Erupción cutánea (d). Hiperplasia epidérmica con numerosos queratinocitos apoptóticos, H&E, ×200 (e). Queratinocitos apoptóticos con linfocitos satélites, H&E, ×400 (f). Lesiones orales (g). Escáner aumentado que muestra lesión bullosa con daño extensivo de células basales, H&E, ×20 (h). El paladar presenta queratinocitos apoptóticos con linfocitos satélites, H&E, ×400 (i).
Las pruebas de laboratorio revelaron: ausencia de alteraciones hepáticas o renales, no hipogammaglobulinemia, y niveles bajos de anticuerpos anti-nucleares y anti-ADN de doble cadena. Los hallazgos endoscópicos fueron hemorragias submucosas. Los exámenes coprológicos fueron negativos.
Se realizaron biopsias de piel y mucosa. La histopatología de la piel reveló una hiperplasia epidérmica moderada acompañada de paraqueratosis y dermatitis de interfase con numerosos queratinocitos epidérmicos apoptóticos, algunos de ellos con linfocitos satélites. En la dermis subyacente se observó un ligero infiltrado perivascular linfocítico. Los linfocitos intraepidérmicos fueron predominantemente CD4-positivos, con una componente menor de células CD8-positivas. Estos hallazgos eran compatibles con AMOAT. La biopsia de mucosa concordaba con liquen plano oral erosivo (figs. 2b, c, e, f, h e i).
Se inició tratamiento con prednisona oral (30mg/día) con lenta mejoría de las lesiones, recayendo una vez se redujo la dosis. Las lesiones en mucosa mejoraron rápidamente tras 2 meses con tacrolimus tópico al 0,0001% 2 veces al día.
Se suspendió la ciclosporina y se realizó una tomografía axial computarizada (TAC), que mostró una reducción de la masa tumoral, aunque el paciente solo recibió corticoides en monoterapia durante un año (figs. 3a-c).
El término autoinmunidad multiorgánica asociada a timoma (AMOAT) propuesto por primera vez por Wadhera et al. en 2007, designa una enfermedad multiorgánica (que afecta principalmente al hígado, intestino y piel) que se desarrolla en el marco de un timoma maligno y con manifestaciones clínicas e histológicas semejantes a los de la enfermedad injerto contra huésped (EICH), pero en la que no ha habido trasplante hematopoyético5.
Hasta donde sabemos, solo se han publicado aproximadamente 30 casos de AMOAT que afectan principalmente a pacientes de mediana edad de ambos sexos, con un ligero predominio de las mujeres6. La patogenia implicada en la AMOAT es parecida a la que muestra la EICH, en la que células T defectuosas originadas en un timo dañado serían incapaces de diferenciar antígenos propios de extraños, dando lugar a una pérdida de la autotolerancia. Las lesiones cutáneas de la AMOAT incluyen: erupción eritematosa maculopapular o psoriasiforme extensa con hiperqueratosis en mayor o menor grado y que puede afectar a todo el tegumento. El diagnóstico diferencial debe incluir: enfermedad injerto contra huésped verdadera, infecciones víricas, toxicodermia y reacciones postransfusión. Con frecuencia la AMOAT tiene un mal pronóstico, debido principalmente al desarrollo de infecciones oportunistas5–7. Más aún, las enfermedades autoinmunes distintas de la miastenia grave se asocian frecuentemente con una etapa avanzada del timoma de Masaoka1.
El liquen plano se ha descrito en publicaciones anteriores como un hallazgo poco frecuente en pacientes con timoma, pero sí se ha encontrado con frecuencia en el marco de la AMOAT y no como una enfermedad aislada. En la mayoría de los casos se trata de una forma agresiva de liquen plano oral erosivo que suele ser refractario al tratamiento, y en el que la timectomía no parece ser eficaz. Nuestro paciente mostró respuesta temprana a una solución de tacrolimus a baja concentración1,2,8.
Han sido muchos los tratamientos sistémicos (corticoesteroides, retinoides, ciclosporina, fototerapia,…) empleados para el manejo de las lesiones cutáneas asociadas al timoma, con resultados diversos. Sin embargo, las terapias inmunosupresoras se han relacionado con un aumento del riesgo de infección y muerte. Algunos autores proponen dirigir el tratamiento, si es posible, hacia la terapia del timoma, intentando la resección completa del tumor; otros, por su parte, opinan que la timectomía puede empeorar el curso de la enfermedad autoinmune1,2,9,10.
En resumen, describimos un nuevo caso de timoma maligno en estadio avanzado asociado a múltiples síndromes paraneoplásicos como la AMOAT (con erupción cutánea y diarrea), liquen plano oral erosivo tratado con tacrolimus tópico, aplasia medular, y positividad de ANA y anti-dsDNA. Más aún, a pesar de que se trataba de un timoma irresecable, el paciente mostró mejoría tanto del tumor como de la erupción cutánea con el uso de prednisona en monoterapia.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.