Las leishmaniasis constituyen un grupo de enfermedades producidas por la infección de protozoos del género Leishmania. Afecta a millones de personas, siendo endémica en la cuenca mediterránea, en el norte de África, Oriente Medio, la India y América Central y del Sur. Dependiendo de la especie implicada y de la inmunidad del paciente se distinguen 3variantes clínicas: forma cutánea restringida a la piel; mucocutánea, afecta a piel y mucosas, y visceral, que afecta a órganos del sistema reticuloendotelial. Se estima que un 75% de los nuevos casos corresponden a formas cutáneas y aunque es posible la resolución espontánea, son frecuentes las cicatrices cribiformes y desfigurantes, por lo que la elección del tratamiento puede ser determinante1.
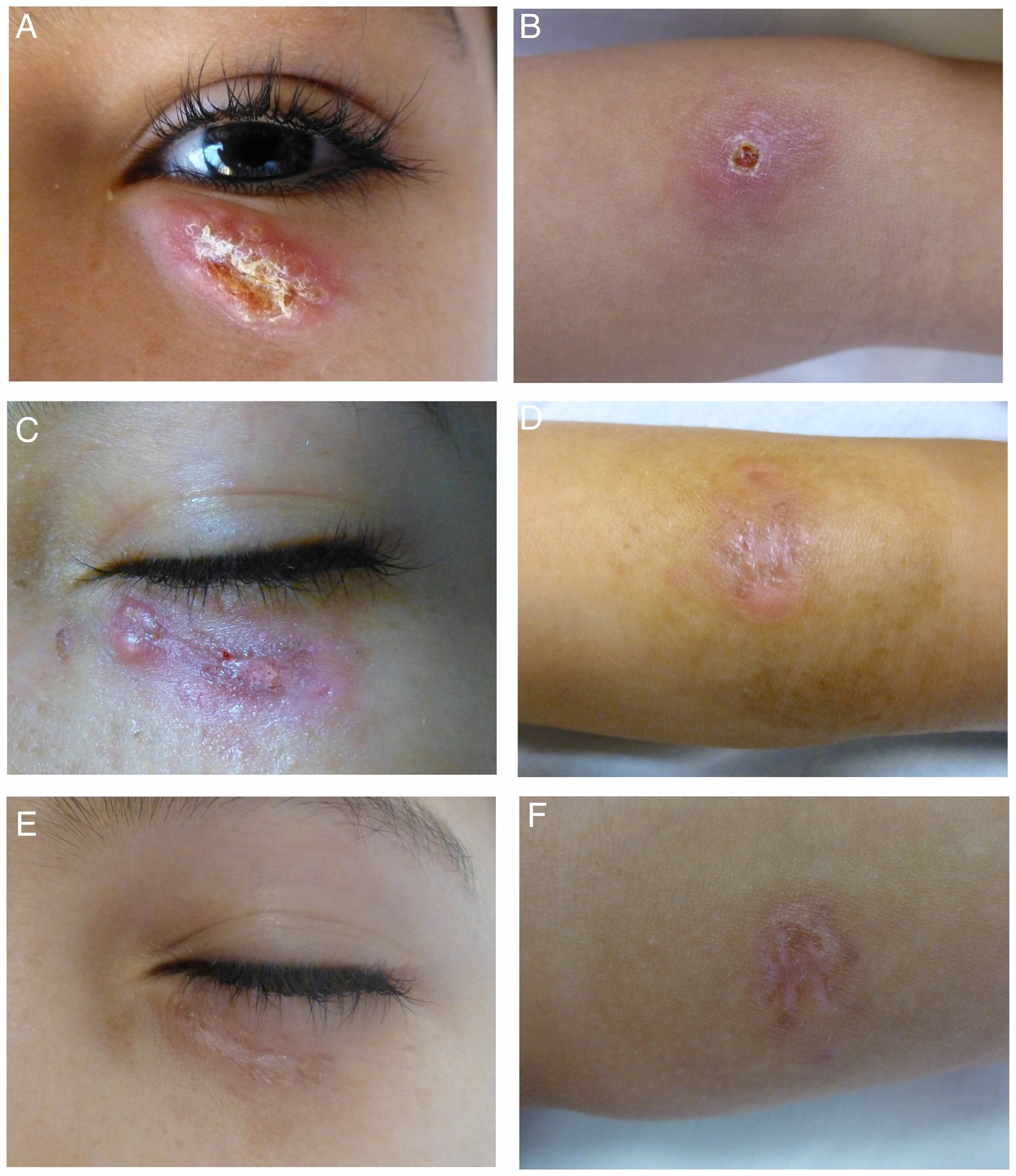
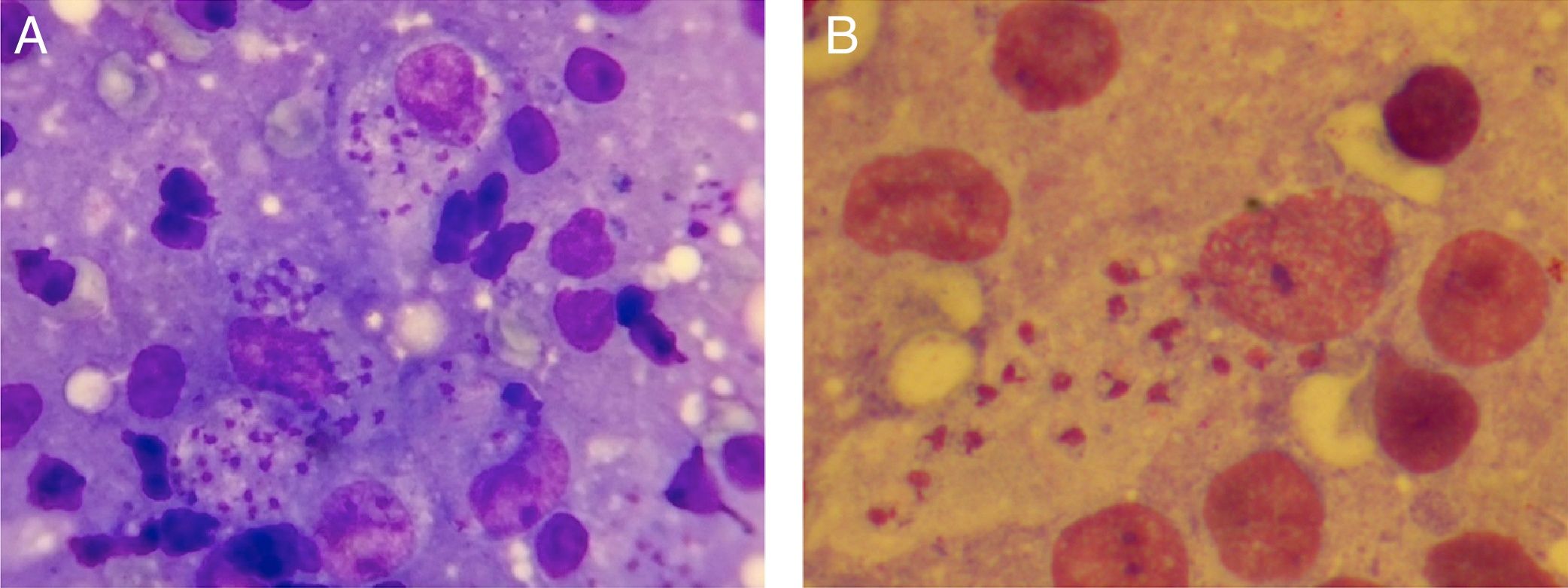
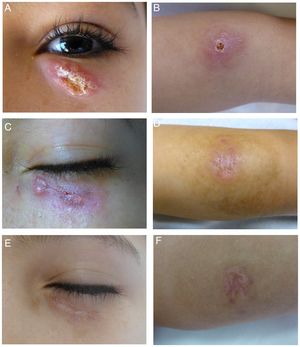
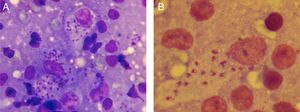
Niño de 10 años de edad, natural de Marruecos y residente en España desde hacía 2 meses; consultó por una lesión asintomática localizada en el párpado de 3 meses de evolución. Conservaba buen estado general sin clínica sistémica. En la exploración se observó en el párpado inferior izquierdo una placa eritematosa, ovalada, de bordes ligeramente infiltrados con una costra central firmemente adherida; en el antebrazo izquierdo presentaba una lesión de aspecto similar (fig. 1 A y B). La apariencia de ambas lesiones localizadas en zonas descubiertas en un paciente procedente de un área endémica en Leishmania sugirió el diagnóstico de leishmaniasis cutánea (LC). El examen microscópico del frotis con tinción de Riu confirmó el diagnóstico mostrando macrófagos con presencia de amastigotes en su interior (fig. 2); la especie caracterizada mediante PCR fue Leishmania major (técnica solicitada al Centro Nacional de Microbiología, Instituto de Salud Carlos III).
Aspecto clínico de las lesiones producidas por Leishmania major. A-B) Antes de iniciar el tratamiento: placa de tonalidad eritematosa, ovalada, de bordes ligeramente infiltrados con presencia de una costra central localizada en el párpado inferior y en el antebrazo izquierdo. C-D) Respuesta clínica tras 4 sesiones de TFD. E-F) A los 3 meses de haber finalizado el tratamiento.
Tras valorar las opciones disponibles, iniciamos tratamiento con terapia fotodinámica (TFD) utilizando metil-aminolevulinato como fotosensibilizante. Antes de cada sesión eliminamos la costra y aplicamos el fotosensibilizante en las lesiones y en 5mm de piel perilesional, cubriéndolas con apósito oclusivo protector de luz durante 3 h. Para la irradiación se empleó luz roja visible (Aktilite® CL128, Galderma, Lausana, Suiza) con espectro de pico de banda estrecha de 630nm y energía total de 37J/cm2 (70-100 mW/cm2). Se protegió el globo ocular mediante conchas protectoras oculares (Spectraview Shield, Sperian®, Honeywell, Morristown, EE. UU.); se ajustaron próximas al borde libre del párpado, permitiendo así una distancia de 3mm hasta el margen superior de la lesión. El procedimiento se repitió semanalmente hasta observar tras la sesión 7 curación clínica completa adquiriendo la lesión un aspecto residual, momento en el cual se interrumpió la TFD. A los 3 meses de finalizar el tratamiento presentaba una cicatriz superficial hipopigmentada (fig. 1 C-F). Como efecto adverso, destacó la presencia de dolor leve-moderado, bien tolerado tras realizar pausas en la iluminación y aplicar aire frío.
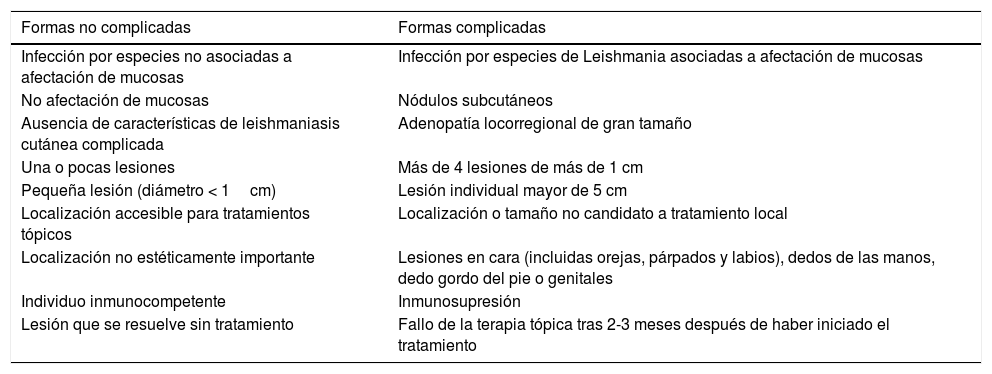
La elección del tratamiento en la LC representa un reto ante la escasa evidencia disponible que analice riesgos-beneficios y, aunque existen diferentes guías, no existe un consenso internacional. La Sociedad Americana de Enfermedades Infecciosas establece unos criterios clínicos con el objetivo de identificar aquellos casos de peor pronóstico (tabla 1). Una vez establecido el grupo de riesgo, se sugieren tratamientos sistémicos para formas complicadas y alternativas terapéuticas tópicas, para formas no complicadas2. Si siguiésemos estrictamente estos criterios, la lesión de nuestro paciente, por su localización facial, sería subsidiaria de tratamiento sistémico como la miltefosina, azoles, antimoniales pentavalentes, anfotericina B o pentamidina, todos ellos con potenciales efectos adversos de diversa consideración3. Tras valorar a nuestro paciente en su conjunto: edad pediátrica, 2lesiones aisladas y sin cumplimiento de otros criterios de forma complicada excepto la localización facial, descartamos de inicio la terapia sistémica. Entre los tratamientos no sistémicos se encuentran los antimoniales intralesionales (con contraindicación relativa en párpados y zonas acras), la paromomicina y la TFD.
Características clínicas de leishmaniasis cutáneas susceptibles de modificar el manejo terapéutico2
| Formas no complicadas | Formas complicadas |
|---|---|
| Infección por especies no asociadas a afectación de mucosas | Infección por especies de Leishmania asociadas a afectación de mucosas |
| No afectación de mucosas | Nódulos subcutáneos |
| Ausencia de características de leishmaniasis cutánea complicada | Adenopatía locorregional de gran tamaño |
| Una o pocas lesiones | Más de 4 lesiones de más de 1 cm |
| Pequeña lesión (diámetro < 1cm) | Lesión individual mayor de 5 cm |
| Localización accesible para tratamientos tópicos | Localización o tamaño no candidato a tratamiento local |
| Localización no estéticamente importante | Lesiones en cara (incluidas orejas, párpados y labios), dedos de las manos, dedo gordo del pie o genitales |
| Individuo inmunocompetente | Inmunosupresión |
| Lesión que se resuelve sin tratamiento | Fallo de la terapia tópica tras 2-3 meses después de haber iniciado el tratamiento |
La TFD tiene indicación en ficha técnica para tratamiento de queratosis actínicas, enfermedad de Bowen y determinados carcinomas basocelulares4. En los últimos años se ha probado su uso en infecciones cutáneas resistentes a tratamientos convencionales5,6. La capacidad germicida de las porfirinas fue descrita en 1988, empleando hematoporfirina y menadiona se observó que los parásitos de Leishmania desaparecían de los macrófagos7. Estas bases permitieron que en 2003 se describiese por primera vez el uso de TFD utilizando ácido aminolevulínico en el tratamiento de la LC; una paciente con múltiples lesiones fue su propio control usando paramomicina tópica en 5 lesiones y TFD en otras 5, obteniéndose mejores resultados, en menos tiempo y con confirmación histológica de curación con la TFD8. En 2008 se publica el primer ensayo clínico aleatorizado que compara la eficacia de TFD frente a paramomicina, todos los pacientes tratados con TFD mejoraron, más del 90% de forma completa9. Aunque la tolerancia al dolor de nuestro paciente fue aceptable, una mejoría se obtendría utilizando luz de día como fuente de luz; en 2015 se propuso como alternativa cuando no se dispone de infraestructuras para realizar TFD convencional, además de posibilitar regímenes de autoadministración y disminuir el dolor10.
Como conclusión, la TFD es una técnica segura, poco cruenta, que no genera resistencias y que ha alcanzado tasas de curación completa con cicatrices residuales no deprimidas y resultados estéticos óptimos a largo plazo. Este hecho la convierte en una alternativa eficaz en el tratamiento de la LC a considerar en nuestra práctica clínica.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.