Sr. Director:
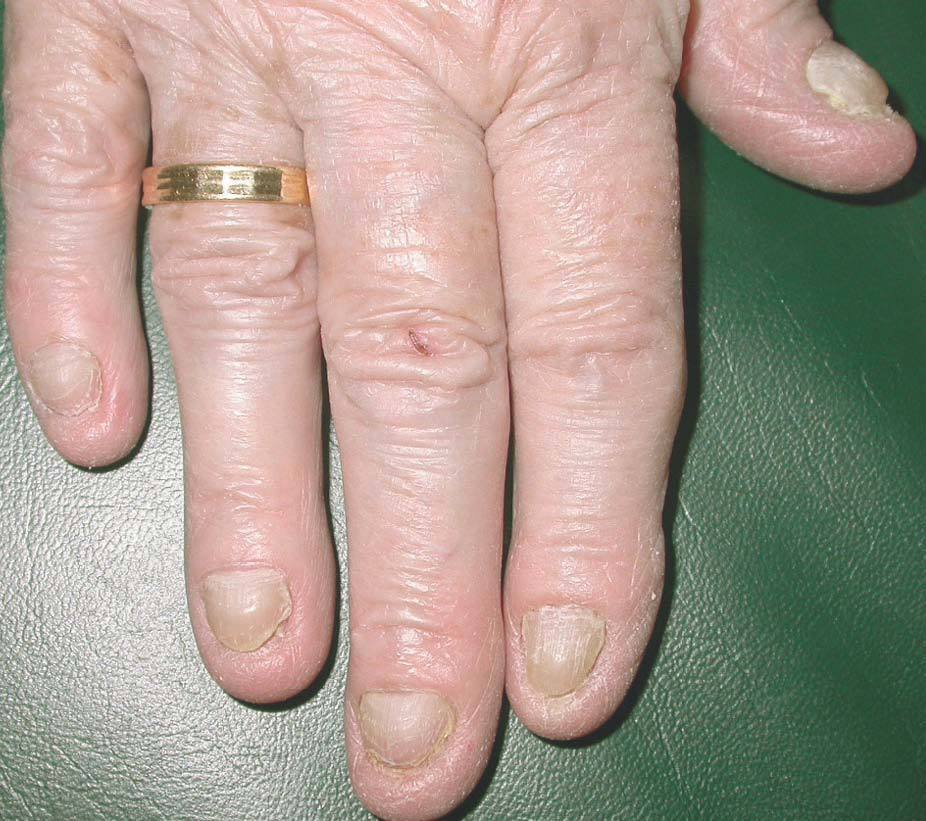
Presentamos el caso de una mujer de 75 años con historia de hipertensión arterial, cardiopatía hipertensiva, edema agudo de pulmón, bronquitis crónica, derrames pleurales recidivantes y sinusitis crónica maxilar, que realizaba tratamiento con furosemida, espironolactona, acetilcisteína, omeprazol, budesonida y salbutamol. Ingresó por un aumento de su disnea habitual debida a un derrame pleural izquierdo y consultó en nuestro departamento por alteraciones ungueales de 15 años de evolución, que había tratado con antimicóticos orales y tópicos y complejos vitamínicos sin mejoría. En la exploración se apreció que las 20 uñas tenían un color amarillo-verdoso oscuro con engrosamiento de la curvatura transversal y longitudinal, onicolisis distal, surcos transversales y ausencia de cutícula y lúnula (fig. 1). En los miembros inferiores había linfedema sin fóvea desde hacía más de 20 años. Además, la paciente padecía diarrea crónica de 15 años de evolución no filiada. Con estos hallazgos el diagnóstico fue de síndrome de las uñas amarillas. La paciente rechazó cualquier tratamiento para su onicopatía.
Figura 1. Coloración amarillenta, acortamiento, engrosamiento y aumento de la curvatura de las láminas ungueales.
El síndrome de las uñas amarillas es una enfermedad crónica caracterizada por la tríada de alteraciones ungueales, respiratorias y linfedema. Suele ser esporádica y es más frecuente en mujeres de edad media1,2. Para el diagnóstico se requieren dos de los tres criterios y las manifestaciones ungueales son fundamentales.
Su patogenia no es bien conocida. Las alteraciones del drenaje en las linfografías y las alteraciones morfológicas observadas en biopsias sugieren una alteración congénita de los vasos linfáticos. En cambio, las linfoescintigrafías y la reversibilidad clínica plantean una alteración funcional3,4. La afectación linfática explica el linfedema, los derrames pleurales y la linfangiectasia intestinal. En las uñas se favorecería la liberación de radicales libres, retrasando su crecimiento y la queratinización. Además, la lipofuscina liberada se deposita en las láminas ungueales dando nombre al síndrome.
Las alteraciones ungueales suelen ser el síntoma inicial, cursan en brotes y afectan a todas las uñas en mayor o menor grado. Se afecta la uña total o parcialmente con una tonalidad amarilla variable. Otras alteraciones son: color verdoso o gris distal, retraso del crecimiento, aumento de la curvatura transversal y longitudinal5, engrosamiento, surcos transversales, onicolisis, onicoptosis o pseudoparoniquia.
El diagnóstico diferencial se realiza con6: onicomicosis, paquioniquia traumática, liquen plano, sustancias exógenas, medicamentos y enfermedades sistémicas.
La enfermedad produce afectación pulmonar, fundamentalmente derrames pleurales recidivantes bilaterales y también bronquiectasias, bronquitis crónica y sinusitis. A nivel digestivo provoca diarrea crónica o ascitis, y en los miembros inferiores linfedema crónico.
Pueden asociarse enfermedades sistémicas como artritis reumatoide, tiroiditis, disglobulinemias, síndrome de Guillain-Barré, inmunodeficiencias y síndrome nefrótico. Además, su asociación a neoplasias hace sospechar un síndrome paraneoplásico7,8.
El tratamiento de las manifestaciones sistémicas y las enfermedades asociadas mejora la clínica ungueal. Existen remisiones espontáneas y el tratamiento ungueal no suele ser eficaz, pero debe realizarse si existe dolor, motivos estéticos o funcionales. La vitamina E consigue los mejores resultados con 1.200 UI diarias durante 3 a 6 meses9. Otros tratamientos son la vitamina E tópica, el sulfato de zinc10, los antifúngicos sistémicos en terapia pulsátil3,11,12 y el acetónido de triamcinolona intralesional13.