Sr. Director:
La indapamida es un derivado sulfamídico no tiazídico de núcleo indol, perteneciente a la familia de los diuréticos, ampliamente usados en la terapia antihipertensiva. Los efectos secundarios más frecuentes son los trastornos hidroelectrolíticos y fracaso renal agudo prerrenal. También se han descrito diversos tipos de exantemas cutáneos relacionados con su empleo, entre los que destacan por su gravedad el síndrome de Stevens-Johnson1 y la necrólisis epidérmica tóxica2,3.
Presentamos el caso de un varón de 62 años de edad, sin alergias medicamentosas conocidas, que ingresa por cuadro febril de 39°C, fracaso renal agudo oligoanúrico, anasarca y lesiones cutáneas.
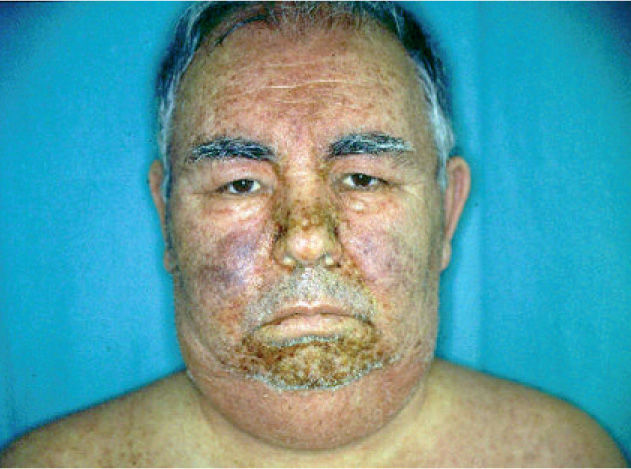
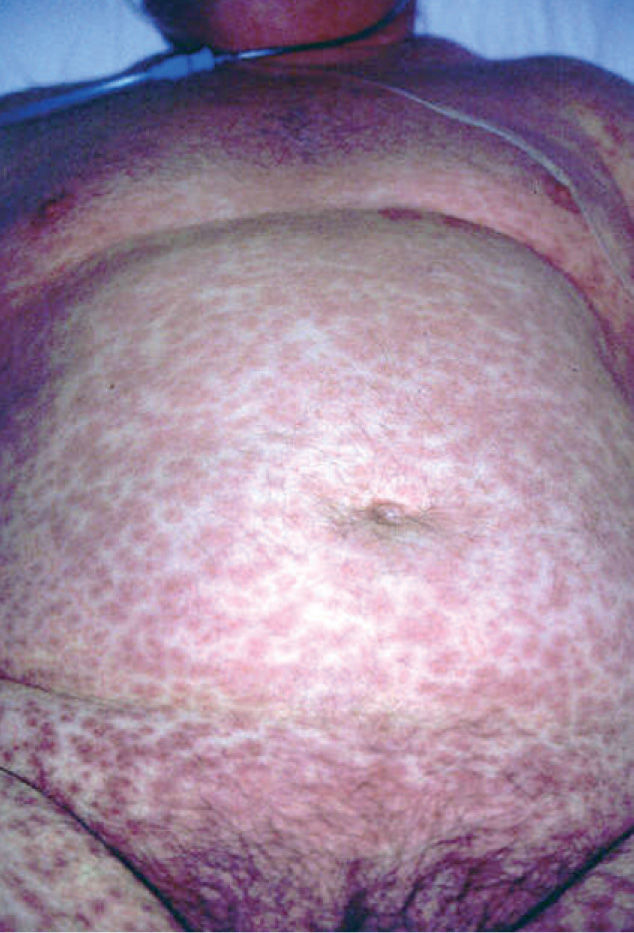
En la exploración física se observan lesiones maculopapulosas, eritematosas, algunas con morfología anular y tendencia a confluir. Se localizan en tronco y cabeza, existiendo afectación de palmas y plantas, así como de mucosa oral, nasal y genital (figs. 1 y 2).
Siete días antes había comenzado tratamiento con indapamida por una hipertensión arterial (HTA) recientemente diagnosticada; no refería toma de otra medicación.
La biopsia cutánea mostraba un infiltrado linfohistiocitario de localización dérmica perivascular superficial, con presencia de eosinófilos, existiendo focos de exocitosis linfocitaria y cambio vacuolar de células basales, con necrosis celulares tanto a nivel dermo epidérmico como folicular.
Se pautó tratamiento con corticoides intravenosos (metilprednisolona 60mg/6 horas) y tópicos, y se retiró indapamida. La evolución clínica de las lesiones cutáneas desembocó en la resolución total, sin dejar cicatrices, y en la normalización de la función renal. Tres meses después le fueron practicadas pruebas epicutáneas con la batería estándar del Grupo Español de Investigación en Dermatitis de Contacto (GEIDC), realizándose lectura de las mismas a las 48 y 96 horas, con resultados negativos. Se realizaron pruebas epicutáneas con indapamida diluida al 1/1.000 en vaselina, con lectura positiva + + a las 48 y 96 horas.
La incidencia del síndrome de Stevens-Johnson (SSJ) se estima entre 1 y 3 casos por millón de habitantes y año4, y la mortalidad es de aproximadamente del 5 % de los pacientes. En la serie de Laguna C et al5 la mortalidad para el SSJ fue del 0%. Clínicamente se caracteriza por lesiones maculosas eritematosas o purpúricas en diana y lesiones vesiculoampollares generalizadas o de predominio en tronco, que dan lugar a un despegamiento epidérmico menor del 10 % del tegumento, asociando con mucha frecuencia lesiones mucosas y/o viscerales6.
En la actualidad se considera que el SSJ es una entidad que no está relacionada con el eritema exudativo multiforme, ni desde el punto de vista clínico, etiológico ni histopatológico7. El mecanismo por el cual un fármaco es capaz de inducir la necrosis de la epidermis es parcialmente conocido. En primer lugar parece existir una susceptibilidad individual para desarrollar este tipo de toxicodermias. También se ha postulado que estos pacientes tienen un metabolismo anómalo del fármaco, lo que daría lugar a metabolitos activos responsables del daño epidérmico. Parece que lo que más importancia tiene son los mecanismos inmunológicos; se piensa que el fármaco responsable se comporta como un hapteno, que al unirse a proteínas epidérmicas adquiere el carácter de antígeno completo desencadenando la respuesta celular citotóxica, siendo el resultado final la necrosis de células epidérmicas que parece tener lugar en forma de apoptosis. Hoy se acepta que muchos de los casos de SSJ son debidos a medicamentos, aunque en un 4 % de ellos no se identifica ningún factor causal claro6. Los fármacos que con mayor frecuencia lo desencadenan son las sulfamidas, anticomiciales, antiinflamatorios no esteroideos y alopurinol.
La indapamida ha sido descrita como causa de SSJ en una ocasión1; el diagnóstico se estableció por la relación clínico temporal, no realizándose pruebas epicutáneas. También han sido descritos dos casos de necrólisis epidérmica tóxica asociada a indapamida2,3. Otras reacciones cutáneas a indapamida descritas en la literatura son eritema multiforme, exantema y fiebre, pénfigo foliáceo lesión pigmentada secundaria y exantema fijo medicamentoso.
Está bien documentada la utilidad de las pruebas epicutáneas en el diagnóstico de reacciones de hipersensibilidad retardada8, que son el principal mecanismo de producción de algunas toxicodermias, como es el caso de exantemas, eritema polimorfo, reacciones liquenoides y \upus-like. En el caso del SSJ el valor es más limitado debido a los mecanismos multifactoriales difíciles de reproducir, no obstante son altamente específicas, con pocos resultados falsos positivos, aunque su sensibilidad es baja, estimada en la literatura en un 9 %9. Otras pruebas empleadas en el diagnóstico etiológico de toxicodermias son los tests in vitro (RAST, test de transformación linfocitaria, pruebas de toxicidad linfocitaria). Estas son más complejas de realizar y no están disponibles en todos los centros. Hay que resaltar la importancia del diagnóstico mediante pruebas epicutáneas, ya que permiten la confirmación etiológica evitando las pruebas de provocación oral y sus riesgos. Se promueve su empleo como técnica rutinaria, adoptando las precauciones propias ante todo tipo de prueba cutánea.