El síndrome de Schnitzler es una entidad poco frecuente, con alrededor de 250 casos descritos en la actualidad1. Se caracteriza por la presencia de rash urticariforme asociado a gammapatía monoclonal, junto con brotes febriles recurrentes, artralgias, dolores óseos generalizados, linfadenopatías, hepatoesplenomegalia y alteraciones óseas2,3. Aunque su etiopatogenia permanece desconocida, se ha observado excelente respuesta con inhibidores de la interleucina 1 (IL-1), por lo que la ausencia de respuesta debe hacer reconsiderar el diagnóstico4.
Mujer de 63 años de edad, sin antecedentes familiares de interés y entre cuyos antecedentes personales destacaban dolores osteoarticulares no filiados desde 2001. Acude a consulta en 2007, refiriendo un cuadro de 18 meses de evolución, caracterizado por la aparición de lesiones cutáneas evanescentes en el tronco y en las extremidades discretamente pruriginosas. No reconocía agentes etiopatogénicos relacionables. No presentaba fiebre ni otra clínica sistémica asociada.
A la exploración se encontraba asintomática y con buen estado general. El dermografismo era negativo. No se palpó bocio, adenopatías periféricas, ni hepatoesplenomegalia.
Se solicitaron hemograma, velocidad de sedimentación globular, bioquímica general incluyendo iones, pruebas de función hepática y renal, anticuerpos antinucleares, complemento (C3 y C4), tirotropina, proteinograma, dosificación de inmunoglobulinas (IgG, IgA, IgM, IgE) y marcadores tumorales que fueron normales o negativos. La radiografía simple de tórax y la ecografía abdominopélvica no mostraron alteraciones. La proteína C reactiva (PCR) fue de 87,5.
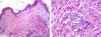
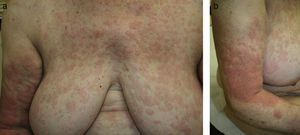
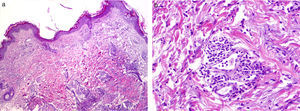
Con el diagnóstico de urticaria crónica idiopática se inicia tratamiento con antihistamínicos orales con escasa respuesta. En enero de 2009 la paciente comienza con picos febriles recurrentes, de 2-3 días de duración, acompañados de intensos dolores óseos generalizados, asociados a la aparición, en el tronco y las extremidades, de lesiones rosadas, edematosas, de bordes bien definidos, que se resolvían en menos de 24horas sin lesión residual (figs. 1a y b). La biopsia cutánea mostró un infiltrado perivascular superficial y profundo con afectación del intersticio (fig. 2a), formado por neutrófilos, con leucocitoclastia sin vasculitis (fig. 2b). Además se observó afectación neutrofílica focal de las glándulas ecrinas, tanto al nivel de la epidermis como del conducto dérmico.
La analítica mostraba leucocitosis neutrofílica y aumento de reactantes de fase aguda. Los anticuerpos antinucleares, C3, C4, ferritina, factor reumatoide (FR), serología de VHB, VHC y crioglobulinas permanecen normales o negativos. En septiembre de 2009 se observa una banda monoclonal IgM kappa de 2,61 (límite alto 2,30), permitiendo el diagnóstico de síndrome de Schnitzler.
Se inició tratamiento secuencial con colchicina (100mg/d), prednisona oral (0,5mg/kg/d), dapsona (50mg/d) y metotrexato (15mg/sem), sin mejoría. En 2010 se inició tratamiento con anakinra (100mg/sc/d) con resolución completa de toda su sintomatología, incluyendo los dolores óseos inespecíficos, desde la primera semana del tratamiento. Los reactantes de fase aguda se han normalizado y no ha desarrollado complicaciones, permaneciendo la banda monoclonal IgM kappa entre 2,40 y 2,85. Los intentos de supresión de anakinra han producido una recidiva inmediata de los síntomas, encontrándose actualmente asintomática con anakinra 100mg/sc/48h.
El primer caso de síndrome de Schnitzler fue comunicado en 1972 por Liliana Schnitzler. Actualmente se considera el paradigma de las enfermedades autoinflamatorias adquiridas o de comienzo tardío1. Los criterios diagnósticos fueron propuestos por Lipsker et al.2 en el año 2001 y permanecen vigentes en la actualidad, con discretas modificaciones llevadas a cabo en la reunión de trabajo de Estrasburgo en 2012, tratándose de un diagnóstico de exclusión1.
La presencia de un rash urticariforme es condición sine qua non para el diagnóstico de síndrome de Schnitzler5. Histológicamente se debería incluir dentro de las dermatosis neutrofílicas urticariformes, siendo constante el hallazgo de leucocitoclastia6,7. Como en nuestro caso, se ha descrito afectación del ducto ecrino por los neutrófilos como un epifenómeno y recientemente se ha propuesto la presencia de infiltrado neutrofílico intraepidérmico como marcador de dermatosis neutrofílica6,8. En un 20% de los casos se describe vasculitis3, pero esto es puesto en duda por algunos autores4, que revisan críticamente algunas biopsias y publicaciones, no encontrando claros signos de dicha vasculitis.
El otro criterio diagnóstico mayor es la presencia de una banda monoclonal IgM-Kappa en el 90% de los casos2, aunque se han descrito variantes IgG3. Los criterios diagnósticos menores incluyen fiebre, artralgias y artritis, dolores óseos, linfadenopatías palpables, hepatoesplenomegalia, elevación de la velocidad de sedimentación globular, leucocitosis y alteraciones radiológicas2,3.
Durante su evolución se han descrito 2 principales complicaciones: amiloidosis AA y trastornos linfoproliferativos en aproximadamente un 10% de los pacientes.
Aunque su etiopatogenia permanece desconocida, la rápida respuesta observada en la mayoría de los casos a anakinra, inhibidor del receptor de la IL-1, y más recientemente con canakinumab, inhibidor de IL-1β, hace suponer un papel pivotal de esta interleucina en la etiopatogenia, relacionando esta enfermedad con síndromes periódicos asociados a criopirinas8,9. En algunos casos se ha encontrado mutación en el gen NLRP3, no habiéndose realizado esta determinación en nuestra paciente. Aunque se han descrito pacientes con seguimiento de hasta 35 años, la introducción relativamente reciente de anakinra en su tratamiento no permite asegurar si disminuirá el desarrollo de hemopatía, aunque sí se supone que de amiloidosis3,10.
Creemos importante comunicar este caso para resaltar la dificultad diagnóstica de este síndrome y la necesidad de hacer seguimiento de cuadros atípicos, dada la aparición progresiva de los síntomas y alteraciones analíticas.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.