La complicación más frecuente y conocida provocada por el herpes zóster es la neuralgia posherpética. Sin embargo existen otras complicaciones menos conocidas asociadas a este virus como encefalitis, meningitis o parálisis motoras periféricas1. El síndrome de Horner (miosis, ptosis, enoftalmos y/o anhidrosis) es una complicación poco frecuente del herpes zóster cérvico-torácico.
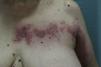
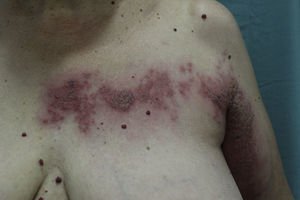
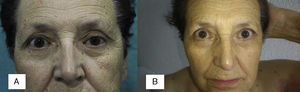
Presentamos el caso de una mujer de 74 años que acudió a urgencias por la aparición progresiva de lesiones dolorosas de 10 días de evolución localizadas en brazo, hemitórax y espalda dorsal izquierda. La paciente tenía como antecedentes una hernia de hiato y un adenocarcinoma de endometrio intervenido hace 11 años mediante histerectomía total más doble anexectomía, linfadenectomía pélvica bilateral y paraaórtica y radioterapia adyuvante. No refería síndrome constitucional ni alteraciones motoras en el brazo. A la exploración presentaba lesiones vesículo-ampollosas agrupadas sobre base eritematosa que en algunas zonas dejaban erosiones superficiales y con una distribución en las metámeras de C8 y T1 del lado izquierdo (fig. 1). Durante la exploración también se objetivó una ptosis del párpado superior izquierdo y un diámetro inferior de la pupila del lado izquierdo con respecto a la contralateral, así como una mayor sequedad de la piel (fig. 2A). No presentaba ningún otro tipo de focalidad neurológica. Se realizó una bioquímica, un hemograma y una radiografía de tórax que no mostraron alteraciones de interés. Se diagnosticó a la paciente de un herpes zóster cérvico-torácico asociado a un síndrome de Horner del ojo izquierdo. Se inició tratamiento con valaciclovir 1g cada 8h durante 7 días, y analgesia con paracetamol 1g cada 8h alternándose con metamizol 575mg cada 8h. La paciente fue mejorando progresivamente de las lesiones cutáneas, y el síndrome de Horner se resolvió en un plazo de 15 días sin dejar secuelas (fig. 2B).
A nivel ocular, las complicaciones mejor descritas secundarias al herpes zóster son edema palpebral, queratitis, conjuntivitis, iridociclitis, epiescleritis, necrosis retiniana, neuritis óptica, oclusión de la arteria central de la retina y oftalmoparesia2. El síndrome de Horner o parálisis oculosimpática, se caracteriza por ptosis palpebral, miosis, anhidrosis y/o enoftalmos, y clásicamente se describía como consecuencia de lesiones ocupantes de espacio a nivel de los vértices pulmonares, como el tumor de Pancoast. Sin embargo, se ha descrito en pocas ocasiones como complicación de herpes zóster de localización oftálmica y torácica3.
La vía simpática ocular, a nivel medular, parte de las células del asta intermediolateral de los segmentos C8-T2. Las fibras preganglionares salen de la médula siguiendo las raíces ventrales para formar la cadena paravertebral y llegan a través del ganglio estrellado para hacer sinapsis en el ganglio cervical superior4. Debido a que la infección por el herpes zóster asienta en las raíces dorsales de los ganglios sensitivos del sistema nervioso central, la teoría más plausible en la patogénesis del síndrome de Horner cuando el herpes zóster es torácico, es una posible inflamación de la médula o de las raíces ventrales como consecuencia de la diseminación por contigüidad de la activación viral5,6. Sin embargo, cuando el herpes zóster es ocular, otras hipótesis como una neuritis isquémica del III, IV y VI par craneal, una lesión mesencefálica por extensión axonal del virus, una inflamación con miositis por contigüidad e incluso una desmielinización de base inmunitaria debida a la extensión del virus localmente o a distancia, se han postulado como origen del cuadro7.
En la revisión realizada sobre la asociación de herpes zóster y síndrome de Horner, se han encontrado 11 casos descritos (tabla 1), 7 varones y 4 mujeres, con edades comprendidas entre 24 y 79 años. En 5 de los casos el síndrome de Horner se produjo asociado a ramas8 del quinto par craneal, y en 6 de los casos asociado a la afectación de metámeras cervicales y/o torácicas. En 7 de los casos la afectación era del lado derecho, y en 4 de los casos del lado izquierdo. Casi todos los pacientes recibieron antivirales (aciclovir o famciclovir), a pesar de lo cual, el síndrome de Horner persistió en 6 de los casos después de semanas e incluso años. En 2 casos mejoró de forma parcial y en otros 2 se resolvió completamente9,10. Ningún autor habla de los factores que pronostiquen que el síndrome de Horner persista una vez resuelto el herpes zóster. A nuestro entender, la instauración precoz de los antivirales, ya sea por vía oral o parenteral, disminuye el riesgo de que permanezca pasados meses o incluso años.
Descripción de casos del síndrome de Horner asociados a herpes zóster
| Caso | Sexo | Edad | Metámera | I o D | Tratamiento | Evolución |
|---|---|---|---|---|---|---|
| Jarrett, 1967 | Varón | 64 | V2-V3 trigémino | D | Analgésicos y antibióticos tópicos | Resolución en 3 semanas |
| Wimalaratna, 1987 | Varón | 46 | T2-T3 | D | — | Persistencia |
| Smith, 1993 | Varón | 53 | V1 trigémino | D | Aciclovir 800mg 5 veces al día, 5 días | Persistencia tras un mes |
| Tola-Arribas, 1997 | Varón | 60 | V1 trigémino | I | Aciclovir 800mg 5 veces al día, 5 días | Persistencia tras 9 meses |
| Poole, 1997 | Mujer | 57 | T3-T4 | D | Aciclovir 200mg 5 veces al día, 5 días | Persistencia tras 3 años |
| Gabriel, 2003 | Varón | 79 | C7-T1 | I | Aciclovir oral | Persistencia tras 3 años |
| Mujer | 79 | C8-T1 | I | Famciclovir oral | Persistencia tras 10 meses | |
| Agudo, 2004 | Varón | 58 | T2-T3 | D | Aciclovir tópico | — |
| Pandey, 2005 | Mujer | 24 | V1 trigémino | D | Aciclovir 800mg 5 veces al día, 3 semanas y prednisona 80mg/día descendente | Mejoría tras 3 semanas |
| Sedehizadeh, 2010 | Varón | 64 | C3-C4 | D | Aciclovir parenteral y dexametasona | Resolución en 12 semanas |
| Falzon, 2011 | Mujer | 70 | V2 trigémino | I | Aciclovir parenteral 10mg/kg cada 8h | Mejoría tras 3 semanas |
I: izquierdo; D: derecho.
Aportamos un nuevo caso de una complicación poco frecuente, como es el síndrome de Horner, asociado a un herpes zóster cérvico-torácico. La importancia de este caso radica en la necesidad del dermatólogo de saber apreciar y reconocer este síndrome, para poder iniciar de forma precoz el tratamiento antiviral, y de esta forma evitar otras posibles complicaciones oculares, así como el manejo multidisciplinar del paciente con neurólogos y/u oftalmólogos.