En el presente artículo de la serie «Seguridad en procedimientos dermatológicos» se aborda el diagnóstico, prevención, manejo y tratamiento de tres situaciones. Primeramente, se aborda la anafilaxia: una situación infrecuente, grave y potencialmente mortal, que requiere una identificación ágil para un manejo urgente coordinado por parte de médicos especialistas en anestesiología. En segundo lugar, la reacción vasovagal, que es la complicación médica más frecuente durante la cirugía dermatológica (una de cada 160 intervenciones), con una evolución habitualmente benigna autorresolutiva, pero que, en individuos muy sensibles, puede provocar una parada cardiaca por asistolia. En tercer y último lugar, el síndrome de hiperventilación aguda, que es una respuesta anómala de determinados individuos a un evento estresante, con un incremento de la ventilación que excede la demanda metabólica. En los tres casos se incluyen recomendaciones que se plasman de forma práctica y somera.
This article, part of a the series on safety in dermatologic procedures, covers the diagnosis, prevention, management, and treatment of 3 situations or conditions. The first condition we address is anaphylaxis, an uncommon but severe and potentially fatal reaction that must be recognized quickly so that urgent management coordinated with an anesthesiologist can commence. The second is the vasovagal reaction, which is the most common complication in dermatologic surgery. This event, which occurs in 1 out of every 160 procedures, usually follows a benign course and resolves on its own. However, in patients susceptible to vasovagal reactions, syncope may lead to asystole and cardiac arrest. The third is acute hyperventilation syndrome, which is an anomalous anxiety-related increase in breathing rate beyond metabolic requirements. Brief practical recommendations for managing all 3 events are included.
La anafilaxia es una situación muy infrecuente, grave y potencialmente mortal. Puede producirse por mecanismos a) inmunoglobulina E (IgE)-dependiente o b) IgE-independiente. Clínicamente se caracteriza por lo especificado en la figura 11. Aunque es recurrente que se den manifestaciones cutáneo-mucosas, estas pueden estar ausentes y presentarse solo como arritmias, síndrome coronario agudo o asma grave.
Los factores de riesgo para una mala evolución incluyen enfermedades respiratorias crónicas, algunas medicaciones (betabloqueantes, inhibidores de la enzima convertidora de angiotensina [IECA], medicamentos antiinflamatorios no esteroideos [AINE] y benzodiacepinas), el antecedente personal de mastocitosis y el retraso en la administración de adrenalina1,2.
Para la prevención es fundamental la evitación de sus desencadenantes en la medida de lo posible. Para ello, han de considerarse las alergias conocidas del paciente (por ejemplo, al látex y sus posibles alergias cruzadas con alimentos como kiwi, aguacate o plátano)1,2.
Para el tratamiento2 (tabla 1) es importante recalcar:
- 1)
La necesidad de avisar al Servicio de Anestesiología o de Medicina Intensiva en cuanto exista sospecha de anafilaxia.
- 2)
La importancia de administrar adrenalina de forma temprana.
- 3)
La retirada del agente causante (antibióticos, hemoderivados, contraste y látex).
- 4)
El riesgo de respuestas bifásicas (por ejemplo, reaparición de la clínica sin reexposición al agente causal) en las primeras 24 a 72 horas, lo que obliga al ingreso hospitalario en los casos graves.
Tratamiento de la anafilaxia
| Aviso de forma inmediata al Servicio de Anestesiología ante sospecha de anafilaxia | ||
|---|---|---|
| Tratamiento | Descripción | |
| ABC (soporte vital) | •Airway: asegurar permeabilidad de la vía aérea.•Breathing: asegurar respiración eficaz, SpO2 > 95% (aportar oxigenoterapia a > 10 lpm).•Circulation: asegurar una mínima presión de perfusión (PAM > 65 mmHg). | |
| Primera línea | Adrenalina (lo antes posible) | • Intramuscular (mejor que subcutánea):- Adultos: 0,5 mg (correspondiente a unos 0,01 mg/kg).- Niños:< 6 años: 0,15 mg6-12 años: 0,3 mg>12 años: 0,5 mgSe puede repetir a los 5-15 minIntravenosa: 50-200 μg en boloPrecaución con sobredosis (arritmia, crisis hipertensiva y edema pulmonar), sobre todo en pacientes con cardiopatía isquémica.Los pacientes con tratamiento crónico con betabloqueantes responden peor. |
| Fluidoterapia | En los primeros 30 min:Adultos: 1-2 LNiños: 20 mL/kg | |
| Segunda línea | Corticoides | A las siguientes dosis durante al menos 3-4 días y con bajada progresiva posterior:Metilprednisolona 1 mg/kgHidrocortisona 200 mg |
| Antihistamínicos | Dexclorfeniramina 50 mg | |
| Broncodilatadores | En caso de broncoespasmo | |
| Derivación a Alergología (si sospecha de reacción alérgica) | Para facilitar su valoración, se recomienda la determinación de los niveles de triptasa plasmática a los 15 min, a las 3 horas y a las 24 horas. | |
PAM: presión arterial media; SpO2: saturación de oxígeno.
Es la complicación médica más frecuente durante la cirugía dermatológica. Se ha descrito en una de cada 160 intervenciones3. Aunque su presentación es aparatosa, tiene habitualmente una evolución benigna autorresolutiva. No hay que olvidar, sin embargo, que en los individuos muy sensibles puede provocar una parada cardiaca por asistolia4.
Se produce por una respuesta patológica a diversos estímulos de los reflejos autónomos que controlan la tensión arterial y la frecuencia cardiaca. Se pone en marcha el reflejo de Bezold-Jarich, que implica inicialmente una pérdida del tono simpático (hipotensión), seguida de una intensa descarga vagal (bradicardia). Puede predominar cualquiera de los dos componentes. La hipoperfusión cerebral que esto conlleva puede causar una pérdida transitoria de la conciencia (síncope).
Aunque cualquier individuo en determinadas circunstancias puede presentar una reacción de este tipo, la susceptibilidad individual (antecedente de reacciones vagales con técnicas invasivas previas), una edad menor de 35 años, el sexo femenino, la falta de sueño, el ayuno, el calor ambiental y la bipedestación, son factores predisponentes4.
En cirugía dermatológica, los estímulos desencadenantes son el miedo, la visión de sangre y agujas, y el dolor.
Debido a su mecanismo neurógeno, se instaura rápidamente en pocos segundos y dura desde unos segundos a unos pocos minutos. Con la monitorización del paciente puede detectarse una bajada de tensión arterial y la frecuencia cardiaca antes de que el propio paciente perciba síntomas. Estos implican una sensación de debilidad y mareo, palidez, sudoración y, en ocasiones, náuseas y vómitos. Si la reacción sigue progresando, puede producirse una pérdida de conciencia, y, eventualmente, contracciones tónico/clónicas breves si la isquemia cerebral es muy brusca.
La prevención debe hacerse fundamentalmente en los individuos jóvenes y/o con antecedentes de reacciones de este tipo. Las medidas de prevención y el tratamiento, una vez iniciado el cuadro, pueden encontrarse en la tabla 2.
| Prevención | |
|---|---|
| Preoperatoria | Ingesta frugal (evitando el ayuno) y buena hidratación (ingesta hídrica) previa, si la cirugía lo permite6,8. |
| Ansiolíticos preoperatorios orales (si anestesia locorregional)7: Benzodiacepinas de acción rápida 1 h antes:Vida media corta: midazolam (7,5 mg)Vida media larga: diazepam (5-10 mg) | |
| En individuos muy propensos:Atropina 0,5 mg (intramuscular o subcutánea) de 30 min a 1 h antes de la cirugía | |
| Intraoperatoria | Evitar calor ambiental excesivo en la sala quirúrgica |
| Realizar siempre las técnicas dolorosas o invasivas con el paciente en decúbito | |
| Dar conversación (que distraiga, sin transmitir ansiedad o preocupación) | |
| Evitar con disimulo la visión de agujas, sangre, etc. | |
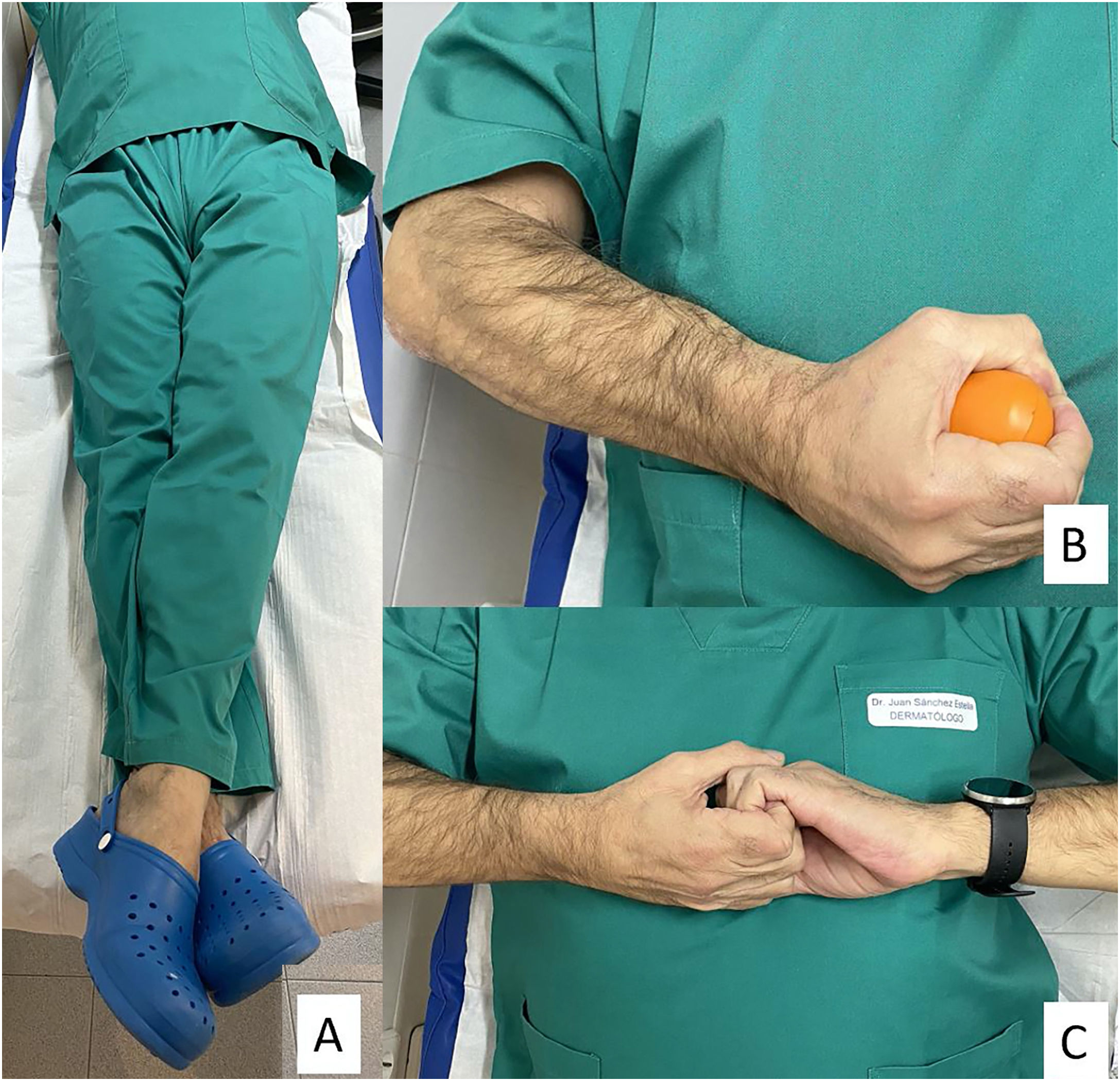
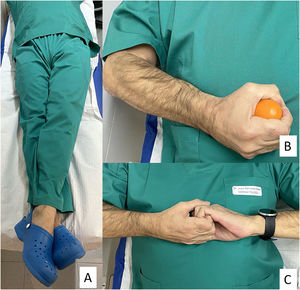
| Al iniciar procedimiento en individuos susceptibles o si síntomas iniciales:Recomendar maniobra isométrica de contrapresión con fuerza durante 30 s (fig. 2).Estas maniobras, adecuadamente ejecutadas, aumentan mucho el retorno venoso y resultan eficaces en el 40% de los individuos | |
| En caso de dolor: Parar el procedimiento y anestesiar de nuevo | |
| Tratamiento | |
| Maniobras iniciales4 | Detener los estímulos de progresión de la reacción vagal:Parar proceso quirúrgicoQuitar luz sobre la cara del paciente |
| Posición de Trendelenburg y/o elevar las piernas (con la finalidad de aumentar el retorno venoso y la perfusión cerebral), lateralizando la cabeza por seguridad | |
| Favorecer la ventilación y/o administrar oxígeno mediante mascarilla/gafas | |
| Maniobras que despierten una reacción adrenérgica de alerta:Pasar una compresa húmeda fría por la caraInhalar las clásicas sales de amonio | |
| Tratamiento farmacológico | Si pérdida de conciencia y/o bradicardia persistente <50 lpm:Inyección de 0,5-1 mg (1/2 a 1 ampolla) de sulfato de atropina por vía intravenosa.El inicio de la actividad atropínica se produce aproximadamente a los 2-4 mi de la inyección ivSe puede repetir la dosis cada 3-5 min, hasta un máximo de 3 mg (3 ampollas)Si el paciente no tiene vía venosa cogida o no se le puede canalizar, se puede administrar por otras vías (aunque tarda más en hacer efecto): vía intramuscular (5-30 min), subcutánea (15-30 min) e incluso sublingual (no predecible, pero en general rápida).La atropina es un fármaco imprescindible en el kit de urgencias. Es muy seguro y no tiene contraindicación absoluta en una emergencia. Hay que tener precaución en cardiopatía isquémica y enfermedades obstructivas con mediación de fibra lisa. Tiene efectos secundarios frecuentes pero leves (visión borrosa, sequedad de boca, palpitaciones, etc.) |
| Si hipotensión persistente:Suero fisiológico de carga: 500 mL en 5-10 min |
El síndrome de hiperventilación aguda es una respuesta anómala de determinados individuos a un evento estresante, con un incremento de la ventilación que excede la demanda metabólica. Es más frecuente en personas con ansiedad, que, ante el miedo, hacen una respiración rápida y superficial con la parte superior del tórax, muchas veces no aparente. Esto lleva a una disminución de la presión parcial de CO2 en sangre, que es el principal regulador de la circulación cerebral, lo que produce una vasoconstricción cerebral responsable de los síntomas.
Se caracteriza, inicialmente, por un cuadro disfórico: aprensión, sensación de mareo, falta de aire y estómago revuelto, náuseas, eructos, opresión torácica, acorchamiento perioral, parestesias acrales e incluso tetania en manos. La tensión arterial y la frecuencia cardiaca son al principio normales, pero si progresa puede producir síncope.
Si bien hace unos años se recomendaba respirar en una bolsa de papel siempre que la hiperventilación no tuviera causa orgánica, se ha visto que esto no es muy efectivo. Actualmente, el tratamiento consiste en guiar la respiración del paciente, presionando con una mano sobre la parte superior de tórax, y haciendo que respire más lentamente con el diafragma (respiración abdominal)5.
Conflicto de interesesLos autores declaran no tener conflictos de intereses relacionados con el presente artículo.
A todos los ponentes y participantes en el grupo de las conferencias sobre seguridad en procedimientos dermatológicos. A todos los miembros del foro dermatológico Dermachat.
A las pocas semanas de haber remitido el artículo a revisión, el Dr. Sánchez-Estella falleció a causa de la COVID-19. Sirvan estas líneas para hacer explícita nuestra gratitud, admiración y recuerdo.