INTRODUCCIÓN
La pustulosis aguda generalizada (PAG) es una entidad que se caracteriza por una erupción pustulosa estéril, aguda, autolimitada, de distribución acra y simétrica que aparece 1 ó 2 semanas después de una infección faríngea estreptocócica (1). Además de esta entidad, existen otras enfermedades que pueden cursar con pústulas estériles, la mayoría de ellas con características clinicopatológicas bien definidas (tabla I). Sin embargo, los grupos formados por la pustulosis aguda generalizada (PAG), por la pustulosis exantemática aguda generalizada (PEAG) y la psoriasis pustulosa generalizada (PPG) agrupan casos cuya nosología e interrelación no están aún bien definidas y cuya diferenciación no es fácil. Presentamos tres casos que ilustran esta complejidad.
DESCRIPCIÓN DE LOS CASOS
Caso 1
Mujer de 65 años con antecedentes personales de hipertensión arterial, hipercolesterolemia, diversas intervenciones quirúrgicas y un síndrome depresivo en tratamiento médico con fluoxetina desde hacía 6 meses. No refería antecedentes personales ni familiares de psoriasis. Consultó por un cuadro de 7 días de evolución consistente en un brote de pústulas en las manos y los pies aparecidas tras una amigdalitis aguda que había sido tratada con roxitromicina oral 150 mg cada 12 horas durante 5 días. En la exploración física destacaba la presencia de pústulas no foliculares de unos 5 mm de diámetro rodeadas de un halo eritematoso, localizadas principalmente en plantas y palmas (Fig. 1), con alguna lesión aislada en el dorso de las manos (Fig. 2) y en el tronco. En esta localización algunas pústulas mostraban el fenómeno de Koebner. El estado general estaba conservado. En los análisis pudimos observar un título de anticuerpos antiestreptolisina O (ASLO) de 1/969. La hematimetría y la bioquímica de sangre y orina fueron normales. La histología realizada mostraba una pústula subcórnea repleta de neutrófilos. En la dermis se observaba un infiltrado neutrofílico perivascular sin vasculitis. El cultivo del contenido de las pústulas resultó negativo.
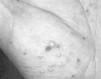
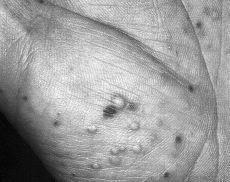
FIG. 1.--Detalle de las pústulas localizadas en la palma izquierda (caso 1).
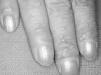
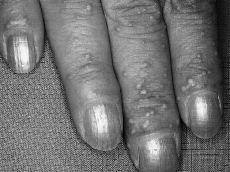
FIG. 2.--Afectación del dorso de las manos con clara distribución acral (caso 1).
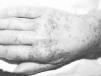
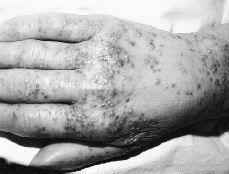
FIG. 3.--En el caso 3 las lesiones eran más numerosas. Observamos que las pústulas estaban localizadas sobre piel normal y con un discreto halo eritematoso alrededor.
Caso 2
Varón de 52 años, fumador de 20 cigarrillos/día, con antecedente de hipercolesterolemia tratada con genfibrozil. No refería antecedentes personales ni familiares de psoriasis. Consultó por presentar una erupción cutánea pustulosa de 3 días de evolución, que se localizaba en las manos y los pies. Siete días antes del comienzo de la erupción había recibido amoxicilina-clavulánico 500/125 mg cada 8 horas por vía oral para tratar una faringoamigdalitis. La exploración física evidenció la presencia de pústulas no foliculares de 3-5 mm de diámetro rodeadas de un halo eritematoso. Las pústulas se localizaban fundamentalmente en el dorso de manos (Fig. 3) y pies, en los antebrazos, así como alguna lesión aislada en el tronco. No se observaron lesiones en las mucosas. El estado general era bueno. En los análisis destacaron una VSG de 24 mm a la primera hora y un título de ASLO de 1/650. El hemograma y la bioquímica de sangre y orina no mostraban alteraciones significativas. El cultivo del pus obtenido de una pústula fue negativo. El estudio histológico de una lesión mostraba una pústula subcórnea de predominio neutrofílico, con un discreto infiltrado linfocitario perivascular y mínima espongiosis.
Caso 3
Varón de 32 años, con antecedentes familiares de psoriasis, sin antecedentes personales de interés. El motivo de la consulta fue un brote de lesiones pustulosas iniciadas en las palmas y posteriormente en las plantas de 3 días de evolución. Una semana antes del inicio había recibido tratamiento con eritromicina 500 mg/6 horas por vía oral durante 3 días por un cuadro de fiebre alta y odinofagia. La exploración física era idéntica a la de los dos pacientes previos, pero con afectación únicamente palmoplantar. En los análisis el título de ASLO era de 1/200. El resto de los parámetros analíticos fueron normales. La biopsia mostraba una pústula subcórnea de predominio neutrofílico (Fig. 4), ligera espongiosis epidérmica y un infiltrado linfocitario perivascular mínimo en dermis papilar.
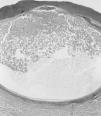
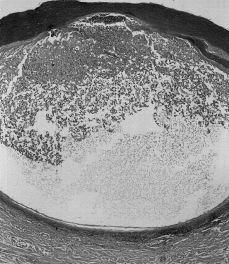
FIG. 4.--La histología era similar en los tres casos y mostraba una pústula intraepidérmica con escaso infiltrado inflamatorio en dermis.
En ninguno de los tres casos se pudo demostrar microbiológicamente la infección estreptocócica faríngea, ya que el cultivo del frotis amigdalar fue negativo. La evolución también resultó similar en los tres pacientes con la resolución del cuadro sin ningún tratamiento en 10-12 días. Durante el seguimiento, entre 24 y 36 meses, ninguno de ellos ha presentado recidiva de las lesiones ni ha desarrollado psoriasis.
DISCUSIÓN
Ante un paciente con un cuadro pustuloso con las características de los casos presentados, pústulas estériles de aparición súbita y predominio acro se plantea el diagnóstico diferencial, principalmente, entre tres entidades: la pustulosis aguda generalizada, la pustulosis exantemática aguda generalizada y la psoriasis pustulosa.
La relación entre una infección y una erupción pustulosa ha sido establecida por varios autores (2, 3). Auer-Grumbach y cols. (1) señalaron que la PAG corresponde a un cuadro reactivo exclusivamente postestreptocócico y propusieron unos criterios para distinguirlo de las otras dos entidades (tabla II). En la mayoría de los casos se resuelve espontáneamente, pero en ocasiones la enfermedad se prolonga y pueden aparecer complicaciones como: afectación mucosa, afectación articular o la glomerulonefritis (1). Estos autores señalan que la presencia de los haplotipos HLA A2 y B25 predisponen a la recurrencia y a las complicaciones, por tanto estos pacientes deberían ser tratados con amigdalectomía y/o antibioterapia de forma prolongada. Desde el punto de vista histológico se observa una pústula subcórnea. Para algunos autores la presencia de vasculitis leucocitoclástica es característica (1); sin embargo, en muchos casos sólo hay un infiltrado perivascular o incluso puede estar ausente.
Auer-Grumbach y cols. (1) no hacen ninguna alusión en su artículo a las controversias existentes en la literatura referentes al cuadro descrito por Andrews como «bactéride» pustulosa y su englobamiento dentro de las pustulosis palmoplantares. En la revisión realizada hemos encontrado casos similares con otras denominaciones, como la pustulosis acral aguda (4) o la pustulosis palmoplantar aguda (5). García y cols. (6) intentaron esclarecer esta confusión con la aportación de algunos casos y definieron la pustulosis palmoplantar aguda como una dermatosis brusca con lesiones pustulosas de localización exclusiva en manos y pies que afecta tanto la cara palmar como la dorsal de los dedos. También destacaban que, aparte de la infección amigdalar, también pueden existir otros desencadenantes, como una intervención quirúrgica o cualquier tipo de factor estresante. Suele tener un buen pronóstico, ya que se autolimita en la mayoría de los casos, pero puede evolucionar hacia una forma crónica de pustulosis palmoplantar. No está clara la relación que pueda existir con la psoriasis, ya que no existen hechos clínicos e histopatológicos definitivos que permitan inclinarnos en uno u otro sentido.
La PEAG fue descrita inicialmente por Beylot y cols. (7) y posteriormente Roujeau y cols. (8) definieron mejor el cuadro, que también ha sido denominado toxidermia pustulosa, dermatitis pustulosa aguda generalizada exantemática o eritema tóxico pustuloso generalizado. A diferencia de la PAG, su desencadenante es un fármaco (tabla III), en la mayoría de los casos un antibiótico (80%), administrado entre 24 y 48 horas antes del inicio de la erupción. En los cuadros provocados por un medicamento distinto a los antibióticos, el tiempo de latencia puede ser más prolongado, probablemente al no existir una sensibilización previa. También se han descrito como probables desencadenantes las infecciones víricas (9) o la hipersensibilidad al mercurio (10). En la PEAG la erupción consiste en múltiples pústulas no foliculares que confluyen sobre un eritema generalizado de base. La presencia de fiebre y afectación del estado general es frecuente. Recientemente se ha descrito un caso (11) relacionado con la amoxicilina, con presentación clínica atípica ya que las lesiones no asentaban sobre eritema difuso y estaban localizadas en la parte superior de tronco y en la cabeza. La evolución de la PEAG es buena y todos los casos se resuelven al retirar el medicamento responsable en menos de 1 se-mana. En algunos casos descritos se pudo confirmar la responsabilidad del fármaco mediante una prueba de provocación y también mediante test de trasformación linfocitaria y pruebas epicutáneas, aunque sus resultados son menos fiables (12).
En la histología se observa una pústula subcórnea. Además, aunque no siempre están presentes, puede verse edema intenso en la dermis superficial, extravasación de hematíes y un infiltrado predominante de polimorfonucleares neutrófilos y eosinófilos, incluso se han descrito casos con vasculitis leucocitoclástica (9, 13).
El papel de la psoriasis en esta erupción no está claro y es discutido por varios autores (9, 13, 14). En este sentido, los mismos que la describieron en 1980 hicieron una revisión en el 1996 (15) y señalaron como criterio clínico distintivo el polimorfismo de las lesiones en muchos de los casos de PEAG, con lesiones tipo pseudoeritema multiforme, y otras edematosas o purpúricas, lo que la diferenciaría del carácter monomorfo de la psoriasis pustulosa.
Finalmente, la tercera entidad con la que se puede plantear el diagnóstico diferencial es la psoriasis pustulosa en su forma exantemática, definida por Baker y Ryan en 1968 (16). En esta forma clínica los pacientes, sin psoriasis previa, desarrollan una pustulosis aguda autolimitada después de una infección de vías respiratorias altas por la que los pacientes habían recibido diferentes fármacos. Los mismos autores dudan que se trate de una psoriasis pustulosa auténtica y hablan de una reacción psoriasiforme ante variados estímulos, entre los que pueden hallarse fármacos como en la PEAG.
Otra forma clínica de psoriasis pustulosa es la psoriasis pustulosa generalizada aguda típica de Von Zumbusch (17, 18) que ocurre en pacientes con antecedentes personales o familiares de psoriasis vulgar. Se distingue por ser un cuadro, en general, mucho más grave con pústulas confluentes que forman auténticos lagos de pus y asientan sobre una base eritematosa generalizada en un paciente febril y con mal estado general. Entre los posibles desencadenantes de esta forma de psoriasis pustulosa se describen tanto fármacos como irritantes cutáneos e infecciones. En muchas ocasiones sigue un curso tórpido y se repiten los brotes durante días o semanas. Mientras que la psoriasis pustulosa exantemática puede confundirse con la PEAG y la PAG, el cuadro de la PPG cuando está plenamente desarrollado no ofrece dudas diagnósticas, aunque puede ser muy parecido en su debut.
En los tres casos presentados la presencia de pústulas de predominio acral junto con un título de ASLO elevado apoyan el diagnóstico de PAG. No obstante, en ninguno de ellos pudimos finalmente demostrar la etiología estreptocócica por la negatividad del cultivo del frotis faríngeo, quizá porque habían realizado tratamiento antibiótico previo a la toma de la muestra. Tampoco podemos descartar que el antibiótico administrado en cada caso sea el responsable directo de la erupción. La presencia de fenómeno de Köebner en el primer paciente y de antecedentes familiares de psoriasis en el tercero hacen difícil poder excluir la psoriasis como causa o factor predisponente. El estudio histológico no suele ser decisivo para el diagnóstico de la PAG y su diferenciación de la PEAG, siendo más útil para diferenciarlas de la psoriasis pustulosa (12).
A pesar de que, como ya se ha comentado, se pueden admitir ciertas diferencias, creemos que en la práctica puede resultar difícil tanto distinguir el cuadro clínico de estas tres entidades como identificar la causa desencadenante. Es probable que las tres enfermedades correspondan, en realidad, a un determinado patrón de reacción de la piel, que podría incluirse dentro del espectro de las dermatosis neutrofílicas con relación a un fármaco o a un antígeno infeccioso. Creemos que sería más sencillo englobar las tres entidades bajo un mismo término que podría ser el de pustulosis agudas reactivas.