HISTORIA CLINICA
Una mujer de 86 años fue remitida a la consulta de Dermatología tras la aparición, desde hacía 2 meses, de lesiones cutáneas purpúricas muy dolorosas en las extremidades inferiores, algunas de las cuales se habían ulcerado en las últimas semanas.
Entre sus antecedentes personales destacaba la existencia de una insuficiencia renal crónica secundaria a nefroangiosclerosis, por la cual estaba siendo hemodializada, junto con insuficiencia cardiaca, hernia de hiato, insuficiencia vascular periférica y diverticulosis intestinal. Recibía tratamiento oral con fosinoprilo, acenocumarol, sevelamer, polestirensulfonato cálcico, folinato cálcico y fluoxetina.
EXPLORACION FISICA
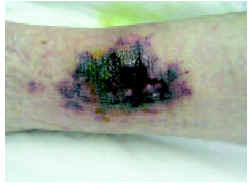
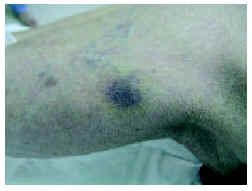
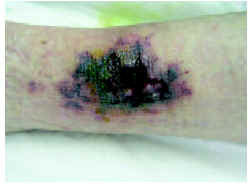
En la exploración física se apreciaba, en la región pretibial derecha, una lesión eritematopurpúrica de consistencia firme a la palpación, mal delimitada, de aspecto retiforme, y con una zona ulcerocostrosa de aspecto necrótico en el centro (fig. 1). En la parte superoexterna de la pierna izquierda se apreciaba un nódulo subcutáneo de consistencia firme y tono violáceo (fig. 2). Los pulsos periféricos estaban conservados en las dos extremidades inferiores.
Fig. 1.--Placa purpuriconecrótica, de bordes irregulares y con áreas de ulceración central en la región pretibial de la pierna derecha.
Fig. 2.--Nódulo subcutáneo violáceo en el área superoexterna de pierna izquierda.
EXPLORACIONES COMPLEMENTARIAS
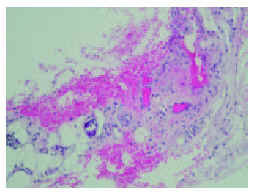
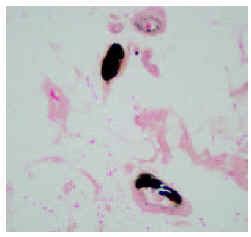
Los estudios complementarios, incluyendo hematimetría, bioquímica general, pruebas de función hepática y renal, ionograma, niveles de hormona paratiroidea (PTH), vitamina D y proteína C revelaron los siguientes resultados patológicos: urea, 145 mg/dl (valores normales [VN], 10-50); creatinina, 8,9 mg/dl (VN, 0,5-1,4); potasio, 6,5 mg/dl (VN, 3,5-5); calcio, 10,7 mg/dl (VN, 8,1-10,4); fósforo, 5,2 mg/dl (VN, 2,7-4,5). En dos determinaciones se detectó PTH 270,3 (VN, 10-70). Se realizó biopsia «en sacabocados» (figs. 3 y 4).
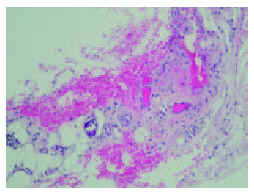
Fig. 3.--Imagen histológica de la lesión necrótica de la zona pretibial derecha. (Hematoxilina-eosina, x60.)
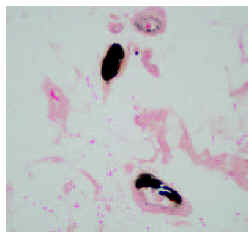
Fig. 4.--Imagen histológica con la tinción de Von Kossa (x25).
DIAGNOSTICO
Calcifilaxia cutánea.
HISTOPATOLOGIA
En la biopsia de la lesión pretibial se observó una epidermis normal, con focos de hiperqueratosis paraqueratósica; en dermis superficial y profunda se apreciaba un intenso infiltrado inflamatorio de predominio neutrofílico y una extensa zona de extravasación hemática. En el límite dermohipodérmico se advertía un vaso de mediano tamaño con la luz parcialmente ocupada por un depósito intensamente basófilo (fig. 3), cuya naturaleza cálcica se confirmó por medio de la tinción de Von Kossa (fig. 4).
EVOLUCION Y TRATAMIENTO
Se recomendó tratamiento de la zona ulcerada de la lesión pretibial derecha con mupirocina tópica, observándose una paulatina mejoría. Hasta el momento actual no se le ha realizado paratiroidectomía y la paciente presenta buen estado general.
COMENTARIO
La calcificación metastásica es la precipitación de sales de calcio en el tejido normal como resultado de una alteración en los niveles séricos de calcio y/o fósforo. Los depósitos cálcicos suelen ser generalizados, pero afectan fundamentalmente a riñón, pulmón, vasos sanguíneos y mucosa gástrica. Diferentes enfermedades sistémicas pueden producir la calcificación metastásica, siendo la más frecuente la insuficiencia renal crónica (IRC)1 (tabla 1).
La calcifilaxia cutánea es una calcificación vascular metastásica progresiva que origina una necrosis isquémica de la piel y tejidos blandos1. Es un proceso raro que afecta predominantemente a personas en la edad media de la vida, especialmente a mujeres en una proporción 3:1 respecto a los hombres2, y con frecuencia obesas. Ocurre casi exclusivamente en pacientes con IRC terminal en diálisis3, prediálisis o diálisis peritoneal4, aunque también se ha descrito en personas con función renal normal3. Algunos estudios han demostrado que la frecuencia de aparición de la calcifilaxia es mayor en los pacientes que llevan más tiempo siendo hemodializados5. En torno a un 35 % de los casos de calcifilaxia cutánea aparecen en receptores de trasplante renal2,6.
En la IRC, cuando el filtrado glomerular disminuye por debajo de 40 ml/min, se observa una tendencia a la hiperfosforemia que se acompaña de una disminución de la concentración de calcio sérico que, a su vez, estimula la secreción de PTH. Ésta, al aumentar la resorción ósea, incrementa la calcemia. Además, la propia hiperfosforemia unida a una disminución de la masa renal funcionante, condiciona una disminución de la producción de vitamina D, lo cual conlleva un descenso de la absorción intestinal de calcio que favorece la formación de un hiperparatiroidismo secundario. El aumento de PTH causa resorción ósea y movilización del calcio y fósforo séricos, que tienden a normalizar la calcemia y a perpetuar la hiperfosforemia7.
En pacientes con el producto fosfocálcico normal, se cree que la PTH sensibiliza los vasos y que posteriores agresiones como traumatismos, transfusiones de sangre, corticoides o inmunosupresores desencadenan la calcificación8. En algunos enfermos se ha visto la existencia de un estado de hipercoagulabilidad, sobre todo en relación con funciones anormales de proteína C o proteína S2,6. Su significado no está claro pero parece que la calcifilaxia sería el resultado final de una serie de factores predisponentes, uno de los cuales sería la hipercoagulabilidad. Se ha descrito calcifilaxia en pacientes con síndrome de inmunodeficiencia adquirida (SIDA) donde coexistirían enfermedad renal, inmunosupresión, excesiva ingesta de vitamina A, D o calcio asociados a linfoma, enfermedades granulomatosas, inmovilización, transfusiones de sangre múltiples y traumatismos en la piel9.
Desde el punto de vista cutáneo, las lesiones de la calcifilaxia suelen presentarse como pápulas, placas o nódulos purpúricos, mal delimitados, de aspecto retiforme o livedoide, con áreas de necrosis focal central en algunos casos y generalmente muy dolorosos. En fases más avanzadas aparecen placas más extensas de consistencia firme que evolucionan a úlceras irregulares y profundas. Histológicamente, la calcifilaxia afecta a la pared de los vasos de pequeño y mediano calibre observándose una proliferación de fibroblastos y formación de células gigantes10. El diagnóstico se basa en la historia clínica, el estudio histológico y los exámenes analíticos, que incluyen hematimetría, bioquímica general, ionograma, determinaciones de PTH, vitamina D, proteínas C y S y calcio en orina de 24 h, válidos para evaluar cualquier tipo de calcificación metastásica, que confirman las alteraciones del metabolismo fosfocálcico. El diagnóstico diferencial incluye otras entidades como la coagulación intravascular diseminada, el síndrome antifosfolípido, las embolias de cristales de colesterol, las vasculitis, la fascitis necrosante y las infecciones cutáneas.
El tratamiento de la calcifilaxia es difícil. Es fundamental la normalización de los niveles de calcio y fósforo, por medio de la dieta, los agentes quelantes y la paratiroidectomía. De los tratamientos estudiados, la paratiroidectomía total o subtotal ha demostrado la mayor eficacia, aumentando considerablemente la supervivencia2. Se han ensayado terapias con oxígeno hiperbárico11 y prednisona sin resultados concluyentes. En caso de ulceración cutánea, el tratamiento tópico es el habitual de todas las úlceras crónicas. El pronóstico de estos pacientes suele ser malo. En la mayoría de los casos, la muerte es consecuencia de sepsis incontroladas. Parece que el pronóstico es mejor en aquellos pacientes en los que la enfermedad está confinada a la zona distal y acral de las extremidades, pero no se ha demostrado que la edad, sexo, el tratamiento con diálisis o el trasplante renal tengan importancia pronóstica2.