Sr. Director:
Una mujer de 16 años, sin antecedentes de interés, que había recibido todas las vacunas recomendadas, incluida la del meningococo serotipo C a los 10 años de edad, comenzó con un cuadro de fiebre alta, odinofagia y dolor en las caderas, por lo que se le diagnosticó faringoamigdalitis y se le prescribió tratamiento con un azitromicina y paracetamol. En las horas siguientes sufrió un empeoramiento grave con gran quebrantamiento general, somnolencia, vómitos, poliartralgias y aparición de un exantema macular especialmente intenso en las zonas poplíteas, por lo que fue remitida al hospital. A la exploración presentaba un aspecto general que impresionaba de gravedad, 120 lat./min, 20 resp./min, y un exantema difuso y confluente consistente en manchas violáceas que no desaparecían con la vitropresión, y que afectaba predominantemente a la cara, tronco, flancos y extremidades; también tenía deficiente perfusión global, con livideces reticulares, enantema faringoamigdalar sin placas purulentas e intenso dolor a la movilización en ambas rodillas y caderas. Sin embargo, los signos meníngeos eran negativos y la temperatura axilar, la presión arterial, el nivel de consciencia y el resto de exploración eran normales.
En los análisis de sangre aparecían las siguientes alteraciones: plaquetas 63.700/l, leucocitos 3.130/l con fórmula normal, índice de Quick 39 % y tiempo parcial de tromboplastina activada 87 s, mientras que el resto de parámetros del hemograma, bioquímica y coagulación eran normales. La gasometría arterial mostraba una ligera acidosis metabólica. El análisis de orina era normal. Mediante punción lumbar se obtuvo un líquido cefalorraquídeo (LCR) de aspecto normal, cuyo análisis no mostró alteraciones. Se inició tratamiento con ceftriaxona y vancomicina y la paciente ingresó en el servicio de medicina intensiva.
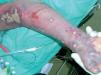
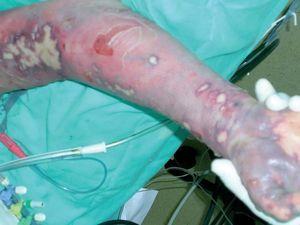
En las horas siguientes a su ingreso evolucionó de un modo desfavorable, con deterioro hemodinámico y anuria, por lo que se le practicó sedación e intubación orotraqueal, y aporte de fármacos vasoactivos. También recibió transfusiones de concentrados de hematíes y de plaquetas y plasma freso. A lo largo de los días siguientes permaneció clínicamente inestable, con deficiente perfusión periférica, frialdad distal y ausencia de pulsos periféricos, aunque la presión arterial, medida directamente en la arteria femoral, se mantuvo normal. Las lesiones cutáneas adoptaron un aspecto de púrpura masiva en las cuatro extremidades (fig. 1), con edematización intensa, desarrollo de síndromes compartimentales en varias localizaciones y necrosis cutánea y subcutánea, que requirieron varias fasciotomías y limpiezas quirúrgicas. En los análisis apareció un incremento notable de las enzimas musculares. El electrocardiograma, las radiografías de tórax, la ecografía abdominal, el Doppler de las extremidades y la tomografía computarizada (TC) craneal no mostraron alteraciones relevantes. En los cultivos de sangre y de LCR creció Neisseria meningitidis serotipo C, por lo que se continuó tratamiento con ceftriaxona. Los contactos directos de la paciente recibieron quimioprofilaxis con ciprofloxacino. A lo largo de las semanas siguientes presentó sepsis por bacilos gramnegativos, íleo paralítico e isquemia masiva de las cuatro extremidades, y finalmente falleció 35 días después del ingreso.
Fig. 1.—Lesión cutánea purpúrica masiva, junto con edematización y necrosis, en el brazo de la enferma.
Cuando N. meningitidis alcanza el torrente circulatorio puede causar un amplio espectro de cuadros clínicos, que van desde una simple bacteriemia sin consecuencia alguna hasta una septicemia fulminante rápidamente fatal. Nuestra paciente presentó uno de estos cuadros más graves. Es muy poco frecuente y ocurre preferentemente en la niñez1 . Aparte del meningococo, lo pueden causar también otros microorganismos2 .
En la fisiopatología de la meningococemia fulminante tienen un papel fundamental los lipopolisacáridos de la bacteria, que ocasionan una coagulación intravascular diseminada, acompañada de necrosis endotelial, trombosis intravascular y hemorragias perivasculares, que finalmente conducen a la necrosis tisular masiva3 . La meningitis es muy frecuente en los casos de meningococemia fulminante4 . Nuestra paciente no presentaba sintomatología clara de meningitis; sin embargo, el microorganismo creció en el cuna contra el propio meningococo serotipo C que le causó la muerte. Aunque dicha vacuna se ha mostrado muy eficaz para reducir la incidencia de meningococemia, conforme pasa el tiempo después de la vacunación la protección que proporciona deja de ser eficaz, y por tanto son posibles casos de infección tan dramáticos como el descrito5 .