En el presente artículo, en base a una revisión de la literatura y su experiencia personal, un equipo multidisciplinar de 14 profesionales sanitarios (incluyendo dermatólogos, reumatólogos, neurólogos, gastroenterólogos, farmacéuticos y enfermeras) ha elaborado una serie de recomendaciones generales y específicas (basadas en la fisiopatología) para el manejo de los efectos adversos secundarios a apremilast que con mayor frecuencia conducen a la suspensión del tratamiento (diarrea, náuseas y cefalea). Se aportan algoritmos sencillos de manejo que incluyen aspectos clínicos de evaluación y sugerencias de tratamiento farmacológico.
Los efectos adversos de apremilast pueden ser abordados desde un punto de vista multidisciplinar y la optimización en su manejo pretende proporcionar un beneficio clínico a los pacientes que los sufren.
We present a series of general and specific recommendations based on pathophysiologic considerations for managing the most common adverse effects of apremilast that lead to treatment discontinuation: diarrhea, nausea, and headache. The recommendations are based on a review of the literature and the experience of a multidisciplinary team of 14 experts including dermatologists, rheumatologists, neurologists, gastroenterologists, pharmacists, and nurses. We propose a series of simple algorithms that include clinical actions and suggestions for pharmacologic treatment.
The adverse effects of apremilast can be managed from a multidisciplinary approach. The purpose of optimizing management is to bring clinical benefits to patients.
Desde su aprobación por la Comisión Europea en 2015, apremilast se ha empleado en el tratamiento de la psoriasis y de la artritis psoriásica en pacientes adultos1-5. Este inhibidor oral de la fosfodiesterasa4 (PDE-4) presenta un buen perfil de seguridad con una baja frecuencia de efectos adversos (EA), principalmente de intensidad leve a moderada, que afectan en mayor medida al aparato digestivo1,2. La incidencia de estos EA es mayor durante los dos primeros meses del tratamiento, descendiendo posteriormente de forma notable, especialmente a partir del segundo año5,6 (tabla 1). A menudo se resuelven sin necesidad de intervención médica o de ajuste de dosis7. Aunque la tasa de interrupciones del tratamiento debido a EA se sitúa por debajo del 2% durante su desarrollo clínico1,2, se ha notificado una mayor frecuencia de abandonos de la terapia con apremilast en la práctica clínica8 (tabla 2).
Frecuencia de efectos adversos notificados durante el seguimiento a largo plazo del tratamiento con apremilast
| Año 1 (%) | Año 2 (%) | Año 3 (%) | Año 4 (%) | Año 5 (%) | ||
|---|---|---|---|---|---|---|
| Diarrea | Psoriasis | 17,3 | 2,3 | 1,7 | NE | NE |
| APs | 15,7 | 3,8 | 2,7 | 1,2 | 0,5 | |
| Náuseas | Psoriasis | 15,7 | 0,8 | 1,5 | NE | NE |
| APs | 15,0 | 2,1 | 2,3 | 0,7 | 0,3 | |
| Cefalea | Psoriasis | 6,3 | 0,9 | 1,7 | NE | NE |
| APs | 10,4 | 3,3 | 2,7 | 2,0 | 0,5 | |
| Cefalea tensional | Psoriasis | 9,0 | 1,2 | 1,2 | NE | NE |
| APs | NE | NE | NE | NE | NE |
Frecuencia de efectos adversos e interrupción del tratamiento con apremilast en ensayos clínicos y práctica clínica en psoriasis
| Diarrea | Náuseas | Cefalea | ||
|---|---|---|---|---|
| Frecuencia de EA (%) | EC | 17,8 | 16,6 | 13,1 |
| PC | 16,3 | 14,4 | 15,9 | |
| Interrupción del tratamiento (%) | EC | 1,3 | 1,6 | 0,6 |
| PC | 5,3 | 4,3 | 4,3 |
EA: efectos adversos; EC: análisis conjunto ensayos clínicos; PC: práctica clínica.
Adaptada de Ighani et al.8.
Con el objetivo de abordar las estrategias disponibles para el manejo de los EA que conducen con mayor frecuencia a la suspensión del tratamiento en los pacientes con psoriasis y/o artritis psoriásica (diarrea, náuseas y cefalea), un comité multidisciplinar de expertos en reumatología, dermatología, neurología, gastroenterología, farmacia hospitalaria y enfermería, pertenecientes a 14 hospitales españoles, realizaron una amplia revisión de la literatura, en particular sobre la fisiopatología general de cada EA y su relación con las especialidades implicadas. Tras la puesta en común de esta información y la experiencia personal, se elaboraron una serie de recomendaciones consensuadas por el grupo.
CefaleaLas cefaleas inducidas por fármacos son un proceso neurológico precipitado por la activación de estructuras moduladoras del dolor en el sistema nervioso central o periférico. La migraña se puede inducir por la facilitación de la aparición de las crisis, en las distintas estructuras que participan en su fisiopatología, o bien por la alteración de las estructuras antinociceptivas que harán que la migraña cese. Dentro de la fisiopatología de la migraña, en los últimos años ha crecido en importancia la presencia de neuropéptidos que participan en la génesis del dolor y de otros síntomas típicos de la migraña. La liberación de neuropéptidos conduce a una sensibilización de las fibras nerviosas (hiperexcitabilidad neuronal), potenciando el dolor y la inflamación a nivel central y periférico9. El péptido relacionado con el gen de la calcitonina (PRGC), el péptido activador de la adenilato ciclasa pituitaria (PACAP) y sus respectivos receptores constituyen una de las dianas principales para las nuevas terapias frente a la migraña10.
Aunque no se ha descrito el mecanismo que desencadena la cefalea tras la administración de los inhibidores de PDE-4, podría estar relacionado con la liberación de péptidos que induzcan síntomas similares a la migraña. La participación de PACAP y otros neuropéptidos podría justificar la aparición de dichos síntomas, de tal manera que podremos encontrarnos ante dos situaciones: 1)pacientes migrañosos que ven agravado su dolor, bien en intensidad o en frecuencia, y 2)pacientes que no han padecido cefalea y comienzan con una cefalea pulsátil con sensibilización (fisiopatología similar a la migraña) o una cefalea de perfil diferente.
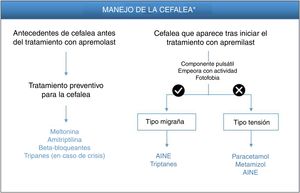
Paciente con antecedentes de cefalea antes del tratamiento con apremilastPara los pacientes con antecedentes de migraña previa existe la posibilidad de administrar un tratamiento preventivo 2semanas antes de iniciar la terapia, ya que la administración posterior puede conllevar retrasos en la resolución de la sintomatología. La melatonina, en dosis de 3mg/día, puede ser una buena opción de tratamiento preventivo11, pudiendo emplearse triptanes cuando se desarrollen crisis de migraña (fig. 1, tabla 3). Sumatriptán, en dosis de 25-100mg al día, está indicado para el tratamiento agudo intermitente de la migraña, con o sin aura. Si el paciente responde tras la primera dosis y los síntomas se repiten, se podrá administrar una segunda dosis en las siguientes 24h si han transcurrido más de 2h desde la primera dosis (máximo 300mg/día). Las reacciones adversas que se han notificado con frecuencia para sumatriptán incluyen trastornos generales (debilidad, fatiga, presión) y musculoesqueléticos (pesadez, mialgia), generalmente transitorios y de intensidad leve a moderada, disnea, aumento de la presión sanguínea, mareos, somnolencia y perturbaciones sensoriales. En caso de que no haya respuesta a sumatriptán, se aconseja el tratamiento con paracetamol o antiinflamatorios no esteroideos (AINE)12.
Algoritmo de manejo de la cefalea inducida por apremilast.
* De forma alternativa a estos tratamientos, valorar alargar la pauta de escalado inicial de apremilast 1-2semanas y/o utilizar dosis más reducidas (30mg/día). Esta estrategia podría contribuir a disminuir los EA de cefalea que se desarrollan en las fases tempranas del tratamiento.
Manejo de la cefalea, diarrea y náuseas secundarias al tratamiento con apremilast
| Consideraciones previas | Tratamiento preventivo | Tratamiento farmacológico |
|---|---|---|
| CefaleaAntecedentes de cefalea antes de iniciar el tratamiento con apremilast | Solo en caso de cefalea previa al tratamiento• Melatonina: 3mg/día• Amitriptilina: 10-25mg/día con aumento cada 3-7días (máximo 25-75mg/día)• Beta-bloqueantesa: propranolol 40mg 2-3veces/día con aumento semanal hasta 80-160mg/día (máximo 240mg/día)• Triptanes (en caso de crisis migrañosa): sumatriptán 25-100mg/día | Tipo migraña:• AINE: naproxeno 550mg +275mg cada 6-8h; ibuprofeno 1,2-1,8g/día en varias tomas• Triptanes: sumatriptán 25-100mg/díaTipo tensión:• Paracetamol: 500mg cada 4-6h o 1g cada 8h• Metamizol: 575mg 3-4veces/día (máximo 7días)• AINE: naproxeno 550mg +275mg cada 6-8h; ibuprofeno 1,2-1,8g/día en varias tomas |
| Diarrea | • Comidas frecuentes y de menor cantidad• Limitar los líquidos durante las comidas• Considerar evitar lácteos, cafeína y endulzantes artificiales | • Racecadotrilo: 100mg cada 8h durante 7días• Loperamida: 2 comprimidos (4mg) y después uno tras cada deposición (máximo 4comprimidos/día durante 2días)• Codeína: 1-2 comprimidos (21,4mg/comprimido) cada 6h (máximo 6 comprimidos/día durante 3días) |
| NáuseasRelación con la cefalea secundaria al tratamiento con apremilast | • Comidas frecuentes y de menor cantidad• Limitar los líquidos durante las comidas• Evitar actividad después de comer | • Ondansetrón: 8mg antes del tratamiento y después cada 12h• Metoclopramida: 10mg, 3veces/díaDurante un máximo de 5días |
Alternativamente, como preventivos también podría administrarse amitriptilina o beta-bloqueantes, dependiendo del perfil del paciente. La dosis inicial recomendada de amitriptilina es de 10-25mg, por la noche, con un aumento de 10-25mg cada 3-7días en función de la tolerancia del paciente (máximo 25-75mg/día). El efecto analgésico suele observarse tras 2-4semanas de tratamiento y las reacciones adversas que pueden darse con mayor frecuencia incluyen: agresividad, somnolencia, mareos, cefalea, alteraciones de la acomodación ocular, palpitaciones, taquicardia, estreñimiento, náuseas, sequedad de la boca, aumento de peso, congestión nasal, hiperhidrosis e hipotensión ortostática13. Entre los beta-bloqueantes, propranolol está indicado para el tratamiento profiláctico de la migraña con una pauta inicial de 40mg dos o tres veces al día, pudiendo incrementarse en la misma cantidad a intervalos semanales de acuerdo con la respuesta del paciente hasta 80-160mg/día (máximo 240mg/día). Conviene tener en cuenta que la administración de propranolol puede dar lugar a la aparición de fatiga, bradicardia, extremidades frías, fenómeno de Raynaud y trastornos del sueño14. También conviene tener presente que los beta-bloqueantes, y el propranolol en particular, se encuentran entre los fármacos con capacidad de inducción o agravamiento de la psoriasis. Por ello es importante sopesar la relación riesgo/beneficio a la hora de su recomendación.
Paciente con cefalea que aparece tras iniciar el tratamiento con apremilastEn los pacientes que presentan cefaleas tras la administración de apremilast habrá que tener en cuenta tres características diferenciales del tipo de cefalea: 1)el componente pulsátil; 2)si empeora con la actividad y/o el movimiento de la cabeza, y 3)si presenta fotofobia (fig. 1). La presencia de estos tres componentes se corresponde con un perfil de inflamación meníngea denominado «tipo migraña». La intervención terapéutica es necesaria solo cuando la situación afecta a la calidad de vida del paciente. En ese caso, el tratamiento para este tipo de cefalea se basa en la administración de AINE, como por ejemplo naproxeno e ibuprofeno, o triptanes (tabla 3), como pauta general; la dosis diaria de naproxeno oscila entre 550mg y 1,1g, recomendándose como dosis inicial 550mg seguida de 275mg cada 6-8h, dependiendo de la intensidad de la cefalea15. La dosis diaria recomendada de ibuprofeno es de 1,2-1,8g administrados en varias dosis y sin superar los 2,4mg/día16. Por el contrario, si la cefalea es de «tipo tensión» se recomienda el tratamiento con paracetamol o metamizol, pudiéndose considerar adicionalmente el uso de AINE. Se recomienda una pauta de paracetamol de 500mg cada 4-6h o 1g cada 8h, sin exceder la dosis máxima de 3g/día17. Metamizol puede administrarse en dosis de 575mg (una cápsula) tres o cuatro veces al día durante una semana, sin exceder la dosis máxima de 6cápsulas/día. Durante o después del tratamiento con metamizol pueden presentarse reacciones de hipotensión18.
DiarreaLa diarrea producida por los inhibidores de la PDE-4 se considera de naturaleza secretora6. El incremento de AMPc intracelular, consecuencia de la inhibición de la PDE-4, desencadena la secreción intestinal a través de la activación de canales de cloro en la membrana apical de los enterocitos y la inhibición de la absorción de NaCl6,19. Diferentes isoformas de la PDE-4 interaccionan con el regulador de conductancia transmembrana de la fibrosis quística (CFTR), un canal de cloro involucrado en la secreción y homeostasis cuya hiperactivación puede dar lugar a diarrea secretora20. Vía proteína kinasaA (PKA), el AMPc también promueve la secreción intestinal mediante la activación de diversas proteínas de membrana en los enterocitos, como los canales de K+ y aniones y los transportadores de NaK2Cl19. Por otro lado, se ha sugerido que la resolución temprana de la sintomatología asociada a la diarrea secundaria a apremilast (en aproximadamente 2semanas) podría deberse a una regulación al alza de otras PDE en el intestino, como un mecanismo compensador de la inhibición de PDE-47.
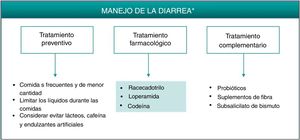
Al igual que se describió para la cefalea, la mejor estrategia para el correcto manejo de los EA gastrointestinales, en los casos en que se considere necesario, consistiría en administrar un tratamiento que actuase de manera efectiva sobre su fisiopatología. Medidas preventivas como la administración de apremilast durante las comidas, evitar grandes volúmenes de agua o la ingesta de cafeína y edulcorantes pueden reducir o retrasar la aparición de los síntomas asociados con la diarrea secretora por apremilast7. Aunque no exenta de controversia21, es posible que la administración de probióticos pueda reducir la sintomatología asociada a la intolerancia gastrointestinal, permitiendo con ello un mejor cumplimiento terapéutico y una menor tasa de interrupción. Por otro lado, los suplementos de fibra y la administración de subsalicilato de bismuto pueden emplearse como terapia complementaria para disminuir la pérdida de agua y el número de deposiciones22 (fig. 2, tabla 3). En cualquier caso, se recomienda llevar a cabo una pauta de tratamiento sencilla que no conlleve grandes cambios o limite el estilo de vida del paciente.
Algoritmo de manejo de la diarrea inducida por apremilast.
* De forma alternativa a estos tratamientos, valorar alargar la pauta de escalado inicial de apremilast 1-2semanas y/o utilizar dosis más reducidas (30mg/día). Esta estrategia podría contribuir a disminuir los EA de diarrea que se desarrollan en las fases tempranas del tratamiento.
La diarrea inducida por apremilast suele ser autolimitada y resolverse en las primeras semanas de tratamiento. En caso de ser necesaria una intervención farmacológica, la diarrea secretora podría tratarse de manera efectiva con racecadotrilo, un agente antisecretor que puede emplearse para el tratamiento para la diarrea producida por apremilast (fig. 2, tabla 3). Racecadotrilo actúa inhibiendo la encefalinasa intestinal23, reduciendo con ello la secreción de agua y electrólitos a la luz intestinal24. La administración de 100mg cada 8h, preferiblemente antes de las comidas, ha demostrado acortar el periodo sintomático de la diarrea, disminuir el número de deposiciones y reducir la necesidad de rehidratación25. Esta pauta se puede continuar durante 7días, hasta alcanzar 2deposiciones/día. Se han comunicado reacciones en la piel, generalmente moderadas, cefalea y casos de hipersensibilidad/edema angioneurótico en pacientes en tratamiento con racecadotrilo26. Otras opciones farmacológicas para el tratamiento de la diarrea secundaria a apremilast podrían ser loperamida o codeína. Loperamida está indicada para el tratamiento de la diarrea aguda con una dosis inicial de 4mg (2comprimidos), continuando con un comprimido después de cada deposición, durante un máximo de 2días y 4comprimidos/día. Con frecuencia se han notificado trastornos gastrointestinales (náuseas y disgeusia) tras el tratamiento con loperamida. Si no se observa mejoría clínica en 48h, o si aparecen síntomas de estreñimiento, íleo o distensión abdominal, la administración de loperamida se debe suspender27. En el caso de considerarse el tratamiento con codeína, la pauta recomendada es de un comprimido (21,4mg) cada 6h, pudiendo incrementarse a 2comprimidos por toma, durante una duración máxima de 3días administrando 6comprimidos/día. La administración de codeína puede producir somnolencia y no se deben tomar bebidas alcohólicas durante el tratamiento, ya que pueden potenciar el efecto depresor sobre el SNC28.
NáuseasLas náuseas inducidas por los inhibidores de la PDE-4 parecen desencadenarse a través de mecanismos centrales y periféricos6,29. Estos EA se han relacionado con la falta de selectividad de los inhibidores de la PDE-4 por las diferentes isoformas (A, B, C, D), expresadas en distintos tipos celulares29,30. En concreto, la isoforma PDE-4-D se expresa en las neuronas del área postrema, donde se encuentra la zona gatillo quimiorreceptora que comunica con el centro del vómito3. El incremento de los niveles intracelulares de AMPc en las neuronas del área postrema desencadena, en último término, la respuesta emética30. Se ha descrito que apremilast posee una alta especificidad por la PDE-4, pero muestra similar potencia sobre las diferentes isoformas de esta3,31,32. La falta de selectividad por la isoforma PDE-4-D podría explicar el índice terapéutico mejorado de apremilast, en modelos in vivo, respecto a otros inhibidores de la PDE-4 sobre los EA gastrointestinales3.
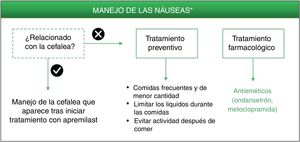
Entre las intervenciones no farmacológicas se ha descrito que la ingesta de comidas frecuentes y de menor cantidad, así como limitar los líquidos durante las comidas, pueden ayudar a disminuir la sensación de náuseas7. Al igual que con las medidas preventivas frente a la diarrea, se recomienda llevar a cabo una pauta sencilla y personalizada en función de las características del paciente, sin limitar su calidad de vida.
Ondansetrón es un antagonista potente y altamente selectivo de los receptores serotoninérgicos 5HT3 que bloquea el reflejo del vómito tanto a nivel central como periférico, por lo que está indicado para el control de las náuseas y vómitos postoperatorios o inducidos por radioterapia y quimioterapia citotóxicas33. Dada su alta eficacia como antiemético y su buena tolerabilidad, ondansetrón podría considerarse una buena opción farmacológica para el tratamiento de las náuseas que persisten durante el tratamiento con apremilast (fig. 3, tabla 3). Ondansetrón puede administrarse por vía oral o intravenosa, siendo la pauta oral de 8mg entre una y dos horas previas al tratamiento emetógeno, seguida de 8mg cada 12h durante un máximo de 5días. Las reacciones adversas que se han notificado con mayor frecuencia son cefalea, sensación de calor (sofocos) y estreñimiento33. Se debe tener en cuenta que ondansetrón no está financiado actualmente por el Sistema Nacional de Salud español, por lo que su uso requeriría una solicitud individual fuera de indicación. Alternativamente podría emplearse metoclopramida, un agente neuroléptico con propiedades antieméticas empleado para la prevención y el tratamiento sintomático de náuseas y vómitos34. Se recomienda una dosis única de 10mg de metoclopramida, que se puede repetir hasta tres veces al día, en intervalos mínimos de 6h (incluso en caso de vómitos o rechazo de la dosis) y una duración máxima de 5días. Durante el tratamiento con metoclopramida, especialmente cuando se usan dosis altas, pueden aparecer EA tales como diarrea, astenia, somnolencia, trastornos extrapiramidales, parkinsonismo, acatisia, depresión e hipotensión34.
Algoritmo de manejo de las náuseas inducidas por apremilast.
* De forma alternativa a estos tratamientos, valorar alargar la pauta de escalado inicial de apremilast 1-2semanas y/o utilizar dosis más reducidas (30mg/día). Esta estrategia podría contribuir a disminuir los EA de náuseas que se desarrollan en las fases tempranas del tratamiento.
Por otro lado, habría que considerar la opción de que las náuseas no fuesen consecuencia directa del tratamiento con apremilast, sino aparecer de manera secundaria debido a los EA neurológicos previamente descritos. Por ello se recomienda realizar una evaluación individual de cada caso y abordar el manejo del EA que ha desencadenado la sintomatología en primer lugar. Metoclopramida también está indicada para el tratamiento de náuseas y vómitos inducidos por migraña aguda, pudiéndose administrar en combinación con analgésicos orales para mejorar la absorción de los analgésicos34.
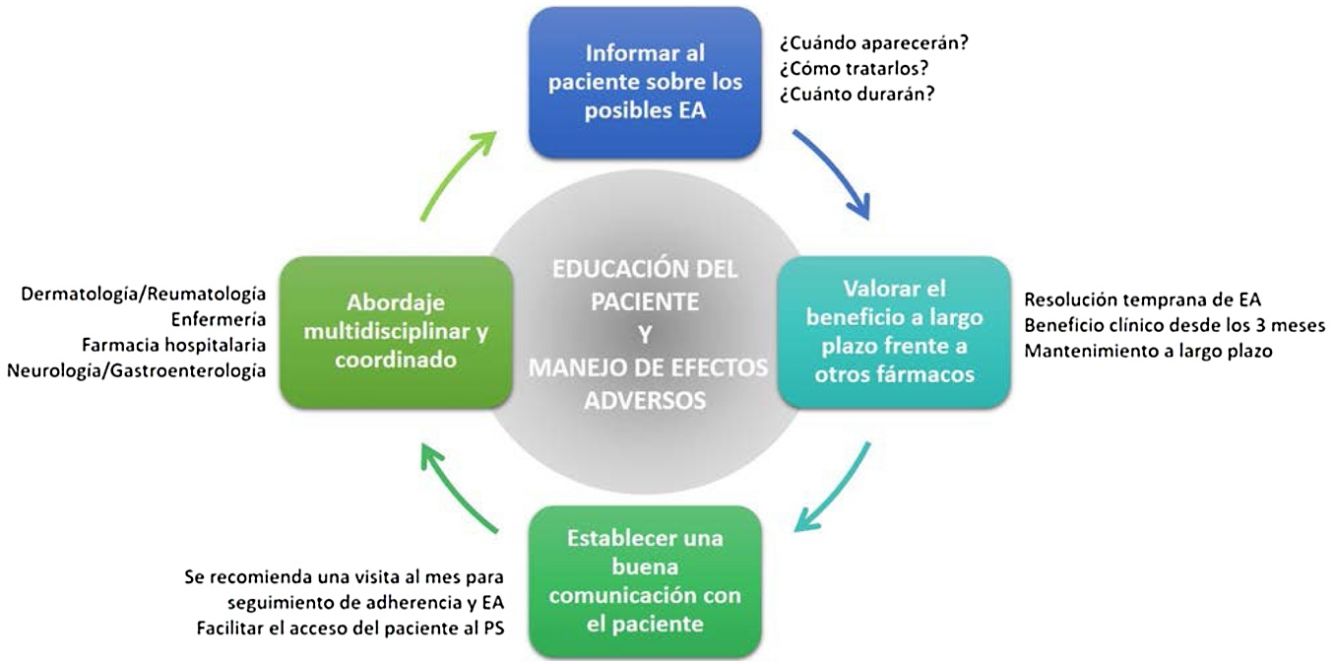
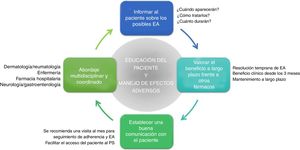
Recomendaciones generalesDe lo anteriormente expuesto se derivan una serie de recomendaciones generales que faciliten la prevención y el manejo de los potenciales EA que puede ocasionar apremilast en la práctica clínica (fig. 4, tabla 4).
Puntos clave y recomendaciones generales en la prevención y manejo de los principales efectos adversos (EA) que ocasiona apremilast (fig. 4)
| • Los EA derivados de la terapia con apremilast suelen tener lugar en las 2-4primeras semanas de tratamiento, son generalmente autolimitados y se resuelven espontáneamente en las primeras fases del tratamiento |
| • En caso de requerir la instauración de tratamiento farmacológico y si la diarrea, las náuseas o la cefalea persistiesen a pesar del mismo, dando lugar a un empeoramiento de la calidad de vida del paciente, se podría considerar la opción de derivarlo al servicio de gastroenterología y/o neurología |
| • La decisión de derivar al paciente y/o suspender el tratamiento con apremilast debería tomarse de manera individual, teniendo en cuenta su situación específica y las expectativas de apremilast respecto a otros fármacos disponibles, así como la demora de cada centro en la atención multidisciplinar o por otro servicio |
| • De forma alternativa a los tratamientos planteados, alargar la pauta de escalado inicial de apremilast 1-2semanas y/o utilizar dosis más reducidas (30mg/día) podría contribuir a disminuir los EA que se desarrollan en las fases tempranas del tratamiento |
| • Con el objetivo de evitar una interrupción prematura del tratamiento por parte del paciente, se recomienda proporcionar la información adecuada sobre los potenciales EA (tipo, duración estimada y tratamiento) antes de iniciar la terapia con apremilast |
| • Realizar una visita de seguimiento al mes de comenzar la terapia permite minimizar y resolver de manera temprana los EA, mejorando el cumplimiento terapéutico del paciente a apremilast |
| • Un sistema de comunicación apropiado (teléfono de contacto, consulta de enfermería, servicio de apoyo, etc.) permitirá al paciente acceder al profesional sanitario de forma sencilla para resolver las dudas sobre el manejo de los potenciales EA |
| • Se recomienda informar al paciente adecuadamente y proporcionar las opciones profilácticas y terapéuticas disponibles antes de que interrumpa el tratamiento |
| • Tanto el manejo de los EA como la educación del paciente se pueden llevar a cabo mediante un abordaje multidisciplinar y coordinado entre los servicios de dermatología y reumatología, enfermería y farmacia hospitalaria |
Los EA de apremilast deben ser abordados desde un punto de vista multidisciplinar. La optimización en su manejo sin duda proporciona un beneficio clínico a los pacientes que los sufren.
Conflicto de interesesEsteban Daudén: miembro de Advisory Board, consultor, recepción de becas, apoyo a la investigación, participación en ensayos clínicos, honorarios por impartir ponencias, con las siguientes compañías farmacéuticas: Abbott/AbbVie, Almirall, Amgen, Biogen, Celgene, Janssen-Cilag, Leo Pharma, Lilly, MSD, Novartis y Pfizer.
Jorge Alonso Suárez: miembro de Advisory Board, consultor, recepción de becas, apoyo a la investigación, participación en ensayos clínicos, honorarios por impartir ponencias, con las siguientes compañías farmacéuticas: AbbVie, Almirall, Janssen-Cilag, Leo Pharma, Novartis, Pfizer, Celgene, Lilly.
M. Carmen Herrero Manso: asesoría, cursos, capítulos de libro o asistencia a congresos de UCB Pharma, Celgene, MSD, Pfizer, Mylan, BMS, AbbVie, Janssen, Sandoz, Gedeon Richter, Novartis, Lilly, Gebro, Nordic.
Ignacio Marín-Jiménez: asesoría, apoyo a la investigación o asistencia a congresos de: AbbVie, Amgen, Celgene, Dr. Falk Pharma, Faes Farma, Ferring, Fresenius, Janssen, MSD, Pfizer, Sandoz, Takeda y UCB-Pharma.
M. Dolores Martín-Arranz: miembro de Advisory Board y apoyo a la investigación con las siguientes compañías farmacéuticas: MSD, AbbVie, Hospira, Pfizer, Takeda, Janssen, Shire Pharmaceuticals, Tillotts Pharma, Faes Farma
Miguel A. Rodríguez-Sagrado: actividades remuneradas para AbbVie, Biogen, Celgene, Gilead, Intercept, Janssen, Merck-Serono, MSD, Novartis, Roche, Sandoz, Tesaro y ViiV.
José Rosas Gómez de Salazar: miembro de Advisory Board: AbbVie, Celgene, Grifols, Janssen, Lilly, Pfizer. Honorarios por ponencias: Amgen, Grifols, Janssen, Lilly, MSD, Novartis, Pfizer, Stada
Laura Salgado-Boquete: miembro de Advisory Board, consultor, recepción de becas, apoyo a la investigación, participación en ensayos clínicos, honorarios por impartir ponencias, con las siguientes compañías farmacéuticas: AbbVie, Almirall, Janssen-Cilag, Leo Pharma, Novartis, Pfizer, MSD-Schering-Plough, Celgene, Lilly.
El resto de autores declaran no tener ningún conflicto de intereses.