El liquen escleroso (LE) es una enfermedad inflamatoria crónica con un potencial maligno conocido. En la literatura se recogen datos de su asociación tanto con el carcinoma epidermoide (CE) como con el carcinoma verrucoso de localización anogenital. Recientemente se han descrito dos modalidades de neoplasias intraepiteliales de vulva y pene, el Vulva Intraepithelial Neoplasia (Neoplasia Intraepitelial Vulvar, [VIN]) y el Penile Intraepithelial Neoplasia (Neoplasia Intraepitelial de Pene, [PIN]) diferenciados, relacionadas con el CE genital. Ambas son entidades altamente ligadas al LE genital e independientes de la infección por el virus del papiloma humano (VPH). Además, se han demostrado alteraciones moleculares oncogénicas independientes de la infección por VPH que podrían explicar el potencial maligno del LE por sí mismo. La posible relación entre el VPH y el LE genital sigue siendo un tema controvertido en el momento actual, y se desconoce la implicación pronóstica cuando coexisten ambas entidades. En el presente artículo revisaremos la relación del LE con el carcinoma epidermoide y el carcinoma verrucoso, los mecanismos oncogénicos implicados, así como su posible asociación con el VPH.
Lichen sclerosus is a chronic inflammatory disease that can progress to malignancy. The literature indicates an association with anogenital squamous cell carcinoma and verrucous carcinoma. Two pathogenic pathways, differentiated vulvar and penile intraepithelial neoplasias, which have recently been described in relation to squamous cell carcinoma, are both highly associated with genital lichen sclerosus independently of human papilloma virus (HPV) infection. Furthermore, tumor-promoting molecular changes unrelated to HPV infection have been demonstrated and may explain the malignant potential of lichen sclerosus. The possible relationship between HPV and genital lichen sclerosus currently remains open to discussion, and the prognostic importance of the overlapping of these 2 diseases is still unclear. This review considers the relationship between lichen sclerosus and squamous cell and verrucous carcinomas, the possible oncogenic mechanisms involved, and their possible association with HPV infection.
El liquen escleroso (LE) es una enfermedad cutánea inflamatoria crónica frecuente en mujeres posmenopáusicas de raza blanca. Su prevalencia en la población general es de 1/300-1000 individuos1. En un 85-98% de los casos se localiza en la región anogenital, y sólo en un 15-20% en la región extragenital2. Su etiología exacta se desconoce, pero factores autoinmunes, genéticos, hormonales e infecciosos se han implicado en su patogénesis. Clínicamente se observan pápulas poligonales que coalescen formando placas de aspecto nacarado, y que en ocasiones asocian telangiectasias, fisuras, ulceraciones y erosiones en su interior. Puede cursar de forma asintomática o con prurito y sensación de escozor local. El estudio histológico muestra hiperqueratosis ortoqueratósica, degeneración hidrópica de la capa basal, edema en la dermis superior y homogenización del colágeno asociado a un infiltrado inflamatorio de predominio linfocitario. Su tratamiento se basa en corticoides de alta potencia (nivel A de evidencia) e inmunomoduladores tópicos (nivel B y C de evidencia)3. Dado su potencial maligno a largo plazo se recomienda el seguimiento periódico de los pacientes con LE anogenital al menos cada 6 meses4.
El virus del papiloma humano (VPH) es un virus ADN perteneciente a la familia Papovaviridae. Se han identificado hasta la fecha más de 100 tipos distintos, dentro de los cuales se conocen 5 géneros (alfa, beta, gamma, mu y nu) que afectan exclusivamente a humanos. Los VPH alfa (mucosos) están implicados en el cáncer de cérvix, en los carcinomas genitales y en los carcinomas de cabeza y cuello; los VPH beta en la epidermodisplasia verruciforme y los cánceres cutáneos no melanoma (CCNM), especialmente los carcinomas epidermoides (CE); y los VPH gamma y nu, habitualmente implicados en el desarrollo de lesiones benignas, también se han relacionado con el desarrollo de diversos CCNM5. El mecanismo oncogénico exacto del VPH aún está por dilucidar. Se ha observado que alteraciones celulares en el gen p53 y del retinoblastoma provocadas por las proteínas víricas E6 y E7, que contienen los VPH mucosos, intervendrían en la inmortalidad celular. En el caso de los subtipos de menor riesgo oncogénico (beta y gamma) se requerirían otros factores ambientales, como la radiación ultravioleta, que favoreciesen la proliferación celular5.
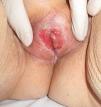
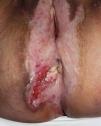
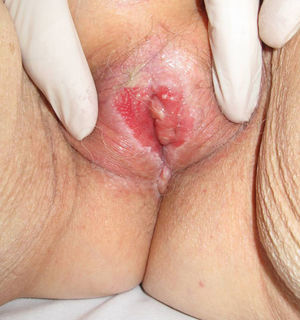
Asociación entre liquen escleroso y carcinoma epidermoideLiquen escleroso y carcinoma epidermoide en mujeresLa asociación entre LE anogenital y carcinoma epidermoide (CE) está ampliamente documentada en la literatura (figs. 1 y 2). Sólo hemos encontrado publicado un caso aislado de CE sobre LE extragenital, por lo que no podemos descartar que se trate de un proceso casual6.
Un 3-7% de los CE de vulva asientan sobre un LE vulvar7. Si estudiásemos detenidamente la histología de las pacientes con CE vulvar podríamos llegar a observar datos de LE hasta en un 60% de las muestras4. Derrick et al publicaron un estudio observacional retrospectivo que incluía a 23 mujeres con CE anogenital, 8 de las cuales (34%) asociaban un LE de años de evolución8. Chiesa-Vottero et al9 observaron la asociación entre LE y CE vulvar en el 31% de sus pacientes (14 de 44 pacientes), Poulsen et al10 en el 50% de los casos (7 de 14 pacientes) y Leibowitch et al11 en el 61% (47 de los 78 pacientes) de los CE vulvares descritos7. Aunque Carli et al12 en 1995 observaron una incidencia de CE vulvar sobre LE del 1,4% (tres de sus 211 pacientes) tras un seguimiento de 20 meses, el número de estudios prospectivos publicados en la literatura al respecto continúan siendo escasos. Por lo tanto, el LE parece ser un promotor independiente del VPH para la carcinogénesis, lo que corrobora su potencial de degeneración maligna y la necesidad de seguimiento a largo plazo de estas pacientes.
Aunque la vía exacta de carcinogénesis del LE es aún un tema controvertido, en la literatura hemos encontrado varias hipótesis VPH-independientes que podrían explicarlo. En primer lugar, Ueda et al13 demostraron monoclonalidad celular en dos de 6 pacientes con LE vulvar, en ausencia de infección por VPH y de datos clínicos que sugiriesen un CE asociado. Esto explicaría el potencial maligno del LE en ausencia de datos clínicos que hiciesen sospechar una proliferación neoplásica. En segundo lugar, Rolfe el al14 observaron mutaciones en el gen p53 en 10 de 12 pacientes con LE, y en 7 de los 10. Dicha mutación para el gen p53 se localizaba en el mismo codón que el implicado en las lesiones de CE. De esta forma, concluyen que posiblemente se trate de otra vía carcinogénica independiente del VPH para el desarrollo de CE anogenital. También se han observado mutaciones en el gen PTEN en algunos CE vulvares y neoplasia intraepitelial vulvar (VIN) diferenciados, así como inestabilidad de microsatélites en un 20 y un 12% de VIN diferenciados y de LE respectivamente15. Finalmente en 2010 se ha publicado un estudio donde se demuestra la hipermetilación de genes como el RASSF2A, el MGMT y el TSP-1 en los CE que asientan sobre un LE y no en los CE sin LE asociado16. Parece ser que la inflamación crónica típica del LE podría provocar alteraciones moleculares que facilitarían la proliferación neoplásica.
La lesión precursora en el CE es la VIN. Clásicamente en la literatura se describían tres grados: VIN 1, VIN 2 y VIN 3, según la displasia epitelial fuese leve, moderada o grave respectivamente. Se clasificó así para equipararla a la conocida clasificación del carcinoma de cérvix (CIN). Esta terminología fue modificada en el año 2004, donde el término VIN 1 quedó en desuso. Actualmente sólo disponemos de dos categorías, VIN 2 y VIN 3 para referirnos a las displasias moderadas y severas de vulva17.
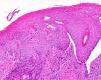
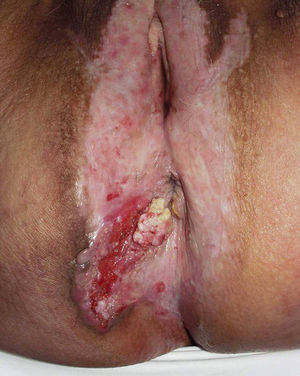
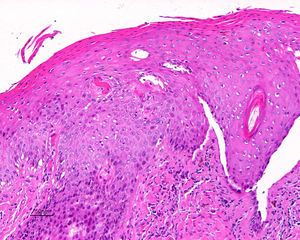
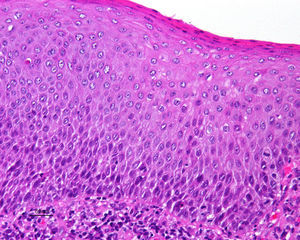
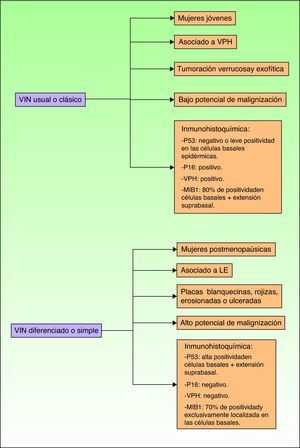
Jones et al18 y Nelly et al19 establecieron dos modalidades clinicopatológicas de VIN: el VIN usual o clásico (fig. 3) y el VIN diferenciado o simple (fig. 4), que supone entre el 2 y el 10% de todos los VIN diagnosticados. En la figura 5 se recogen las características clínicas e inmunohistoquímicas de cada subtipo17,20. LaVIN diferenciada o simple es la precursora de los CE de vulva asociados a LE (fig. 6).
Características epidemiológicas, clínicas, pronósticas e inmunohistoquímicas de la VIN clásica y de la VIN diferenciada. MIB1: anticuerpo monoclonal contra el antígeno nuclear K67; P16: gen protooncogen p16 INK4A; P53: gen supresor tumoral p53. VPH: virus del papiloma humano; VIN: vulvar intraepithelial neoplasia (o neoplasia intraepitelial vulvar).
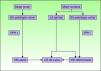
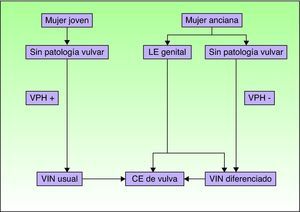
Vías patogénicas implicadas en el CE de vulva según Nelly SM et al8. CE: carcinoma epidermoide; LE: liquen escleroso; VIN: neoplasia intraepitelial vulvar; VPH: virus del papiloma humano.
En 2011 Van de Nieuwenhof et al21 publicaron un estudio donde demuestran que un alto porcentaje de los LE que evolucionan a CE de vulva deberían haber sido diagnosticados inicialmente de VIN diferenciada. De un total de 60 casos de LE asociados a CE de vulva, el 42% eran reclasificados en un segundo examen histológico como VIN diferenciadas. La mayoría de estos reclasificados como VIN eran aquellos que inicialmente habían sido diagnosticados de LE asociados a lesiones-VPH dependientes, debido a que mostraban datos de atipia celular o hiperplasia epidérmica. Observaron que el tiempo de evolución a CE de vulva era menor (28 meses de promedio) cuando la patología precursora era una VIN diferenciada que cuando era un LE (promedio de 84 meses). Según estudios previos de estos mismos autores hasta un 33% de las VIN diferenciadas evolucionan a CE, en contraposición con las cifras ya citadas previamente de un 3-7% de los LE. Además, constataron que la presencia histológica de disqueratosis, hiperqueratosis, hiperplasia y atipia en los queratinocitos basales de los pacientes diagnosticados inicialmente de LE se asociaban a un mayor riesgo de CE vulvar21.
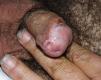
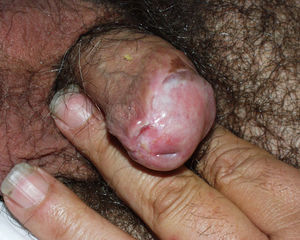
Liquen escleroso y carcinoma epidermoide en varonesLa asociación entre LE y CE de pene está menos documentada en la literatura (fig. 7). Se postula que factores concomitantes como la diabetes mellitus, las balanitis de repetición, la fimosis, la infección por VPH y la mala higiene podrían ser los factores etiopatogénicos implicados en el CE de pene22.
En la literatura los datos de CE de pene sobre LE son variables y no concluyentes, con cifras que oscilan entre un 5,8 y un 30%23,24. Barbagli et al, en su estudio de 130 varones con LE genital, evidenciaron un 8,4% de lesiones malignas (CE, carcinoma verrucoso) o premalignas (eritroplasia de Queyrat). El intervalo de tiempo entre el diagnóstico de LE y el desarrollo del CE fue de 14-30 años25. Campus et al observaron dos casos de CE de pene (3,7%) en su serie de 54 pacientes con LE26. Wallance et al describieron dos pacientes de sus 44 con LE que desarrollaron un CE de pene (4,5%)27. Teniendo en cuenta estos datos, el riesgo de desarrollar un CE de pene en pacientes que presentan un LE sería de un 4-8%. Por otro lado, si analizamos cuántos pacientes con CE de pene presentan datos histológicos de LE la cifra asciende a un 32-50%. Velázquez et al observaron que un 32,8% de sus pacientes (68 de 207) con CE de pene asociaban un LE histológicamente28. Perceau et al29 describieron datos histológicos de LE en 8 de sus 18 pacientes (44%) con CE de pene y Powell et al30 en 8 de sus 20 pacientes (40%).
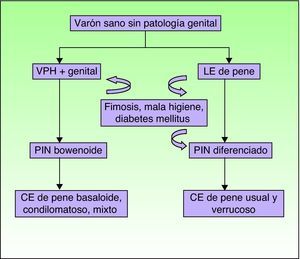
Recientemente, y de forma análoga a las categorías del VIN, se ha introducido la terminología de PIN 2 y PIN 3 para hablar de neoplasia intraepitelial de pene con displasia moderada o severa, respectivamente. Se han descrito dos modalidades de PIN, la PIN diferenciada, equiparable a la VIN diferenciada y frecuentemente asociada al LE de pene, y la PIN usual o bowenoide, equiparable a la VIN usual y relacionada con la infección por VPH (fig. 8). Renaud-Vilmer et al31 realizaron un análisis retrospectivo de 53 casos de CE de pene, con el objetivo de evaluar las alteraciones histológicas adyacentes al tumor observadas en los CE de pene, así como su posible relación con los distintos tipos de CE. Los CE asociados a infección por VPH son los condilomatosos, basaloides o mixtos y en su serie suponían un 45% del total de los CE de pene (24/ 53). Observaron una PIN bowenoide subyacente en el 100% de los mismos. El papel etiopatogénico del VPH en la PIN bowenoide también fue demostrado por Chaux et al32, donde observaron que la sobreexpresión del gen p16INK4a, altamente relacionado con la infección por VPH, sólo fue positivo en los CE de pene basaloides y condilomatosos (p<0,0001) y no en los CE asociados a PIN diferenciados y LE. Los subtipos histológicos de CE independientes de la infección por VPH son el usual y el verrucoso (variante de CE bien diferenciada sin datos de coilocitosis asociada), y supusieron en el estudio de Renaud-Vilmer et al31 un 55% del total (29/ 53). En un 93% de los mismos subyacía un LE. Tampoco se ha demostrado asociación entre la infección por el VPH y la variante sarcomatoide del CE de pene en los estudios publicados hasta el momento33. Estos autores31 observaron además que la presencia de acantosis e hiperqueratosis ortoqueratósica, la llamada hiperplasia escamosa, se asociaba frecuentemente a la PIN diferenciada y al LE. Van de Nieuwenhof et al21 observaron datos similares en su estudio de CE vulvar, donde la hiperplasia escamosa era más frecuente en los LE que evolucionaban a CE. El LE tiene un papel etiopatogénico independiente del VPH en algunos tipos de CE de pene (usual y verrucoso), y son la PIN diferenciada y la hiperplasia escamosa las variantes histológicas asociadas e implicadas en su carcinogénesis.
Asociación entre liquen escleroso y carcinoma verrucosoEl carcinoma verrucoso (CV) anogenital o tumor de Buschke-Löwenstein es una lesión tumoral de bajo grado de malignidad, de crecimiento lento y progresivo y que raramente produce metástasis locales.
Se han descrito en la literatura 29 casos de CV y LE anogenital (tabla 1). De ellos 12 casos fueron de CV vulvar y 17 de CV de pene. De estos 29 casos sólo en 4 se realizaron estudios para identificar infección por el VPH, siendo positivo en dos de ellos, uno para el genotipo 16 y otro para el 11. Ninguno de los CV perianales publicados asentaban sobre un LE34. En el estudio retrospectivo de Wang et al34 el objetivo era evaluar la posible asociación entre LE y CV. En total 13 pacientes con CV genital y perianal fueron incluidos (5 vulvar, tres peneano y 5 perianal). Observaron que las 5 pacientes con CV vulvar asociaban un LE, sólo un CV de pene asociaba LE y que en ninguno de los CV perianales había datos de LE. No se objetivaron datos de recurrencia local en los casos que no asociaban un LE, mientras que sí se evidenció en tres de los 6 pacientes (50%) de los que presentaban LE. Según los autores la inflamación crónica y el daño celular oxidativo causado por el LE podría explicar esta incidencia de recurrencias locales.
Casos publicados en la literatura de CV asociado a LE genital
| Autor y año de publicación | Número de casos | Localización | Histología | Tipificación VPH |
| Brisigotti et al. 1989 | 4 | Vulva | CV+LE | ND |
| Derrick et al. 2000 | 2 | Vulva | CV+LE | ND |
| Nascimiento et al. 2004 | 1 | Vulva | CV+LE | ND |
| Weber et al. 1987 | 1 | Pene | CV+LE | ND |
| Luz et al. 1999 | 1 | Pene | CV+LE | ND |
| Micali et al. 2001 | 1 | Glande | CV+LE | VPH 16 |
| Velázquez y Cubilla. 2003 | 10 | Pene | CV+LE | ND |
| Barbagli et al. 2006 | 3 | Glande | CV+LE | ND |
| Wang et al. 2009 | 8 | Vulva | CV+LE | 1 caso de VPH 11 |
| Pene |
CV: carcinoma verrucoso; LE: liquen escleroso; ND: no datos.
El mecanismo exacto de la asociación LE/ CV no está claro, pero factores como la infección por VPH, las alteraciones en el gen p53, la inflamación crónica y el estrés oxidativo podrían contribuir a todo ello34.
La prevalencia de infección por VPH en pacientes con LE continúa siendo un tema controvertido, pues la literatura muestra cifras dispares. En el 18-67% de los casos los genotipos más frecuentes hallados son el 6 y el 11, ambos implicados en la patogenia del CV34. El tratamiento prolongado con corticoides tópicos de alta potencia que requiere el LE podría favorecer la reactivación de infecciones latentes de VPH y un incremento de la carcinogénesis35. Por otro lado, se han demostrado alteraciones en el gen p53 en pacientes con LE vulvar36 y un mayor daño oxidativo tisular secundario a una alteración funcional enzimática antioxidante, lo que explicaría un mayor riesgo oncogénico37.
Se han publicado casos aislados de epiteliomas basocelulares, melanomas y carcinomas de células de Merkel que asientan sobre LE anogenitales, pero no se ha demostrado una mayor incidencia de esta patología sobre LE ni una implicación patogénica del mismo en su desarrollo4.
Asociación entre liquen escleroso y virus del papiloma humanoLa prevalencia de infección por VPH en pacientes con LE es variable en la literatura, con cifras que oscilan entre el 1 y el 21%38. Con el objetivo de investigar si la prevalencia de infección por el VPH era mayor en pacientes con LE que en la población sana, Nasca et al38 estudiaron a 46 varones con LE y los compararon con un grupo control. Utilizaron la técnica de la PCR para identificar los casos de infección por VPH, pudiendo comprobar positividad para el VPH en un 17,4% de los casos (75% de ellos para el VPH 16) frente a un 8,7% del grupo control (OR: 2,55). En un estudio previo39 con 86 pacientes de LE y CE de pene, observaron que 8 de los 86 (9,3%) eran VPH 16 positivos, y que ené estos el tiempo de latencia entre el LE y la aparición del CE era menor (promedio de 15 años) en comparación con el grupo VPH negativo (promedio de 23 años). Los autores fueron de la opinión que la coinfección por VPH podría acelerar el proceso neoplásico.
Vignale et al40 sólo observaron mejoría clínica en sus dos pacientes con LE, que además eran VPH positivas, tras asociar imiquimod durante tres meses al tratamiento corticoideo tópico. Se plantearon la posibilidad de que este hallazgo fuese por dos motivos; bien porque el virus pudiese estar vinculado directamente con el desarrollo del LE, bien porque se tratase de un contaminante sin ninguna relación con el desarrollo de la enfermedad.
La asociación entre el LE y el VPH se ha intentado explicar mediante diversas hipótesis. Los pacientes con LE podrían tener un mayor riesgo de infección por VPH como resultado de una defectuosa predisposición genética para la eliminación de los virus30. Por otra parte, el uso prolongado de corticoides tópicos potentes podría reactivar de forma oportunista infecciones latentes por VPH mucoso-trópico de alto y bajo riesgo35. Y, finalmente, otros autores sugieren que los pacientes con LE son más susceptibles que los individuos sanos de desarrollar neoplasias secundarias a genotipos oncogénicos de VPH30.
En contraposición con los dos estudios comentados con anterioridad, Aidé et al41 investigaron la presencia de VPH en 34 pacientes con LE vulvar, comparándolo con 17 pacientes sin patología vulvar (grupo control). Ninguno de los casos de LE presentó infección concomitante por VPH, y sí se observó en el 23,2% del grupo control.
En resumen, hay estudios que sugieren que la infección concomitante del VPH en los pacientes con LE puede ser un factor oncológico sobreañadido para el desarrollo de CE anogenitales. Actualmente los datos siguen siendo controvertidos, y se necesitan estudios más amplios a largo plazo que nos puedan aclarar si esta posible asociación es fruto del azar, o si realmente el VPH puede tener cierto papel etiopatogénico en el LE anogenital.
Conclusiones- 1.
El LE de localización anogenital debe considerarse como una entidad con potencial de degeneración maligna para el desarrollo de CE/CV, lo que nos obliga a realizar un seguimiento a largo plazo de estos pacientes.
- 2.
A pesar de que, según los estudios publicados, el riesgo de desarrollar un CE de pene en pacientes con LE sería de un 4-8%, si analizamos la histología de los pacientes con CE de pene observamos datos de LE hasta en un 32-50% de las muestras. Datos similares se observan entre la asociación de CE de vulva y LE, donde mientras que las cifras clásicas permiten hablar de un 3-7% de CE de vulva que asientan sobre LE en los estudios histológicos, pueden encontrarse signos de LE hasta en un 60% de los CE vulvares estudiados.
- 3.
Se han demostrado alteraciones moleculares oncogénicas independientes de la infección por VPH que podrían explicar el potencial maligno del LE por sí mismo.
- 4.
Existen dos modalidades clinicopatológicas en el CE de vulva; la VIN usual, que se asocia a la infección por VPH y la VIN diferenciada, que es la precursora de malignización en los casos de LE.
- 5.
De forma análoga a la VIN se han descrito recientemente dos variantes de PIN, lausual o bowenoide asociada a la infección por VPH, y la PIN diferenciada, que es la precursora premaligna del CE de pene en los pacientes con LE.
- 6.
No disponemos de datos suficientes que relacionen el VPH y el LE, ya que la literatura muestra datos controvertidos.
Los autores declaran no tener ningún conflicto de intereses.