Más del 30% de los pacientes diabéticos tienen afectación cutánea durante el curso de su enfermedad. Pueden aparecer: a) enfermedades como escleredema, bullosis diabeticorum (ampolla diabética), granuloma anular, piel cérea con movilidad articular limitada de los dedos de las manos, empedrado digital, xantomas eruptivos, piel amarilla, dermopatía diabética, etc.; b) cuadros infecciosos bacterianos como eritrasma, fascitis necrotizante y otitis externa maligna y micóticos como candidiasis mucocutáneas y mucormicosis rinocerebral; y c) reacciones producidas por los medicamentos antidiabéticos1.
La prevalencia de reacciones cutáneas secundarias a la insulina ha disminuido desde la aparición de formas purificadas y recombinantes (el 50–60% en las décadas de los años cincuenta y sesenta a menos del 3% a finales de los noventa). Las reacciones alérgicas suelen verse en el sitio de inyección y pueden aparecer de forma precoz o tardía en forma de eritema, prurito e induración. También se puede encontrar en estas zonas lipoatrofia, lipohipertrofia, abscesos, xantomatosis, erupción ampollosa, necrosis, púrpura, granulomas, hiperpigmentación, queloides o amiloidosis2.
Describimos el caso de una mujer con diabetes mellitus tipo 2 que desarrolló un liquen escleroso y atrófico (LEA) en los puntos del abdomen donde inyectaba la insulina.
Se trata de una mujer de 55 años de edad con los antecedentes personales de tiroidectomía subtotal por adenoma folicular de tiroides e histerectomía total con anexectomía bilateral por endometriosis. Presentaba diabetes mellitus tipo 2 de 18 años de evolución por la que se le pautó insulina en 2003. Actualmente se encuentra en tratamiento con régimen de insulina bolo basal y análogos rápidos (insulina glargina 54 unidades en la mañana e insulina aspartato 6 unidades por la noche), metformina y repaglimida. Fue remitida por su endocrinólogo a nuestra consulta para la valoración de unas lesiones cutáneas pruriginosas situadas en la zona abdominal abdominal de un año de evolución.
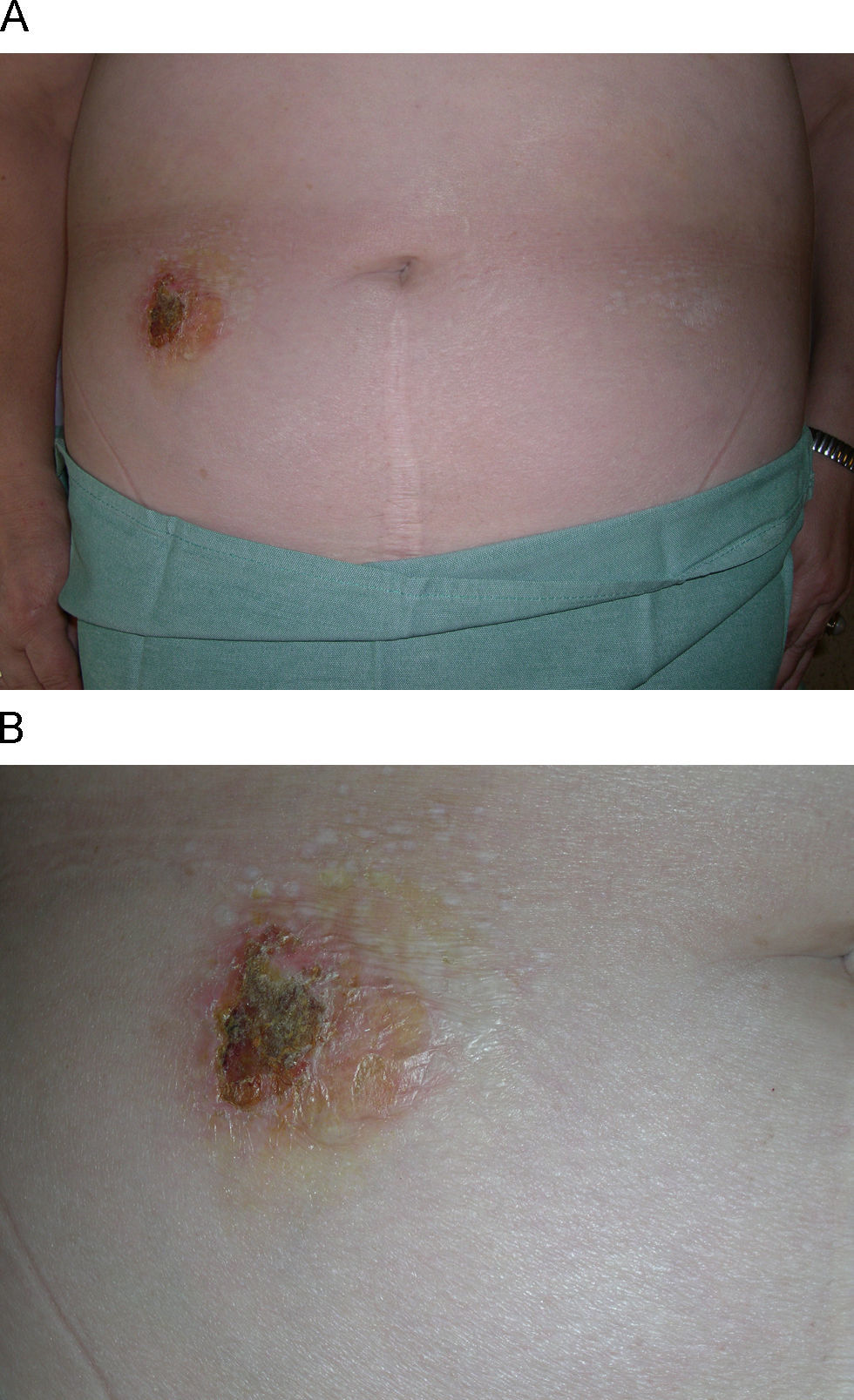
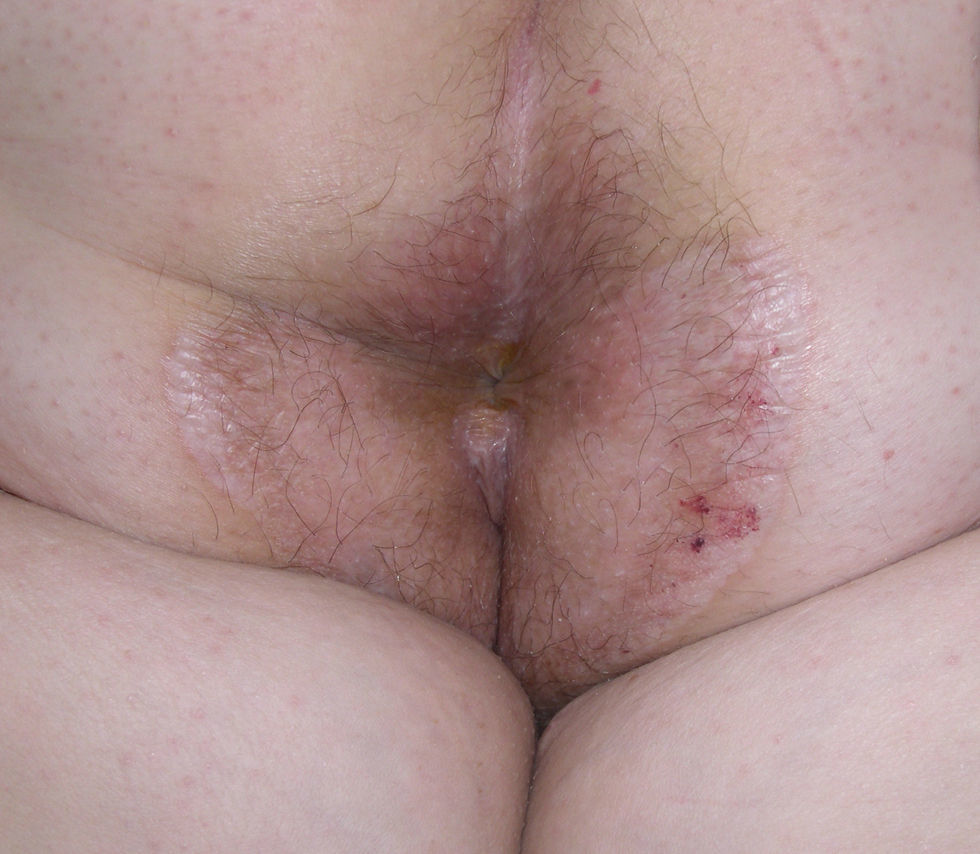
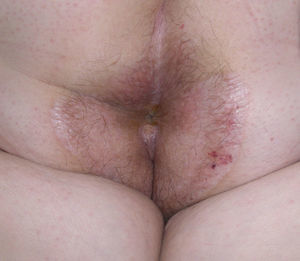
En la exploración física se observaron, a ambos lados del abdomen, múltiples pápulas blanquecinas con tapones queratósicos foliculares que se agrupaban formando dos placas induradas y de límites netos (fig. 1A). Además, la lesión localizada en el lado derecho del abdomen presentaba un zona central ampollosa y costrosa (fig. 1B). En el área perianal se objetivó una placa blanquecina, brillante, con elementos purpúricos intralesionales (fig. 2). La paciente refería que las lesiones del abdomen aparecieron en la zona donde realizaba las inyecciones de insulina de forma habitual.
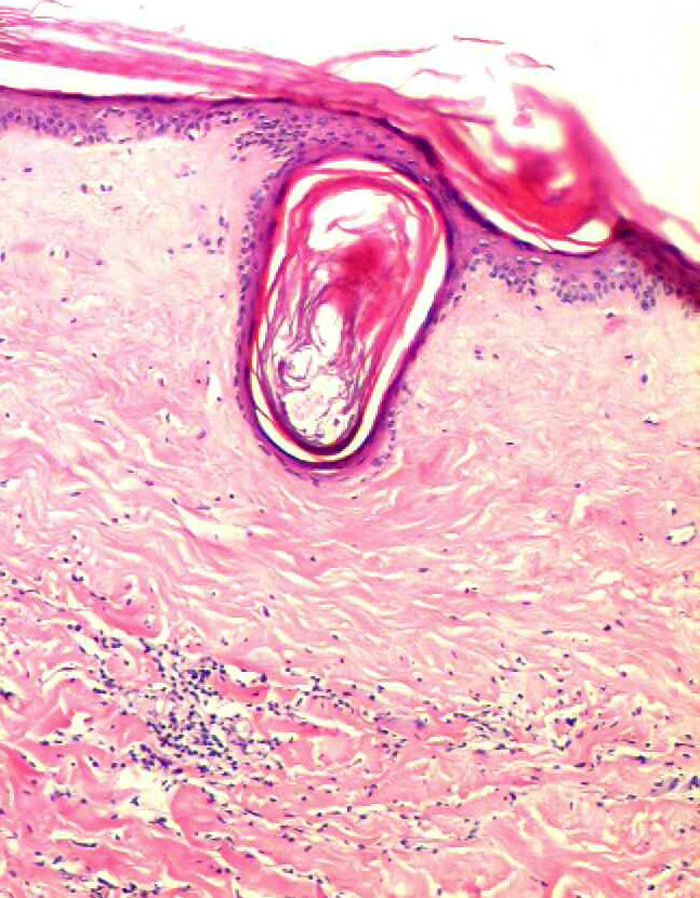
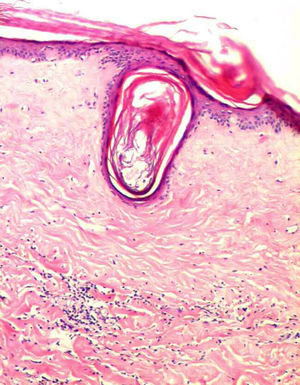
Se realizó una biopsia de la lesión localizada en la zona derecha del abdomen, cuyo estudio histopatológico mostró una epidermis adelgazada, una vesícula subepidérmica pequeña, edema con homogenización de las fibras de colágeno y escasa celularidad en la dermis superior. En ciertas zonas se observaron tapones foliculares y un infiltrado inflamatorio crónico leve en la dermis media (fig. 3). Los estudios complementarios que incluían hemograma, bioquímica, niveles de anticuerpos antinucleares, anticuerpos anti-antígenos nucleares extraíbles, hormona estimulante de la tiroides, proteinograma, cuantificación de inmunoglobulinas, serología para hepatitis B, hepatitis C, virus de inmunodeficiencia humana y Borrelia burgdorferi fueron normales o negativos, salvo una glucemia de 300mg/dl. Se prescribió tratamiento tópico con propionato de clobetasol crema al 0,05% una aplicación al día, con mejoría moderada de las lesiones tras tres semanas de tratamiento.
El LEA es una enfermedad inflamatoria crónica más frecuente en mujeres. Puede ocurrir a cualquier edad, pero existen dos picos de incidencia: postmenopausia en las mujeres y el 10–15% de casos en niños o niñas prepuberales3. Las lesiones tienden a localizarse en área anogenital, principalmente en la parte interna de la vulva, el periné y el área perianal, adquiriendo una forma típica en ocho. En un 15–20% de los pacientes presentan áreas extragenitales, sobre todo en la zona superior de la espalda, el cuello, la región periumbilical, las axilas y las muñecas4. Existen formas lineales con distribución blaschkoide, casos denominados zosteriformes al aparecer un LEA sobre cicatrices previas de herpes zóster (fenómeno isotópico de Wolf), cuadros generalizados y lesiones ampollosas5.
La causa del LEA es desconocida; se han implicado una serie de factores en su etiopatogenia: a) origen hormonal, basándose en la edad de los picos de máxima incidencia; b) mecanismos autoinmunes, dada la asociación con cuadros autoinmunes como vitíligo, tiroiditis o anemia perniciosa y un aumento de la presencia de anticuerpos órgano-específicos; c) factores infecciosos, como el virus del papiloma humano, la hepatitis C y la Borrelia burgdorferi; d) factores genéticos: se han descrito casos de LEA familiar y su presencia se ha relacionado con varios subtipos de HLA; e) factores endocrinos: algunos autores han encontrado una presencia estadísticamente significativa de diabetes mellitus6, y f) traumatismos repetidos por un fenómeno de Koebner3.
El fenómeno isomórfico de Koebner consiste en la aparición de lesiones típicas de una determinada dermatosis en áreas de piel sana que han sido previamente estimuladas mediante diversas clases de traumatismos. Se divide en 4 grupos:
- 1.
Categoría I: fenómeno de Koebner verdadero que sólo engloba la psoriasis, el vitíligo y el liquen plano.
- 2.
Categoría II: pseudo-Koebner que incluye verrugas, moluscos contagiosos y pioderma gangrenoso.
- 3.
Categoría III: abarca las dermatosis que en ocasiones tienen lesiones localizadas en áreas traumatizadas, como el sarcoma de Kaposi, la enfermedad de Darier y el eritema multiforme.
- 4.
Categoría IV: un fenómeno isomórfico dudoso que aparece en entidades como el pénfigo vulgar, el eczema o el liquen nítido7. El LEA se engloba dentro de la categoría III del fenómeno de Koebner. Se ha asociado al estímulo de radiación ultravioleta, radiación ionizante, quemaduras, presión venosa (relacionado con una varicosidad), vulvovaginitis, pelagra8, vacunas9, presión repetida, roce de ropas, traumatismos, cicatrices traumáticas y quirúrgicas10. Los casos de LEA que se presentan sobre cicatrices de un herpes zóster (fenómeno isotópico) podrían ser incluidas dentro de este grupo5.
En conclusión, el motivo de presentación de este caso es mostrar una paciente que padece un LEA perianal que desarrolla lesiones en el sitio de inyección de la insulina como consecuencia de un fenómeno de Koebner, una asociación que no hemos encontrado descrita en la literatura médica.