INTRODUCCIÓN
La leishmaniasis cutánea es una de las causas más importantes de úlceras cutáneas crónicas en el litoral mediterráneo; está producida generalmente por L. tropica, L. donovani o L. infantum . Existen cuatro formas clínicas principales: cutánea, mucocutánea, cutánea difusa y visceral. En adultos y ancianos las lesiones producidas por leishmania pueden ser distintas a las habituales debido a las condiciones inmunológicas del huésped, dando lugar a un aspecto clínico diferente y constituyendo la llamada leishmaniasis cutánea crónica1, en la que en ocasiones es muy improbable encontrar parásitos. El diagnóstico es siempre histopatológico y se encuentra un infiltrado granulomatoso crónico y plantea diagnóstico diferencial con otras afecciones que cursan con granulomas en su histología tales como sarcoidosis, tuberculosis, lepra, sífilis y micosis profundas. Es, por tanto, una entidad de escasa incidencia y por ello le dedicamos especial atención2, 3.
DESCRIPCIÓN DEL CASO
Se trata de una mujer de 87 años, sin antecedentes de interés, que consultó por la aparición de una lesión eritematosa en frente, intensamente pruriginosa, de 8 meses de evolución. Tras ser diagnosticada de eccema agudo, había seguido varios ciclos de tratamiento con corticosteroides y antihistamínicos sin mejoría.
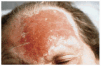
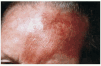
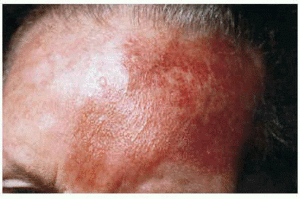
Observamos una placa eritematosa, infiltrada y exudativa, de bordes bien delimitados, en hemifrente izquierda, de 4 x 3 cm de diámetro, sin descamación ni tapones queratósicos foliculares (fig. 1). No desbordaba la línea de implantación del pelo. No presentaba fiebre ni afectación del estado general. La exploración por órganos y aparatos no mostró alteraciones significativas ni organomegalias.
FIG. 1.--Placa eritematosa, infiltrada y exudativa de bordes bien delimitados en hemifrente izquierda.
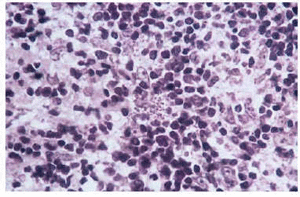
Realizamos hemograma completo, bioquímica elemental con proteína C reactiva (PCR), sedimento urinario y biopsia de la lesión, que revelaron leucocitosis con discreta monocitosis y ferropenia. La intradermorreacción de Mantoux fue negativa. Los hallazgos histopatológicos consistían en una epidermis atrófica con intenso infiltrado inflamatorio linfocitario que afectaba a toda la dermis, salpicado por histiocitos con leishmanias intracelulares. También con la tincion de Giemsa se apreciaba la existencia de amastigotes intracelulares (fig. 2). El diagnóstico de leishmaniasis se confirmó mediante cultivo de amastigotes en medio Nicolle-Novy-McNeal (NNN).
Fig. 2.--Escasos histiocitos con leishmanias intracelulares rodeados de abundantes linfocitos.
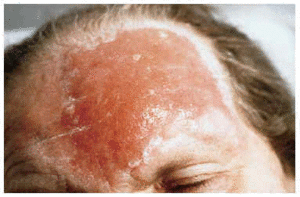
Se realizó tratamiento con rifampicina (300 mg/día) dado que la paciente pesaba 50 kg y tenía 87 años. Al mes no hubo respuesta. A continuación indicamos una pomada de paramomicina al 15% y clorhidrato de metil bencetonio en vaselina que se aplicó cada 12 horas durante 15 días, con la cual empeoró ostensi-blemente, ya que se empezó a afectar la pirámide nasal, acentuándose el eritema y la infiltración en zonas periféricas. Se inició tratamiento intralesional con antimoniato de n-metilglucamina cada 15 días durante 2 meses hasta completar 10 cc. La paciente se curó, aunque quedó una mácula eritematosa residual y la piel discretamente adelgazada (fig. 3).
Fig. 3.--Mácula eritematosa residual tras la curación.
DISCUSIÓN
La leishmaniasis cutánea es una zooparasitosis no contagiosa debida a protozoos flagelados de la familia Tripanosomida, género Leishmania. En los países meditarráneos está producida por L. donovani y no por L. tropica (major, minor o aethiopica) como clásicamente se había postulado, responsable esta última de la enfermedad en otras áreas geográficas con mayor prevalencia de una u otra subespecie1. Es más frecuente en niños. El contagio se produce a través de la picadura de la hembra hematófaga de mosquitos del género Phlebotomus (papatasii y sergenti fundamentalmente) y Lutzomya, a un reservorio, que en la mayoría de las ocasiones es un perro, zorro u otro ser humano. Es un parásito intracelular obligado del sistema mononuclear fagocítico en estado amastigote4. El período de incubación oscila entre 15 días y 2 meses. Las lesiones cutáneas se encuentran en zonas descubiertas (cara, manos y antebrazos). La forma clínica más frecuente es el denominado botón de Oriente o botón de Alepo5. Los pacientes no suelen presentar ade-nopatías regionales en la exploración clínica. En otras ocasiones se observan casos abortivos, formas húmedas en ambiente rural (producida por L. tropica major), formas secas en ambiente urbano (producidas por L. tropica minor), leishmanides y leishmaniasis recidivantes.
El caso que nos ocupa nos parece interesante desde el punto de vista clínico por varios motivos: en primer lugar puede ser considerada una forma atípica por su extensión y morfología, ya que las placas eritemato-escamosas son características de leishmaniasis crónica con escaso número de parásitos, aunque presentes en nuestro caso, y en segundo lugar por la edad de la paciente, que no hace pensar en el diagnóstico ya referido y obligará a un exhaustivo diagnóstico diferencial. Es bastante probable que esta expresión clínica sea, en gran medida, debida al inadecuado uso de corticoides tópicos que enmascararon la forma clínica inicial. Para realizar el diagnóstico de leishmaniasis cutánea es necesario practicar una buena anamnesis, incidiendo en los viajes, contacto con animales y en la posibilidad de una picadura. Se efectuará el raspado de la lesión y tinción de Giemsa para estudio citológico en el que es posible ver amastigotes en el citoplasma de los macrófagos (cuerpos de Leishman Donovan) y en el medio extracelular. Sin embargo, el diagnóstico de certeza requiere estudio histológico. En las lesiones crónicas, como la que nos ocupa, se plantea cierta dificultad diagnóstica, ya que no es frecuente encontrar leishmanias y sí un infiltrado granulomatoso crónico similar al de sarcoidosis y tuberculosis. En cualquier caso también consideramos necesario enviar material para estudio parasitológico que incluirá cultivo en medio NNN (Nicolle-Novy-McNeal). La serología en los casos clínicos estrictamente cutáneos tiene escaso valor6. Los métodos de PCR ya están comenzando a usarse de rutina para confirmar el diagnóstico de especie por encima de los análisis de isoenzimas que por medio de técnicas de ELISA se han empleado en los últimos años y ayudan a un uso temprano y apropiado de tratamientos potencialmente tóxicos para el paciente7. Es pertinente realizar diagnóstico diferencial con lupus vulgar, sarcoidosis, lepra tuberculoide, infecciones por micobacterias atípicas y micosis profundas.
Ciertas formas de leishmaniasis cutáneas no necesitan tratamiento al ser autolimitadas, pero en la mayoría de los casos es necesario recurrir a uno de los fármacos que constituyen el amplio arsenal terapéutico existente frente a Leishmania spp.
Muchos y muy variados son los tratamientos que se han empleado para el tratamiento de esta entidad, algunos de los cuales pasamos a comentar a continuación. El tratamiento de primera elección continúa siendo el de los antimoniales pentavalentes. En la actualidad contamos con el estibogluconato sódico y el antimoniato de meglumina, este último usado en los países de habla hispana y francesa8. Sólo están disponibles por vía parenteral a dosis de 20 mg/kg/día durante 15-20 días. Su farmacocinética es similar, y aunque no hay ensayos clínicos que comparen la eficacia de ambos, algunos expertos opinan que el segundo es más eficaz y presenta menos efectos secundarios9. El mecanismo antiparasitario no se conoce en profundidad, aunque inducen una reducción en la síntesis energética del amastigote por bloqueo selectivo de ciertas enzimas que intervienen en el uso de glucosa y síntesis de adenosina trifosfato (ATP)10. Los efectos adversos de los antimoniales como dolor abdominal, náuseas, vómitos, malestar general, cefalea, pueden llegar a ser verdaderamente molestos para el paciente. Las alteraciones en el electrocardiograma se pueden apreciar cuando la dosis acumulada es elevada y a veces son causa de suspensión en el tratamiento (QT corregido superior a 0,5 sg o elevación del ST). También aparece elevación de enzimas hepáticas y pancreáticas, por lo que la miocarditis, hepatitis y pancreatitis contraindican de forma relativa el uso de los antimoniales. La respuesta al tratamiento varía según la especie de Leishmania, el estado inmunitario del paciente, la forma clínica y la evolución de la enfermedad11. En la actualidad y para la mayoría de las lesiones cutáneas está comúnmente extendido el uso de la vía intralesional, donde la pauta varía de 1-2 ml cada 1-2 semanas en un período de 1-6 semanas según el tamaño y la forma clínica. El fracaso del tratamiento se debe en la mayoría de las ocasiones a reinfección, anomalías inmunológicas o fisiológicas del huésped o a la resistencia del parásito a los antimoniales y es propia de áreas endémicas como India, Kenia o Brasil. Requiere aumentar la dosis y la duración del tratamiento y en ocasiones añadir un segundo agente terapéutico como alopurinol o interferón gamma5, 12.
La rifampicina es uno de los tratamientos considerados como clásicos en el tratamiento de la leishmaniasis. Da resultados satisfactorios en formas clínicas exclusivamente cutáneas. Se pauta a dosis de 600 mg/día en adultos y mitad de dosis en los niños. Requiere 2 meses de tratamiento y vigilancia de la función hepática. Es usada como alternativa a los antimoniales pentavalentes por sus efectos secundarios13.
En tercer lugar es pertinente comentar la aplicación tópica de sulfato de paramomicina al 15%, cloruro de metilbenzetonio al 12% en parafina blanda que en Israel ya ha sido comercializado con el nombre de Leshcutan®12, que si bien ya había sido usada desde mediados de la década de los sesenta para el trata-miento de esta entidad de forma tópica14, es en la actualidad cuando se ha pretendido darle un nuevo empuje incluso a través de la red de redes. Estudios realizados ofrecían una tasa de curación del 72% mediante la aplicación diaria de la pomada dos veces al día durante 10-30 días. Ni la forma clínica, duración, tamaño o intesidad influenciaban la respuesta terapéutica, y además no requería tratamiento antibiótico adicional15, 16. No se han descrito hasta el momento efectos colaterales17. Sin embargo, los preparados usados en otros países en ensayos controlados han fallado, probablemente por no contener metilbenzetonio18, aunque no parece ser ésta la verdadera causa del fracaso en nuestro caso particular, puesto que la pomada fue realizada según la descripción original del compuesto obteniendo un resultado contrario al esperado, con resultados similares en otros casos similares al nuestro19. Creemos oportuno realizar estudios con una cohorte más amplia de pacientes para poder establecer criterios de utilización de este preparado, más cómodo para el paciente, pero en principio menos efectivo12.
Los tratamientos físicos incluyen crioterapia e hipertermia (baño a 39-42º C durante varias horas durante 10-15 días); en lesiones pequeñas y localizadas la exéresis quirúrgica es de por sí curativa y es el tratamiento de primera elección según las escuelas de mayor tradición quirúrgica a pesar de dejar cicatriz13. Otros autores consideran como tal el uso de antimoniales pentavalentes intralesionales. Otros tratamientos más usados en la leishmaniasis visceral y mucocutánea, y en menor grado en la lesihmaniasis cutánea son: a) pentamidina10 (2 mg/kg/días alternos durante 14 días) con tasas de curación próximas al 95%, de mecanismo de acción poco conocido, sólo está disponible por vía parenteral y aproximadamente en el 50% de los casos produce efectos adversos como taquicardia, hipotensión, náuseas, vómitos, mareos, exantema o enrojecimiento facial; b) alopurinol 300 mg/día en combinación sinérgica con antimoniales, aunque su rápido metabolismo por la enzima xantino-oxidasa hace que se necesiten grandes concentraciones del mismo para interferir el crecimiento de Leishmania spp.; c) anfotericina B liposomal20 (1 mg/kg/día de duración variable según la gravedad del proceso), aunque más usada en los casos de afectación visceral, se ha mostrado bastante efectiva dado su mejor índice se absorción con esperanzadoras respuestas en pacientes inmunocomprometidos a pesar de su elevado coste, y d) óxido nítrico21 (S-nitroso-N-acetilpenicilamina o SNAP) en pomada, cada 4 horas respetando el tiempo de sueño durante 10 días, con franca mejoría de las lesiones a los 30 días. Ketoconazol, itraconazol y dapsona también se han usado con diferente respuesta.
La leishmaniasis cutánea crónica es una entidad difícil de diagnosticar, cuyas características clínicas difieren ostensiblemente de las formas que de manera habitual manejamos en la consulta médica diaria22. Por ello pensamos que ante el tipo de lesiones como la que muestra nuestra paciente siempre es obligatorio pensar en ella y solicitar las pruebas que nos puedan ayudar a confirmar el diagnóstico o descartarlo en su defecto sin aventurarnos a tratar de manera inmediata. Por otra parte, los antimoniales pentavalentes administrados intralesionalmente son, en definitiva, el tratamiento de elección por su efectividad y mínimos efectos secundarios. Nos cuestionamos el uso de otros tratamientos como la paramomicina tópica, que en la red se vende casi como una cura milagrosa frente a las formas cutáneas de la leishmaniasis y que será fuente de una interesante polémica en el futuro más cercano.