INTRODUCCIÓN
Mycobacterium chelonae es una micobacteria atípica que hasta hace poco tiempo se consideraba integrada por dos subespecies (chelonae subsp. chelonae y chelonae subsp. abscessus). Sin embargo, estudios recientes han hallado que sólo comparten una homología de un 35% en su DNA, por lo que se ha decidido formar dos nuevas especies, M. chelonae y M. abscessus. Las infecciones cutáneas por M. chelonae son raras, pues se trata de una micobacteria oportunista y pueden ser localizadas, diseminadas o presentar un patrón esporotricoide.
DESCRIPCION DEL CASO
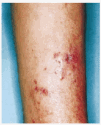
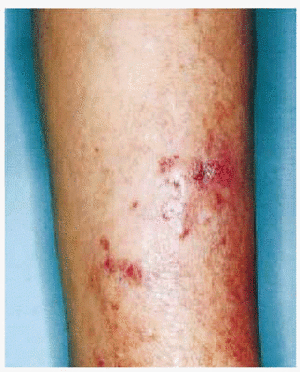
Mujer de 58 años, sin antecedentes patológicos de interés, que consultó por unas lesiones papulosas y nodulares eritematosas en cara anterior de pierna derecha, con ocasional supuración y de aparición progresiva. Este cuadro había comenzado unos 9 meses antes con una lesión nodular eritematosa única que se fue extendiendo, apareciendo en las semanas posteriores nuevas lesiones a lo largo de la pierna de forma ascendente, en disposicion esporotricoide, dejando zonas de piel sana entre ellas (Fig. 1). No existía dolor ni prurito y no se palpaban adenopatías. En la anamnesis destacaba el antecedente de herida traumática 1 año antes de la aparición de las lesiones con una hamaca de playa.
FIG. 1.--Lesiones papuloeritematosas y ulcerocostrosas confluentes en cara anterior de pierna derecha en disposición lineal ascendente.
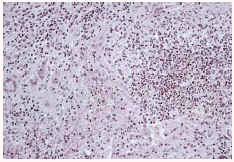
Se realizó biopsia de piel y cultivo de la misma en medios para bacterias, micobacterias y hongos. El estudio anatomopatológico mostró un patrón granulomatoso con células epiteliodes, células gigantes de Langhans, necrosis y microabscesos dispersos con neutrófilos (Fig. 2). En la tinción de Ziehl-Neelsen de la biopsia se observaron numerosos bacilos ácido-alcohol resistentes. En el cultivo de la biopsia cutánea se desarrollaron colonias de bacilos ácido-alcohol resistentes en 5 días. La identificación de esta micobacteria como M. chelonae se realizó mediante técnicas genéticas de microbiología molecular, concretamente con PRA (PCR-restriction analysis enzimes patterns). En el antibiograma realizado mostraron sensibilidad claritromicina, eritromicina, tobramicina, amikacina, tetraciclina y doxiclina, mientras que fueron resistentes imipenem, ciprofloxacino, ofloxacino, cefoxitina y cefotaxima. Se instauró tratamiento con claritromicina 500 mg cada 12 horas con mejoría progresiva y curación completa tras 3 meses de tratamiento.
FIG. 2.--Patrón histopatológico «dimorfo» con granulomas epiteliodes con células gigantes junto a microabscesos de polinucleares.
DISCUSIÓN
Mycobacterium chelonae es una micobacteria atípica de crecimiento rápido (menos de 7 días), no cromógena, perteneciente al grupo IV de la clasificación de Runyon. Estudios recientes basados en la homología del ADN han demostrado que las dos antiguas subespecies de M. chelonae (chelonae chelonae y chelonae abscessus) son en realidad especies diferentes (M. chelonae y M. abscessus) (1, 2).
Es una micobacteria ampliamente distribuida en la naturaleza ya que se puede aislar del suelo, agua o polvo ambiental. Puede ser resistente a los métodos de esterilización y desinfección, habiéndose aislado de material quirúrgico, soluciones farmacológicas, desinfectantes o suministros de agua. La mayoría de las infecciones se adquieren por la inoculación secundaria a traumatismos accidentales, intervenciones quirúrgicas o inyecciones (3-5).
Generalmente se acepta que la forma clínica de la infección por M. chelonae depende del estado inmune del huésped (6). En estados de inmunodepresión la infección es diseminada con aparición de varios nódulos que suelen abscesificarse y que se localizan de forma predominante en las zonas distales de extremidades. No se aprecia generalmente puerta de entrada y parece que la diseminación de las lesiones se realizaría por vía hematógena, aunque la afectación visceral es rara. En pacientes inmunocompetentes la enfermedad es localizada, aparece en forma de celulitis, abscesos únicos o nódulos y tiene una puerta de entrada reconocible en relación con un traumatismo o por incisiones quirúrgicas o inyecciones (6). En ocasiones la puerta de entrada puede ser difícilmente demostrable, pues el traumatismo puede pasar inadvertido por ser mínimo o distar mucho en el tiempo (período de incubación entre 3 semanas y 1 año) (5, 7). Una excepción a esta presentación en inmunocompetentes serían los casos con múltiples puertas de entrada como los producidos por depilación, mesoterapia o acupuntura, que serían responsables de aparición de múltiples lesiones que no estarían en relación con diseminación de la infección (4, 5).
Se ha descrito además un patrón de lesiones esporotricoide (nuevas lesiones a partir de una primaria que aparecen de forma proximal y lineal a lo largo de la línea de linfáticos), aunque en menor frecuencia que en otras micobacterias (3, 8-17). Sin embargo, en la mayoría de estos casos no se especificó la subespecie (ya que todavía no se había separado a M. chelonae y M. abscessus en dos especies distintas), por lo que no podemos saber realmente a qué especie corresponden (3, 9-11, 13, 14, 16, 17). Los casos publicados con este patrón esporotricoide afectan mayoritariamente a pacientes inmunodeprimidos, aunque se ha descrito algún caso en inmunocompetentes (3, 9).
La histopatología muestra varios patrones de presentación como granulomas tuberculoides, abscesos, paniculitis, inflamación crónica inespecífica, infiltrados difusos de histiocitos, granulomas desnudos o sarcoideos y nódulos reumatoides-like (18). La observación del llamado patrón bifásico o dimórfico consistente en la presencia de microabscesos de polinucleares en la dermis y tejido subcutáneo junto a granulomas epiteliodes con o sin necrosis parece ser el patrón histopatológico más frecuente en las infecciones por micobacterias atípicas como ha sido en nuestro caso (19). La presencia de granulomas puede estar en relación con la edad de la lesión (más frecuentes en lesiones tardías) y el estado inmune del paciente (más frecuente en inmunocompetentes). Con la tinción de Ziehl-Neelsen se pueden encontrar en ocasiones bacilos ácido alcohol resistentes, cuyo número suele ser mayor en pacientes inmunodeprimidos (19).
El cultivo de las biopsias cutáneas es la pieza clave en el diagnóstico, obteniéndose las colonias en menos de 7 días en medios para micobacterias o en otros medios como agar sangre o chocolate a temperatura entre 25 y 40º C. La identificación de las micobacterias se puede realizar mediante las pruebas bioquímicas clásicas o con las nuevas técnicas de genética molecular (20, 21). Con estas técnicas se ha demostrado que las dos subespecies en que se dividía M. chelonae (subespecie chelonae y subespecie abscessus) son en realidad dos especies distintas.
La sensibilidad de M. chelonae a los antibióticos es variable, por lo que se considera imprescindible la realización de un antibiograma. Los fármacos más activos son macrólidos (eritromicina, claritromicina, azitromicina), tetraciclinas (doxiciclina, minociclina), aminoglucósidos (amicacina, tobramicina), imipenem, quinolonas (ciprofloxacino y ofloxacino) y cefalosporinas (cefoxitina) (3, 5). El tratamiento más utilizado en los últimos años ha sido la claritromicina (6, 22), aunque también se han descrito algunos casos resistentes al usarla en monoterapia (22-24), por lo que últimamente se aconseja asociarla con al menos otro antibiótico elegido por el antibiograma (1). La duración del tratamiento no se ha determinado, pero debe ser prolongado para evitar recidivas, pudiendo variar entre 1 ó 2 meses hasta 1 año (22).
El diagnóstico diferencial está en relación fundamentalmente con infecciones producidas por agentes capaces de producir un patrón esporotricoide. Las más frecuentes son la esporotricosis, otras micobacteriosis (M. marinum, M. kansasii), leishmaniasis, tularemia y nocardiosis (25). En cualquier caso será siempre el cultivo quien nos dará el diagnóstico.
Presentamos este caso para destacar fundamentalmente que tras la definitiva separación en distintas especies de M. chelonae y M. abscessus, son muy pocos los casos descritos de infección esporotricoide por M. che-lonae. Solamente hemos encontrado en la literatura tres casos bien identificados (8, 12, 15), además de otros ocho en los que no se especifica la subespecie (3, 9-11, 13, 14, 16, 17). Por otro lado todavía es más infrecuente que esta forma de presentación se produzca en pacientes inmunocompetentes como en nuestro caso, habiendo sólo encontrado el caso publicado por Godard y cols. en 1986 (9) y el de García y cols. en 1994 (3), aunque los autores no especificaron la subespecie y no se pueden atribuir de forma definitiva a M. chelonae.