Sr. Director:
Distinguir clínicamente las lesiones cutáneas de herpes simple zosteriforme, causadas por el virus herpes simple (VHS), de las del herpes zóster, causadas por el virus varicela zóster (VVZ), es prácticamente imposible1-4. Esto cobra una especial importancia en neonatos, como es el caso que nos ocupa, donde un correcto y temprano diagnóstico y tratamiento es fundamental1-3.
Algunos de los casos publicados de herpes zóster neonatal podrían tratarse realmente de infecciones por VHS, ya que frecuentemente el diagnóstico fue simplemente clínico, sin aislarse el virus causal3-6.
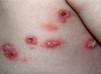
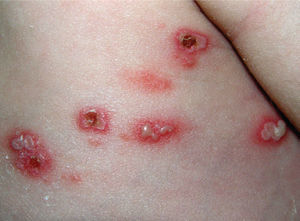
Presentamos el caso de una recién nacida a término (edad gestacional: 40 semanas) de 11 días de vida ingresada en nuestro centro por presentar desde 3 días antes un cuadro de febrícula junto a vesículas y pústulas umbilicadas con base inflamatoria localizadas de forma metamérica en costado derecho (fig. 1), sin otro signo o síntoma previo o de manera concomitante. El embarazo y el posparto inmediato se habían desarrollado sin incidencias, sin contacto conocido con casos de varicela o zóster. El parto transcurrió por vía vaginal, sin instrumentación. Su madre refería haber pasado la varicela a los 9 años de edad, y al realizarle una historia clínica más detallada refirió un cuadro recurrente de escozor vaginal que hizo sospechar de lesiones genitales herpéticas, aunque no se objetivaron lesiones cutáneas en ese momento.
La analítica sanguínea del neonato, incluyendo estudio inmunitario básico (inmunoglobulinas y subpoblaciones linfocitarias), fue normal. El hemocultivo y el cultivo estándar de las lesiones cutáneas fueron negativos. Destacaron la serología (VHS-1 inmunoglobulina [Ig]G negativo, IgM positivo) y la biopsia en sacabocados de una de las vesículas del neonato, que mostró una histología típica de infección herpética7, apreciándose una ampolla intraepidérmica secundaria a la necrosis de queratinocitos. En los queratinocitos preservados se observaban inclusiones intranucleares de coloración grisácea y aspecto en vidrio esmerilado, desplazando la cromatina a la periferia. Aprovechando el material de la biopsia se identificó VHS-1 mediante técnica de reacción en cadena de la polimerasa (PCR) (tabla 1).
Pruebas complementarias realizadas
| Pruebas complementarias | Neonato | Madre |
| Serología para VVZ | IgM(−), IgG(−) | IgM(−), IgG(+) |
| Serología para VHS-1 | IgM(+), IgG(−) | IgM(−), IgG(+) |
| Serología para VHS-2 | igM(−), IgG(−) | IgM(−), IgG(−) |
| PCR en sangre | VVZ(−), VHS no realizada | No realizada |
| PCR lesión cutánea | VHS-1(+), VHS-2(−), VVZ(−) | No realizada |
Ig: inmunoglobulina; PCR: técnica de reacción en cadena de la polimerasa; VHS: virus herpes simple; VVZ: virus varicela zóster.
Con estos resultados se llegó al diagnóstico definitivo de herpes simple zosteriforme, atribuyéndose a posible contagio en el canal del parto.
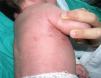
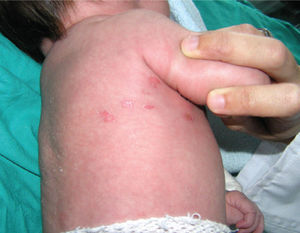
Se inició tratamiento con aciclovir por vía intravenosa (IV) (30mg/kg/ día), mantenido durante 14 días, con resolución progresiva de las lesiones (fig. 2), manteniéndose asintomática y sin recurrencias cutáneas tras 15 meses de seguimiento en consulta externa.
La sospecha clínica de un herpes simple neonatal debe ser mayor ante casos de parto instrumental y presencia de lesiones genitales maternas compatibles con herpes simple (más aún si hay sospecha de una primoinfección herpética genital periparto).
Hace 30 años más del 85 % de los casos de herpes neonatal eran debidos a VHS-22. Hoy en día, en madres jóvenes inmunocompetentes, casi el 50% de casos son debidos a VHS-13, como ocurre en nuestro caso.
Actualmente la tasa de herpes neonatal se estima en 15 casos/100.000 neonatos, aunque según muchos autores2,3 esta patología es infradiagnosticada.
Ante una historia clínica incierta, lesiones atípicas y especialmente en casos en que precisemos diagnóstico rápido por tratarse de pacientes inmunodeprimidos, con enfermedades graves con posible diseminación o graves repercusiones por un diagnóstico y tratamiento incorrecto, se debe recurrir a pruebas complementarias para confirmar el diagnóstico.
La histología y el citodiagnóstico de Tzanck son ineficaces para distinguir entre lesiones causadas por VHS y VVZ, y la serología sólo sería útil en el diagnóstico de las primoinfecciones herpéticas, pero no en las recurrencias3,8. El cultivo de VVZ/VHS es la prueba más específica para el diagnóstico, pero no la más sensible, y frecuentemente tarda demasiado tiempo7. La investigación de antígenos virales por inmunofluorescencia directa a partir de muestra en fresco de las lesiones cutáneas es una prueba diagnóstica barata, rápida y sensible. Otras pruebas investigan material genético viral por hibridación in situ o PCR, siendo pruebas rápidas y sensibles, aunque raramente necesarias en la práctica diaria. Asimismo debemos recordar cómo una historia clínica detallada puede orientarnos hacia la etiología.
Un 70 % de los neonatos con infección herpética cutánea localizada progresarán a enfermedad diseminada o afectación local del sistema nervioso central (SNC), incluyendo alteraciones neurológicas clínicamente evidentes meses o años después9. Así, parece imprescindible el reconocimiento de las lesiones cutáneas, a veces atípicas10.
El herpes zóster neonatal es excepcional, siendo normalmente resultado de una infección materna por VVZ durante el embarazo, aunque puede ser secundario a una exposición posnatal a VVZ a temprana edad11,12.
El tratamiento recomendado en la infección mucocutánea neonatal por herpes simple es aciclovir IV durante 14 días, a 30–60mg/kg/día, en 3–4 dosis, con el que la morbilidad asociada a estos casos2 ha descendido hasta un 2 %, mientras que en caso de encefalitis o enfermedad diseminada el tratamiento debe prolongarse hasta 21 días9. En cambio, en caso de encontrarnos ante un zóster neonatal el tratamiento es similar al de la varicela en inmunodeprimidos, es decir, aciclovir IV, a 30mg/ kg/día, en 3 dosis, de 7 a 14 días, según gravedad (extensión sobre todo) y evolución9.