INTRODUCCION
En los albores del siglo xxi, a pesar de los indudables avances producidos en cuanto a terapéutica en los últimos años, puede afirmarse que la fototerapia y la fotoquimioterapia siguen representando la alternativa de primera elección en dermatosis de gran prevalencia como la psoriasis, el vitíligo o en estadios iniciales de los linfomas cutáneos de células T1,2. Constituyen además una opción valiosa en la dermatitis atópica, la prevención de las fotodermatosis, el prurigo nodular o la esclerodermia localizada. Por otro lado, debido a su versatilidad y limitados efectos secundarios, se intentan a menudo en casi todos aquellos procesos cutáneos de presumible patogenia inflamatoria en los que han fallado otras alternativas.
La presente revisión se plantea como una puesta al día de las indicaciones, procedimientos, expectativas y efectos secundarios asociados a las variantes más empleadas de fototerapia. Se incidirá en especial en aquellos apartados de interés práctico, eludiéndose la discusión de aspectos históricos y sólo citándose de forma somera los presumibles mecanismos de acción implicados. No se han incluido variantes de fototerapia como la terapia fotodinámica, el láser o la fotoféresis extracorpórea, conceptualmente distintas y que merecerían un monográfico por sí mismas. Se han añadido algunos apuntes prácticos, resultado de la experiencia clínica.
Teniendo en cuenta que la psoriasis representa la principal indicación en buena parte de las variantes de fotoquimioterapia, la mayoría de los protocolos existentes están referidos, por defecto, al tratamiento de esta enfermedad.
FOTOTERAPIA UVB
La fototerapia ultravioleta B (UVB) es la más veterana de las variantes de fototerapia con fuentes de radiación artificial. Los protocolos propuestos de forma original por Goekerman o Ingram, que requerían ingreso hospitalario, han sido en la mayoría de centros sustituidos por pautas ambulatorias en las que la fototerapia se emplea junto a tratamientos tópicos más cosméticos y aceptables para el paciente con resultados similares, menor coste y mejor tolerancia.
Espectro de acción
Las lámparas de UVB tradicionales proporcionan radiación entre los 295 y los 350 nm, con un pico en torno a los 305 nm. La observación de que la longitud de onda situada entre los 304 y los 311 nm era la más eficaz en el tratamiento de la psoriasis favoreció el diseño de las lámparas Phillips TL-01, fundamento de la llamada terapia UVB de banda estrecha. Desde la introducción de esta última, la terapia UVB tradicional pasó a conocerse como de banda ancha.
Mecanismo de acción
Teniendo en cuenta las características físicas de la radiación UVB, cabe esperar que sus efectos directos se vean limitados en gran medida a la epidermis, implicando a los queratinocitos, los linfocitos intraepidérmicos y las células de Langerhans. En todas estas células el suceso inicial de mayor trascendencia pasa probablemente por la génesis de dímeros de pirimidina a partir del ADN, moléculas éstas implicadas de forma directa en la distorsión de la función presentadora de antígeno, en la inducción de la apoptosis de los linfocitos T a través del sistema FAS y FAS ligand system y en la génesis de interleucina 10 (IL-10) a partir de los queratinocitos. Desde un punto de vista terapéutico, los dos efectos más significativos serán la disminución de linfocitos por la inducción de apoptosis y la inhibición, tanto por mecanismos directos como indirectos, de la función presentadora de antígeno y de la activación celular mediada por células, circunstancias que conducirán a la desviación inmunológica de un patrón Th1 a otro Th23.
Aunque todo el espectro de la radiación UVB se asocia a efectos inmunomoduladores similares, la terapia UVB de banda estrecha podría desarrollar una potencia inmunosupresora superior en función de su mayor capacidad para inhibir respuestas linfoproliferativas y de las células NK (natural killer)4,5.
Variantes
Teniendo en cuenta las peculiaridades de la terapia UVB de banda estrecha, esta variante se describirá por separado de la terapia UVB de banda ancha.
Terapia UVB de banda ancha
Se considera como tal a la proporcionada por las lámparas de UVB tradicionales dentro de un espectro de radiación situado entre los 295 y los 350 nm, con un pico en torno a los 305 nm.
Indicaciones
Psoriasis. La terapia UVB de banda ancha se considera adecuada para el tratamiento de la psoriasis en gotas y de aquellas formas con distribución seborroide. Las expectativas de respuesta resultan inferiores en la psoriasis en placas, en particular cuando las lesiones muestran un grosor considerable.
Dermatitis atópica. La terapia UVB de banda ancha se considera un tratamiento eficaz y seguro en la dermatitis atópica6.
Erupción polimorfa lumínica. En algunos centros la fototerapia UVB de banda ancha representa el tratamiento de elección en la desensibilización frente a la erupción polimorfa lumínica. A modo de ejemplo, Boonstra et al7 proponen un protocolo, la mayor parte de los casos desarrollado en el domicilio del paciente, en el que la primera dosis representa el 0,1 de la dosis eritematógena mínima (DEM), con incrementos por sesión del 0 al 10 % y con una frecuencia de tres sesiones por semana desde febrero hasta mayo. Debe conocerse que, tanto en ésta como en otras variantes de fototerapia, cabe esperar una notable incidencia que puede superar el 50 % de episodios de exacerbación de la enfermedad. Cuando estos son leves, se recomienda repetir la dosis, debiéndose suspender al menos una sesión si el efecto adverso alcanza mayor magnitud. En estos casos, el empleo concomitante de corticoides tópicos o sistémicos pueden ser útiles, y algunos autores recomiendan su empleo profiláctico. Una vez finalizada la pauta, debe asegurarse una exposición solar ambiental suficiente para permitir el mantenimiento de los beneficios terapéuticos, ya que de lo contrario cabe esperar que éstos desaparezcan en un margen de 4 a 6 semanas8.
Otras indicaciones. Se ha empleado la terapia UVB de banda ancha en el tratamiento de las fases iniciales de los linfomas cutáneos de células T, en particular en niños y adolescentes y en las formas hipopigmentadas9. También se ha mostrado útil en el control de fotodermatosis como el prurigo actínico, el hidroa vacciniforme, la dermatitis actínica crónica o la urticaria solar.
Otra indicación clásica es el tratamiento sintomático del prurito de distinta etiología, como el asociado a la diabetes, la uremia o la cirrosis biliar primaria, así como el de las dermatosis inflamatorias de patogenia incierta como la foliculitis eosinofílica, la pitiriasis rosada de Gibert, la erupción papular pruriginosa asociada a la infección por el virus de la inmunodeficiencia humana (VIH)10 o el liquen plano.
Procedimiento terapéutico
Teniendo en cuenta la capacidad eritematógena de la radiación UVB, se recomienda determinar la DEM antes de iniciar el tratamiento. La dosis inicial acostumbra a ser el 75-100 % de la DEM, con incrementos por sesión que oscilan entre el 15 y el 40 % según los diferentes autores, con el objetivo de mantener un eritema mínimamente perceptible, considerado un marcador indirecto de una dosificación adecuada. El pico del eritema asociado a la radiación UVB se manifiesta a las 24 h, lo cual permite evaluar la conveniencia de incrementar o no la dosis antes de cada sesión. La frecuencia de las sesiones varía en función del protocolo utilizado o de la disponibilidad de los centros, siendo de dos a cinco por semana. En estudios recientes se han empleado protocolos de tratamiento guiados por la reflectancia cutánea, que resultaron de eficacia similar a la de controles históricos, con menores incrementos por sesión y dosis totales con respecto a los protocolos tradicionales11,12.
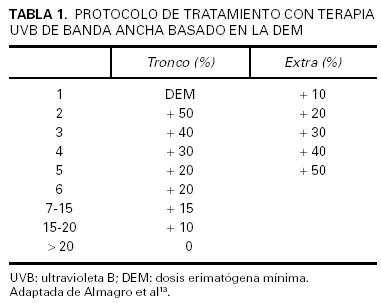
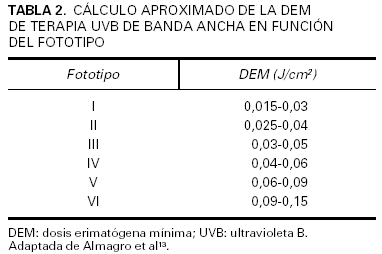
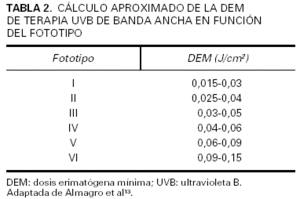
Cuando no pueda determinarse la DEM existe la posibilidad de tomar como referencia el fototipo del paciente. En las tablas 1 y 2 se adjuntan diversas propuestas terapéuticas13.
Teniendo en cuenta que las lesiones de brazos y piernas se muestran a menudo más resistentes al tratamiento, la radiación administrada para el conjunto del tegumento cutáneo puede complementarse con dosis adicionales en las extremidades.
En general cabe esperar que cada ciclo terapéutico se prolongue durante 25-30 sesiones. Si no existe una franca mejoría hacia la décima sesión debe reconsiderarse el incremento de las dosis o de la frecuencia de las sesiones.
Una vez conseguido el aclaramiento, el tratamiento puede suspenderse o proponerse una pauta de mantenimiento consistente en dos aplicaciones semanales durante 4-8 semanas seguidas por una sesión por semana durante 1 o 2 meses más. En este periodo de mantenimiento se adoptará como dosis habitual la correspondiente a la última administrada o bien el 50-80 % de ésta. Una frecuencia de tratamiento inferior a una sesión semanal resulta poco eficaz, además de asociarse a una elevada incidencia de eritema, lo que sugiere que la tolerancia a la exposición inducida por UVB decrece de forma rápida en pocos días.
Duración de la remisión
En el caso de la psoriasis, cabe esperar la reaparición de la clínica cutánea en al menos el 50 % de los pacientes en los 4-5 meses siguientes a la finalización del tratamiento. El periodo de mantenimiento podría mejorar de modo significativo estas perspectivas14.
Efectos secundarios
Los efectos secundarios más frecuentes a corto plazo consisten en eritema, xerosis cutánea, prurito, aparición de ampollas y una frecuencia incrementada de reinfecciones por el virus del herpes simple.
El desarrollo de un cierto grado de eritema se ha considerado un marcador de dosificación óptima. Sin embargo, el equilibrio entre un eritema leve y uno sintomático que obligue a modificar la pauta y resulte molesto para el paciente es a menudo difícil. Ante el desarrollo de un eritema leve se recomienda no incrementar la dosis. En el eritema sintomático debe aplicarse la dosis anterior a la que provocó el eritema o suspenderse al menos una sesión y volver a evaluar al paciente antes de reiniciar el tratamiento. En caso de que el eritema se limite a un territorio cutáneo concreto, debe protegerse la zona con ropa o aplicar una pantalla solar en las sesiones siguientes. La xerosis puede combatirse con el empleo de emolientes y syndets limpiadores suaves, aplicados siempre después de la sesión, para evitar la posibilidad de fotosensibilización. Es preciso recordar a los pacientes que deben evitar o limitar la exposición al sol ambiental durante el tratamiento.
La exposición accidental ocular a la radiación UVB se ha relacionado con el desarrollo de fotoqueratitis, por lo que resulta obligatorio que los pacientes empleen gafas con filtros UV durante las sesiones.
Los efectos secundarios a largo plazo incluyen fotoenvejecimiento y carcinogénesis, aunque probablemente de menor magnitud que las asociadas a la terapia con psoraleno y luz ultravioleta (PUVA)15.
Terapia UVB de banda estrecha (TL-01)
La identificación de que la longitud de onda de mayor eficacia en el tratamiento de la psoriasis se situaba entre los 304 y los 311 nm condujo al diseño de las lámparas Phillips TL-01, cuyo pico de radiación dentro de este espectro fundamenta la llamada terapia UVB de banda estrecha10,16-18. Se trata, por lo tanto, de una variante de fototerapia diseñada de forma específica para el tratamiento de la psoriasis. Los buenos resultados obtenidos en esta enfermedad han favorecido, sin embargo, la extensión de su indicación a otras dermatosis, en algunos casos con notable éxito.
Indicaciones
Psoriasis. La terapia UVB de banda estrecha es una excelente alternativa terapéutica en la psoriasis en placas de extensión moderada y en la psoriasis en gotas que responde de forma insuficiente al tratamiento tópico. También puede considerarse una buena opción en formas extensas de psoriasis en placas. No existe experiencia suficiente acerca del empleo de la terapia UVB de banda estrecha en psoriasis eritrodérmicas o pustulosas.
En la actualidad parece bien establecido que la terapia UVB de banda estrecha resulta más eficaz y menos eritematógena y, por lo tanto, mejor tolerada que la UVB de banda ancha en el tratamiento de la psoriasis19-23.
En cuanto a las expectativas de respuesta, cabe esperar que ésta sea satisfactoria aclaramiento superior al 50 % en el 80-90 % de los casos, con remisiones completas o casi completas en el 50-90 %.
En los últimos años se ha propuesto el empleo a domicilio de la terapia UVB de banda estrecha supervisada por equipos médicos24.
UVB de banda estrecha frente a PUVA en el tratamiento de la psoriasis. Se ha determinado que tanto la terapia PUVA oral como la UVB de banda estrecha permiten obtener una respuesta similar en buena parte de los pacientes psoriásicos25, si bien la segunda es a menudo mejor valorada por los pacientes, presumiblemente por su mayor comodidad26. Sin embargo, existe cierta controversia acerca de cuál es la mejor alternativa en los pacientes con psoriasis grave. De este modo, mientras que en la experiencia de algunos autores la balanza se inclinaría del lado de la terapia PUVA oral, en particular en aquellas zonas en donde las lesiones presentan un grado mayor de infiltración27, en otros trabajos los resultados clínicos fueron similares para ambas opciones terapéuticas, siempre y cuando la terapia UVB se aplicara con una frecuencia de tres veces por semana25,28,29.
Aunque de nuevo existe cierta controversia al respecto, tiende a considerarse que la terapia UVB de banda estrecha proporciona un periodo de remisión inferior al de la terapia PUVA. De este modo, cabe esperar una recaída en el 30-60 % de los pacientes a las 12 semanas de concluido el tratamiento, y sólo el 10-25 % mantendrán los beneficios del tratamiento después de 6 meses, frente al 35 % de aquellos tratados con terapia PUVA14,22,27.
La terapia UVB de banda estrecha se ha mostrado, por el contrario, más eficaz que el baño de PUVA con timidinmonofosfato en un estudio comparativo30.
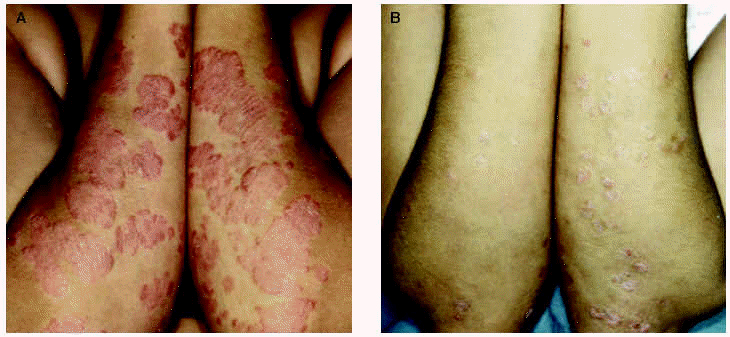
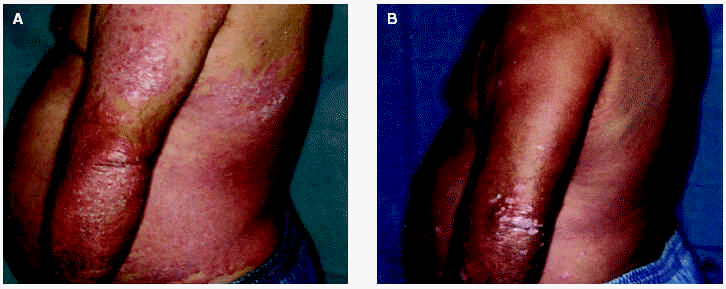
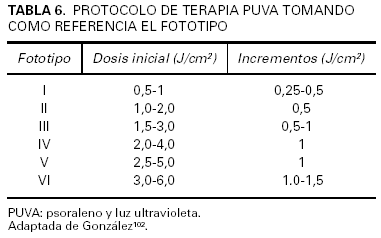
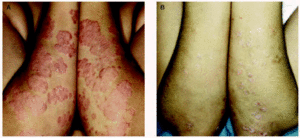
Experiencia personal. En nuestro servicio se emplea la terapia UVB de banda estrecha para el tratamiento de la psoriasis desde 1994 con resultados similares a los descritos anteriormente31,32 (figs. 1A y B). En nuestra experiencia, y a diferencia de lo que ocurre en la terapia PUVA, resulta infrecuente que la remisión sea completa, incluso en el grupo de pacientes con mejor respuesta; a menudo persisten algunas lesiones residuales o de pequeño tamaño, casi siempre en el dorso de los codos, las rodillas o la cara anterior de las piernas.
Fig. 1.--Imágenes clínicas de un paciente antes (A) y después (B) de un ciclo de terapia ultravioleta B (UVB) de banda estrecha.
Una vez alcanzada una mejoría de al menos el 80 %, se administran de tres a seis sesiones adicionales antes del alta. En algunos pacientes en los que la enfermedad presenta un curso mórbido y con historia de rápidas recurrencias durante ciclos previos de fototerapia, se propone una pauta más prolongada de mantenimiento, de una a dos sesiones por semana, que en algún caso se ha mantenido durante varios meses.
Dermatitis atópica. Se ha empleado la terapia UVB de banda estrecha con éxito en la dermatitis atópica moderada o grave tanto en niños como en adultos, y se considera una opción adecuada para el control de los brotes moderados o en el mantenimiento tras la remisión de un brote intenso33-38. Al contrario de lo que ocurre en el caso de la terapia UVA-1, pocas veces se administra en régimen de monoterapia, sino que más a menudo se complementa con el uso de emolientes y corticoides tópicos o incluso sistémicos. Los protocolos empleados son similares a los descritos en el caso de la psoriasis, aunque las dosis, y también las expectativas de respuesta, casi siempre son menores que en aquélla. De este modo, cabe esperar una mejoría moderada en el 80 % de los pacientes, de los que sólo alrededor del 30 % mejorará de forma completa o casi completa. Por otro lado, en la mayoría de los pacientes la dermatosis recurrirá en el margen de los 3-6 meses que siguen al fin del tratamiento. En los niños el desarrollo de prurito resulta frecuente, lo cual puede contrarrestarse con la instalación en las cabinas de aire acondicionado34.
En nuestra experiencia los episodios de eritema resultan más habituales que durante el tratamiento de la psoriasis, por lo que se lleva a cabo un incremento de la dosis de forma muy cuidadosa (se repite una vez cada dosis), manteniendo como dosis máxima por sesión aquella que permite una evolución satisfactoria. De este modo, en algunos pacientes pueden conseguirse buenos resultados con dosis máximas por sesión de tan sólo 600-800 mJ/cm2. En algunos casos muy resistentes que han respondido de forma adecuada se considera correcto proponer una pauta de mantenimiento, que puede resultar eficaz con una única sesión por semana. La terapia UVB de banda estrecha no parece, sin embargo, capaz de controlar los brotes graves, y no es infrecuente comprobar cómo pacientes que evolucionaban de forma satisfactoria durante el mantenimiento deben suspender las sesiones por un agravamiento de sus lesiones.
Vitíligo. La terapia UVB de banda estrecha se ha empleado en el tratamiento del vitíligo desde finales de la década de 1990. Las pautas habituales incluyen dos o tres sesiones semanales administradas durante un mínimo de 6 y un máximo de 12 meses en niños y de 24 en adultos39. Aunque cabe esperar cierto grado de repigmentación en la mayoría de casos, ésta resulta superior al 75 % es decir, estéticamente aceptable en el 50-60 % en las series más numerosas40. Al igual que ocurre con la terapia PUVA, las perspectivas de respuesta son mejores en la cara, moderadas en el tronco y en general insatisfactorias en las extremidades41-43. Entre las ventajas de la terapia UVB de banda estrecha, los autores destacan las moderadas dosis acumuladas medias y la mejor tolerancia con respecto a la terapia PUVA, con menor pigmentación de la piel perilesional y sin los efectos secundarios asociados a los psoralenos. La repigmentación con terapia UVB de banda estrecha empieza a manifestarse de forma precoz, entre las 6 y las 12 semanas, circunstancia que permite seleccionar aquellos pacientes en los que vale la pena continuar el tratamiento. Teniendo en cuenta que el tratamiento se prolongará durante meses, se recomienda prudencia a la hora de elegir la dosis máxima por sesión. En nuestros pacientes se mantiene como dosis máxima por sesión aquella que permite conseguir un ritmo de repigmentación adecuado. De este modo, se han conseguido porcentajes de repigmentación superponibles a los referidos con una dosis media de 765 mJ/cm2 por sesión44.
Prurigo nodular. En un estudio abierto se pudo comprobar una mejoría clínica de los síntomas superior al 50 % en el 73 % y la remisión completa o casi completa en el 18 % de un grupo de pacientes con prurigo nodular resistente a otras alternativas terapéuticas. Los resultados, aunque satisfactorios si se tienen en cuenta las dificultades en el tratamiento de esta enfermedad, resultaron claramente inferiores y requirieron un mayor número medio de sesiones y de dosis acumulada con respecto a las habituales en la psoriasis o la dermatitis atópica45.
Parapsoriasis en placas y linfoma cutáneo de células T. Se ha empleado la terapia UVB de banda estrecha en un número hasta ahora limitado de pacientes con parapsoriasis en placas y formas iniciales (IA, IB) de linfoma cutáneo de células T empleando protocolos similares a los indicados en la psoriasis. Las perspectivas de respuesta completa en esta enfermedad se encuentran entre el 50 y 90 %, y son mejores en los casos de parapsoriasis en placas, aunque se reduce de forma proporcional a la progresión del estadio. Sin embargo, y a pesar de tratarse de un tratamiento más seguro, más cómodo y mejor tolerado que la terapia PUVA, las recurrencias son rápidas, en los 3-6 meses que siguen a la conclusión del tratamiento46-48. Se ha propuesto que la terapia UVB de banda estrecha estaría indicada en las fases iniciales, y se recurrirá a la terapia PUVA en el caso de comprobarse progresión de la enfermedad49.
Otras indicaciones. Se ha aplicado la terapia UVB de banda estrecha con éxito en la inducción de tolerancia en diversas fotodermatosis. En particular, es una alternativa de eficacia similar a la PUVA en la prevención de la erupción polimorfa lumínica en estudios comparativos aleatorizados a doble ciego, y se ha adoptado como tratamiento de primera elección en los centros con notable experiencia en el tratamiento de esta dermatosis. También se ha informado su empleo con éxito en unos pocos casos de prurigo actínico, hidroa vacciniforme, fotosensibilidad inducida por fármacos o porfiria eritropoyética50.
Se ha descrito buena respuesta clínica y sintomática en un estudio abierto sobre una pequeña serie de pacientes con dermatitis seborreica, si bien las recurrencias ocurrieron tras una media de 21 días51. Pueden recogerse también publicaciones en las que se indica su éxito en casos aislados o pequeñas series de dermatosis perforantes52, liquen plano, enfermedad de injerto contra huésped (EICH)53, prurito asociado a policitemia vera54, erupción polimorfa del embarazo55, pitiriasis rosada de Gibert56, granuloma anular, pitiriasis liquenoide crónica, pitiriasis rubra pilaris, foliculitis eosinofílica, papulosis linfomatoide o alopecia mucinosa57.
Procedimiento terapéutico
En buena parte de los estudios publicados se han empleado pautas que toman como referencia la DEM58,59. Aunque en los primeros trabajos se adoptó para las lámparas TL-01 un protocolo similar al utilizado en la terapia UVB de banda ancha14, la práctica clínica ha favorecido el diseño de protocolos más conservadores, con dosis iniciales del 50-70 % de la DEM e incrementos por sesión del 10-20 %, que alcanzan resultados igualmente satisfactorios y mejor tolerados10,60-63. Las dosis máximas por sesión varían de forma muy considerable en función de los pacientes y de los protocolos empleados, de 400 a más de 5.000 mJ/cm²21.
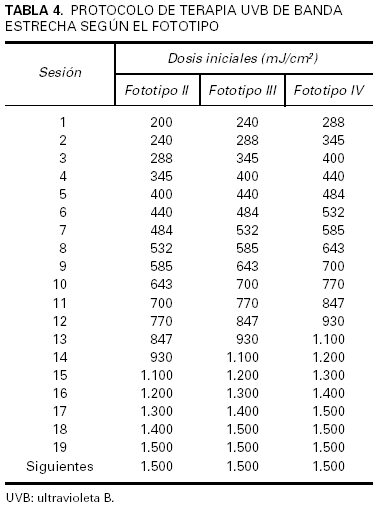
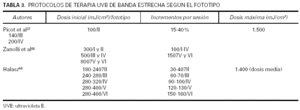
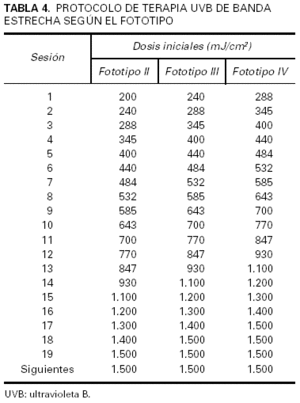
Una alternativa a la determinación de la DEM sería la elección de la dosis inicial en función del fototipo. Esta estrategia presenta la ventaja de que el tratamiento puede iniciarse de forma inmediata, lo que permite resultados igualmente satisfactorios aun cuando es conocida una muy considerable variabilidad idiosincrásica de la DEM que no siempre tiene una correspondencia adecuada con el fototipo21. En la tabla 3 se exponen ejemplos de protocolos basados en el fototipo64,65. En la tabla 4 se adjunta la pauta empleada en nuestro centro.
En general, ante el desarrollo de eritema leve asintomático o sólo levemente molesto se suele mantener la dosis previa. El desarrollo de eritema moderado justifica la suspensión de 1 o 2 sesiones y una nueva evaluación previa al reinicio del tratamiento. En el caso de que se pierda una semana de tratamiento, la dosis deberá disminuirse en el 25 %, porcentaje que alcanzará el 50 % si la pérdida es de 2 semanas. Si la última sesión fue administrada más allá de los 15 días, la pauta deberá reiniciarse por completo.
En cuanto a la frecuencia de las sesiones, aunque variable en función de la rutina de cada centro, es en la mayoría de casos de entre 2 y 5 por semana66. En particular, se considera óptima la pauta de tres sesiones por semana67.
Aunque no está tipificada una pauta de mantenimiento, parece razonable hacer extensivas aquí las anotaciones realizadas con anterioridad respecto a la terapia UVB de banda ancha.
Efectos secundarios
Aunque las lámparas UVB de banda estrecha se diseñaron con el fin de reducir al máximo la radiación UVB con poder eritematógeno (aquella situada por debajo de 310 nm), la práctica clínica ha puesto de relieve que cabe esperar un cierto grado de eritema en alrededor del 50 % de los pacientes, que además puede resultar más intenso y prolongado que el asociado a la terapia UVB de banda ancha17,20. En nuestra experiencia hemos comprobado el desarrollo de eritema que condicionase la suspensión de la sesión y, por lo tanto, significativo y molesto para el paciente sólo en el 16 % de los casos, y fue la causa de la suspensión definitiva en un 2 %31. En nuestra opinión, el desarrollo de eritema que conlleva la suspensión transitoria del tratamiento condiciona a menudo la actitud del paciente hacia la fototerapia y su predisposición a continuarla. De este modo, se prefiere que el tratamiento discurra por dosis suberitematógenas. Se ha descrito el desarrollo de ampollas asintomáticas sobre las áreas tratadas que se autolimitan después de entre 96 y 120 h, no acompañadas de hallazgos significativos en los estudios de inmunofluorescencia directa ni de alteraciones en el metabolismo de las porfirinas68.
Diversos estudios sobre ratones albinos han permitido demostrar que, en dosis equivalentes, el potencial carcinogénico e inmunosupresor de la radiación UVB de banda estrecha resulta similar o incluso superior al atribuido a la radiación UVB convencional14,69,70. Por el contrario, se considera que el riesgo de cáncer cutáneo en seres humanos es menor que el asumido en el caso de la terapia PUVA71, circunstancia que podría hacer inclinar la balanza a la hora de escoger uno u otro tratamiento cuando las perspectivas de respuesta sean buenas ante ambas opciones. Considerando como hipótesis que la UVB de banda estrecha se asociase a un potencial carcinogénico similar al de la luz solar, se ha calculado que un número de entre 400 y 1.200 tratamientos durante toda la vida podría incrementar el riesgo relativo de padecer cáncer cutáneo no melanoma entre 1,2 y 2 veces72. En este trabajo se encontró que la protección de áreas expuestas de forma habitual a la radiación UV ambiental podría limitar de forma notable el riesgo de futura carcinogénesis.
Evaluación previa al tratamiento
El tratamiento con terapia UVB es un tratamiento razonablemente seguro. Aunque el desarrollo de eritema es habitual, sólo de forma infrecuente conlleva consecuencias significativas. Si bien no se ha subrayado tanto como en el caso de la terapia PUVA la existencia de contraindicaciones absolutas y relativas, parece razonable abstenerse de este tratamiento o emplearlo con prudencia en aquellos pacientes en los que sea significativo el riesgo de carcinogénesis cutánea.
No se requiere analítica previa ni monitorización, y puede emplearse durante la gestación. Deben registrarse todos aquellos fármacos empleados de forma concomitante que pudiesen condicionar episodios de fotosensibilidad. Es obligatorio el empleo de gafas con filtro para la radiación UV durante las sesiones.
Se recomienda administrar a los pacientes una hoja de información relativa al tratamiento. Como en cualquier procedimiento médico, debe obtenerse el consentimiento informado.
Evaluación posterior al tratamiento
No se ha establecido ninguna pauta de seguimiento específico en los pacientes tratados con terapia UVB, si bien parece razonable llevar a cabo visitas periódicas en aquellos casos en los que las dosis acumuladas sean mayores o cuando el paciente haya recibido diversas terapias con potencial carcinogénico.
COMBINACION DE UVA Y UVB (UVAB)
Se ha empleado con éxito la combinación de UVA y UVB de banda ancha en el tratamiento de la dermatitis atópica, siendo de mayor eficacia que la radiación UVA en monoterapia y similar a la UVB de banda ancha, aunque preferida por los pacientes a esta última opción73.
TERAPIA PUVA
La terapia PUVA se fundamenta en la interacción entre la radiación ultravioleta A y un fármaco fotosensibilizante o psoraleno, combinación que condiciona reacciones fototóxicas repetidas y controladas. Desde mediados de los años 1970, la terapia PUVA es el referente en cuanto a eficacia en la fototerapia de la psoriasis74,75.
Espectro de acción
El espectro terapéutico de la terapia PUVA tiene un pico en las longitudes de onda situadas entre los 320 y los 355 nm, mientras que el espectro de emisión de la mayoría de unidades de UVA se encuentra entre los 350 y los 355 nm.
Mecanismo de acción
Además de los efectos antiproliferativos secundarios a la génesis de fotoaductos de ADN, se ha demostrado que la terapia PUVA es capaz de inducir con gran eficacia apoptosis linfocitaria, circunstancia que puede explicar, unida a la capacidad de penetración de la radiación UVA en la dermis profunda, los efectos terapéuticos en los linfomas de células T76. Se ha propuesto, además, que la terapia PUVA inhibe la transcripción génica, circunstancia que conduciría a una menor liberación de citocinas y de moléculas de adhesión relevantes en las respuestas inflamatorias77,78.
Indicaciones
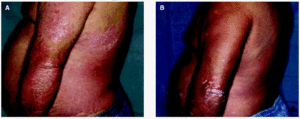
Psoriasis. La terapia PUVA oral o en baño representa una alternativa de primera elección en el tratamiento de la psoriasis en placas grave y en aquellas formas de extensión moderada que no responden al tratamiento tópico o a la terapia UVB (figs. 2A y B). También puede administrarse en las formas eritrodérmicas o pustulosas, si bien el procedimiento está mucho menos tipificado y los resultados no resultan tan satisfactorios. La terapia PUVA tópica o en baño representa un tratamiento de segunda línea en la psoriasis de las manos y los pies, en donde pueden conseguirse resultados al menos moderados en un 50-75 %79,80.
Fig. 2.--Imágenes clínicas de un paciente antes (A) y después (B) de un ciclo de terapia con psoraleno y luz ultravioleta (PUVA).
Linfoma cutáneo de células T. La terapia PUVA oral es un tratamiento de primera línea en los estadios iniciales del linfoma cutáneo de células T (estadios IA, IB y IIA). Siguiendo las pautas propuestas para la psoriasis, se administran tres sesiones por semana hasta conseguir el aclaramiento, circunstancia que cabe esperar en el 90 % en estadios Ia, en el 76 % para estadios IIA, y en menos del 60 % en estadios IB y III81. Una vez alcanzado el máximo beneficio terapéutico posible, se irá disminuyendo la frecuencia de las sesiones hasta llegar a la mínima que permita mantener al paciente libre de lesiones o con un control aceptable de su enfermedad, lo que puede conseguirse en ocasiones mediante una única sesión cada 3-4 semanas. A diferencia de lo que ocurre en la psoriasis, en el linfoma cutáneo de células T resulta menor el peso de los posibles efectos secundarios a largo plazo, por lo que la pauta de mantenimiento podría alargarse, en determinados casos, de forma indefinida. En opinión de algunos autores, sin embargo, las pautas de mantenimiento prolongadas resultan ineficaces en el mantenimiento de las remisiones prolongadas y deberían ser evitadas82.
Siguiendo las directrices citadas con anterioridad pueden conseguirse respuestas completas que pueden prolongarse entre 20 y 50 meses, y las perspectivas son mejores cuanto más precoz es el estadio en el momento de iniciar el tratamiento83,84. De este modo, la terapia PUVA es sólo una alternativa complementaria de la radioterapia con rayos X o la quimioterapia sistémica en estadios avanzados.
Vitíligo. El vitíligo ha sido una de las indicaciones clásicas de la terapia PUVA, incluso antes de estar disponibles las fuentes de radiación artificial. Las dosis de psoraleno son algo menores que en el caso de la psoriasis, de 0,3 a 0,6 mg/kg para 8-MOP y de 0,6 a 1,2 mg/kg para 5-MOP85. La pauta se inicia a dosis de 1 o 2 J/cm2, con incrementos de 0,25 J/cm2 para los fototipos I y II o de 0,5-1 J/cm2 para los fototipos III a V, con una frecuencia de dos a tres sesiones por semana. Se recomienda realizar un periodo de prueba de unos 3 meses, tras el cual sólo se continuará si existe evidencia de repigmentación, hasta alrededor de 1 año. Aunque el 70-80 % de los pacientes experimentará algún grado de repigmentación, ésta será completa en no más del 20 %86, observándose una recaída de magnitud variable en hasta el 75 % de los casos en un intervalo de 1 o 2 años87. En general, las mejores respuestas se obtendrán en individuos de fototipos pigmentados, en niños y en determinadas localizaciones como la cara, el tronco y la región proximal de las extremidades. En un estudio retrospectivo reciente, realizado sobre la experiencia clínica de 10 años, Kwok et al88 comprobaron una repigmentación completa o casi completa en sólo 8 de 97 pacientes, por lo que recomendaron prudencia a la hora de escoger los pacientes y de informar acerca de las expectativas de respuesta.
Cuando la disponibilidad de la terapia PUVA sea limitada puede emplearse la PUVA sol, en la que se combina la toma de trioxaleno con la exposición solar. Las dosis recomendadas del fármaco son de 0,3 a 0,6 mg/kg ingeridos de 2 a 3 h antes de la exposición solar, con una frecuencia de 2 a 3 exposiciones por semana. Los principios de fotoprotección ocular resultan similares a los descritos en el caso de la terapia PUVA89.
La terapia PUVA tópica empleando psoraleno disuelto en etanol o vaselina a concentraciones de 0,01 al 0,1 % puede ser útil cuando el territorio afectado sea inferior al 20 % del tegumento cutáneo. La dosis inicial recomendada de UVA en este caso es de 0,12 a 0,25 J/cm2, con una frecuencia de una a tres sesiones por semana, en días no consecutivos, con incrementos semanales de 0,12 a 0,25 J/cm2.
Dermatitis atópica. Se ha empleado la terapia PUVA en el control de los brotes de dermatitis atópica, casi siempre en dosis de UVA inferiores a las habituales para la psoriasis. Sin embargo, la respuesta es también con frecuencia inferior y a costa de un número mayor de sesiones, por lo que debe vigilarse la dosis acumulada y evitarse las pautas de mantenimiento90. Por otro lado, se ha recomendado no aplicar esta terapia en menores de 12 años, edad de mayor morbilidad en esta enfermedad91. El empleo del baño de PUVA puede minimizar algunos de los efectos secundarios relacionados con la terapia PUVA oral, y ha sido al menos tan eficaz como la fototerapia UVB de banda estrecha en el tratamiento de la dermatitis atópica37.
Alopecia areata. Existe controversia acerca de la utilidad y conveniencia de indicar terapia PUVA en pacientes con formas graves de alopecia areata ya que, aunque en algún estudio retrospectivo se refieren tasas de repoblación completa en alrededor del 50 % de los pacientes con alopecia areata total o universal, otros autores aportan resultados insatisfactorios, incluso en formas moderadas92.
Liquen plano. Aunque la terapia PUVA representa una alternativa frente al tratamiento con corticoides sistémicos en formas generalizadas de liquen plano, la resolución del proceso requiere un número mayor de sesiones que en la psoriasis y no resulta eficaz de forma uniforme, e incluso puede desencadenar exacerbaciones.
Urticaria pigmentosa. La terapia PUVA puede permitir la mejoría clínica transitoria de las lesiones de urticaria pigmentosa e incluso de la sintomatología sistémica asociada.
Erupción polimorfa lumínica. Hasta la llegada de la terapia UVB de banda estrecha, la terapia PUVA era considerada, y todavía lo es en opinión de algunos autores, el tratamiento más eficaz, para la erupción polimorfa lumínica. Es más eficaz que la terapia UVB de banda ancha en estudios prospectivos aleatorizados93,94. Las pautas más habituales incluyen de dos a cuatro sesiones por semana durante 4 a 12 semanas. Puede desencadenar, al igual que en el caso de la terapia UVB, episodios de exacerbación en un porcentaje notable de casos.
Otras indicaciones. Se ha descrito el empleo de la terapia PUVA en enfermedades de naturaleza muy diversa, casi siempre tras el fracaso de propuestas terapéuticas más convencionales, entre las que se citan el síndrome de Schnitzler95, la EICH96,97, la necrobiosis lipoídica98, el liquen mixedematoso99, la queratosis liquenoide crónica100 o el prurito acuagénico101. Otras indicaciones de la terapia PUVA aparecen listadas en la tabla 5.
Variantes
Las variantes de la terapia PUVA se exponen seguidamente en mayor profundidad.
Terapia PUVA oral.Psoralenos. El 8-MOP es el psoraleno empleado con mayor frecuencia en nuestro medio, en dosis de 0,6 a 0,8 mg/kg, con un máximo de 60-70 mg por toma, unas 2 h antes de la sesión en el caso de emplear la forma cristalina y 1,5 h cuando se emplea la forma líquida. La fórmula líquida, en el caso de estar disponible, proporciona picos séricos superiores, más rápidos y de mayor reproducibilidad con respecto a la formulación cristalina.
El 5-MOP o bergapteno es un psoraleno asociado a una menor incidencia de fototoxicidad, intolerancia gástrica y prurito que el 8-MOP, circunstancias que han justificado su adopción como psoraleno de rutina en algunos países europeos y en numerosos centros de Estados Unidos102. Las dosis recomendadas son de 1,2 mg/kg 1 h antes de la exposición. Sin embargo, se requieren dosis de UVA sensiblemente superiores, lo que condiciona tratamientos más prolongados y dosis acumuladas medias mayores.
El 3-MOP o trioxaleno es un psoraleno sintético que resulta menos fototóxico por vía oral que los anteriores, por lo que puede emplearse en combinación con sol natural o PUVA-sol.
Procedimiento. En el tratamiento de la psoriasis se encuentran tipificados dos protocolos, el europeo y el americano.
En el protocolo europeo la dosis inicial representa el 75 % de la dosis fototóxica mínima (DFM), administrándose cuatro sesiones semanales, lunes, martes, jueves y viernes, con incrementos de dosis en fracciones de 0,5-1 J/cm2 cada tercer tratamiento.
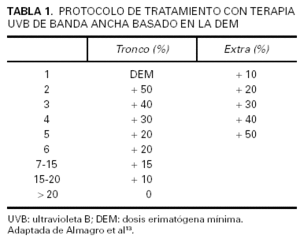
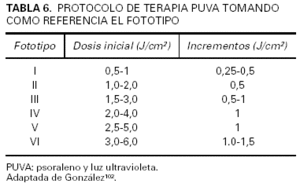
En el protocolo americano, por el contrario, la dosis inicial se escoge tomando como referencia los fototipos de Fitzpatrick. A partir de aquélla se llevan a cabo incrementos de entre 0,25 y 1,5 J/cm2 por sesión, también en función del fototipo (tabla 6). Este último protocolo representa un método práctico que permite iniciar el tratamiento de forma inmediata y ahorra tiempo en las primeras visitas. Sin embargo, se ha demostrado que la correspondencia de los fototipos cutáneos con la DFM es sólo aproximada103. Esta última circunstancia, si bien no condiciona en general un mayor número de efectos secundarios, sí que va a tener su reflejo en tratamientos más prolongados y en dosis acumuladas mayores. El número de sesiones por semana en este último protocolo oscila de dos a tres, espaciadas al menos en 48 h entre sí. En caso de perderse entre 1 y 2 semanas de tratamiento, se aconseja disminuir la última dosis en el 25 %, porcentaje que alcanzará el 50 % entre las 2 y 3 semanas. Para periodos de falta al tratamiento superiores a las 3 semanas la pauta deberá reiniciarse desde el principio43. En los últimos años en el Reino Unido y Estados Unidos se ha introducido un protocolo en el que, a partir de la determinación de la DFM, los incrementos por sesión se calculan de forma porcentual, con incrementos de dosis dos veces por semana104.
En un estudio comparativo entre el protocolo europeo y el americano pudo comprobarse que, aunque ambos resultaron muy eficaces, con tasas de aclaramiento cercanas al 90 %; el número de tratamientos y la dosis acumulada fueron mayores para el protocolo americano (25,2 tratamientos durante un periodo medio de 11,6 semanas frente a una media de 20 tratamientos y 5,3 semanas al aplicarse el protocolo europeo).
A diferencia de lo descrito en la terapia UVB, la terapia PUVA debe mantenerse siempre por debajo de niveles eritematógenos, habida cuenta que las reacciones fototóxicas pueden llegar a ser de marcada morbilidad y prolongarse de forma significativa en el tiempo. De hecho, cuando un paciente presenta una reacción fototóxica secundaria a terapia PUVA, es habitual y casi siempre recomendable, suspender el tratamiento durante algunas sesiones.
La conveniencia de indicar o no una pauta de mantenimiento resulta controvertida. De este modo, si bien se ha demostrado que puede prolongar la duración de la respuesta27, supone también un mayor número de sesiones y, por lo tanto, una mayor probabilidad de padecer efectos secundarios a largo plazo105,106. En general, se considera que en aquellos pacientes con un curso global de la enfermedad más mórbido o con rápidas recurrencias después de ciclos previos de terapia PUVA puede aplicarse una pauta estándar de mantenimiento. Por el contrario, en aquellos individuos que han alcanzado la remisión completa tras la primera pauta de terapia PUVA debería valorarse el alta, ya que aquí son elevadas las probabilidades de que la remisión se prolongue durante varios meses.
Una pauta más o menos tipificada de mantenimiento consiste en disminuir la frecuencia de sesiones a dos por semana durante un mes y a una por semana durante 4 semanas más. En algunos pacientes con enfermedad especialmente resistente el mantenimiento puede prolongarse más con la frecuencia mínima que permita mantener al paciente razonablemente bien, lo que puede conseguirse en ocasiones con una sola dosis mensual.
Terapia PUVA en baño. Esta variante de terapia PUVA, de empleo limitado a los países escandinavos hasta hace muy pocos años, ha adquirido en la actualidad una notable popularidad en varios países europeos y en los Estados Unidos107.
Procedimiento. En la terapia PUVA en baño los pacientes son sumergidos durante 15-20 min en una solución de 0,5-5 mg/l de 8-MOP, o de 0,2-0,5 mg/l de trioxaleno a una temperatura de 30- 37,5 °C. Inmediatamente tras el baño, siempre antes de pasados 30 min, se procede al secado de la piel del paciente y a la exposición a radiación UVA, con una frecuencia de dos a cuatro veces por semana. La dosis inicial de UVA no debe superar el 30 % de la dosis fototóxica mínima y, en general, no se recomienda iniciar incrementos en la dosis de UVA hasta pasados los primeros 5 días de tratamiento. Las dosis iniciales habituales se sitúan entre 0,2 y 0,5 J/cm2, con incrementos por sesión que pueden ser fijos o del 20-50 %108 (tablas 7 y 8). Este tipo de terapia también puede emplearse para el tratamiento de formas localizadas de psoriasis en manos o pies.
Los defensores de esta variante de PUVA subrayan que pueden conseguirse efectos terapéuticos similares a los de la terapia PUVA oral con un menor número de sesiones (de 15 a 20), dosis acumuladas (de 20 a 25 J/cm2) y efectos secundarios en ausencia total de efectos sistémicos109-113. Sin embargo, la obtención de resultados óptimos requiere un cumplimiento minucioso del protocolo terapéutico, ya que la fotosensibilización decrece rápidamente con el tiempo, alrededor de 20 veces en un periodo de 2 h. Éste, en principio, inconveniente es, al tiempo, una de las principales ventajas del tratamiento, ya que el paciente podrá reemprender sus actividades habituales poco después de realizada la sesi ón sin medidas de protección adicionales. Por otro lado, los niveles plasmáticos alcanzados son muy bajos, ya que los psoralenos liberados por el agua del baño son bien absorbidos por la piel, pero se eliminan de forma rápida114.
El 5-MOP puede resultar significativamente más fototóxico y pigmentogénico que el 8-MOP115, circunstancia que hace, a priori, poco atractivo su empleo.
Se ha determinado que el coste del baño de PUVA es considerablemente mayor que el de la terapia PUVA oral, probablemente debido al utillaje necesario, los gastos de enfermería y a la preparación de las soluciones.
Terapia PUVA tópica. En esta variedad el psoraleno se aplica directamente sobre las áreas afectadas a través de una emulsión lipofílica. La terapia PUVA tópica es un tratamiento eficaz, seguro y de bajo coste indicado en las formas localizadas de psoriasis (tabla 9)116.
El empleo de PUVA tópica resulta preferible al oral en los pacientes con un escaso número de lesiones, con trastornos hepáticos o gastrointestinales, en individuos con cataratas o cuando se presuponga interacción entre los psoralenos y otros fármacos, como por ejemplo warfarinas. También podría considerarse esta opción con el objetivo de reducir el tiempo de irradiación en pacientes de fototipos altos que precisarían de dosis de UVA muy elevadas. Aunque existe una amplia variabilidad con respecto a la concentración adecuada, se adjuntan las propuestas de consenso realizadas al respecto por la academia británica48.
Una indicación clásica de la terapia PUVA tópica son las formas localizadas palmoplantares. En éstas, sin embargo, las expectativas de respuesta son claramente inferiores a las de otras variantes de psoriasis117-119.
Debe recordarse sin embargo que, si bien las concentraciones séricas de psoralenos han sido indetectables cuando la superficie tratada es inferior al 2 %, pueden llegar a ser comparables a las observadas en la terapia PUVA oral en individuos con dermatosis extensas superiores al 30 % del tegumento cutáneo120,121.
Efectos secundarios
Efectos secundarios agudos.Fototoxicidad. Aunque el fundamento de la terapia PUVA es precisamente la inducción de reacciones fototóxicas, éstas van a adquirir una magnitud evidente y molesta para el paciente en un 10-15 %, cuya intensidad será máxima a las 48-72 h. Las manifestaciones clínicas de fototoxicidad consistirán en eritema de intensidad variable, formación de ampollas o incluso necrosis cutánea superficial. Las formas eruptivas de psoriasis, la eritrodermia o las formas pustulosas resultan especialmente susceptibles a este efecto secundario y requieren un control clínico prudente y un tratamiento personalizado.
Se ha descrito una variante de reacción fototóxica crónica en algunos pacientes de fototipos I-II en pautas de mantenimiento prolongado que se presenta de forma insidiosa en forma de placas eritematosas, dolorosas y pruriginosas que pueden confundirse con una psoriasis parcialmente tratada. La suspensión del tratamiento o el reajuste de las dosis permitirán la resolución del cuadro122.
En el caso del baño de PUVA las reacciones fototóxicas son más frecuentes con trioxaleno, probablemente por una peor solubilidad en el agua que condiciona una distribución heterogénea del fármaco.
Pigmentación. La hiperpigmentación, más intensa en individuos predispuestos genéticamente y superior a la que cabe esperar tras exposición solar, es una consecuencia casi constante de la terapia PUVA que puede prolongarse de semanas a meses.
Intolerancia oral al 8-MOP. Se describe intolerancia a la ingesta del 8-MOP en alrededor del 20 % de los pacientes. Las náuseas pueden atenuarse dividiendo la dosis y separando la ingesta 15 min o acompañando la toma de leche o derivados. Los tratamientos administrados durante la tarde presentan menor probabilidad de acompañarse de intolerancia que aquéllos realizados a primera hora de la mañana. El desarrollo de síntomas gastrointestinales es uno de los motivos de la elección del 5-MOP como psoraleno en numerosos centros de fototerapia.
No cabe esperar ninguna reacción de intolerancia oral al psoraleno en el caso del baño de PUVA o la PUVA tópica.
Prurito. Se han descrito dos formas de prurito asociado a la terapia PUVA oral. La más frecuente, y también la de más fácil manejo, es generalizada y se considera secundaria a la xerosis cutánea y, por lo tanto, responde bien al empleo de emolientes. En la segunda variante, mucho menos habitual, los síntomas se localizan hacia la mitad de la espalda y, por el contrario, resulta resistente al tratamiento antipruriginoso convencional. Aunque puede ocurrir en cualquier momento, resulta más frecuente durante pautas prolongadas y a menudo condiciona la suspensión del tratamiento.
Otros efectos secundarios agudos. El dolor cutáneo es un efecto adverso infrecuente pero bien caracterizado que aparece en general pasadas de 4 a 8 semanas del inicio del tratamiento o incluso después de suspendido aquél. Las nalgas, los miembros y el abdomen son las localizaciones más frecuentes y la sintomatología es de mayor intensidad durante la noche. Se ha descrito el empeoramiento de la psoriasis previa o el desarrollo de una psoriasis eruptiva, debida al fenómeno de Koebner durante el tratamiento, en un 2 % de los casos.
También se conocen algunos casos de hepatotoxicidad, en particular en individuos con hepatopatías previas123; sin embargo, este efecto secundario debe considerarse más una excepción que la regla, de forma que, en ausencia de alteraciones en la bioquímica hepática antes de iniciar el tratamiento, no está bien establecida la indicación de monitorización, con la excepción quizá de tratamientos muy prolongados. Otros efectos adversos infrecuentes consisten en la pigmentación ungueal, fotoonicolisis, desarrollo de ampollas tensas de contenido seroso sobre las lesiones, penfigoide inducido por terapia PUVA, hipertricosis, disosmia124, erupciones liquenoides, letargia, cefaleas, dermatitis de contacto sistémicas, erupciones acneiformes, inducción de lupus eritematoso o fiebre medicamentosa125-128.
Efectos secundarios a largo plazo.Riesgo fotocarcinogénico. En un estudio prospectivo a largo plazo se demostró una incidencia 11 veces superior de carcinoma epidermoide en aquellos pacientes psoriásicos que habían recibido 260 tratamientos con respecto a los que acumularon menos de 160 sesiones15,129. En esta línea, diversos estudios cooperativos han permitido comprobar un riesgo de al menos el doble de padecer un carcinoma escamoso cuando se supera la dosis acumulada de 1.500 J/cm2. Según esto, se considera que la terapia PUVA es un tratamiento seguro por debajo de los 150-200 tratamientos y de una dosis total de 1.000-1.500 J/cm2, mientras que la incidencia de cáncer cutáneo puede incrementarse rápidamente por encima de estas cifras. Es por ello que se aconseja no prescribir, en la medida de lo posible, más de 30 sesiones anuales a cada paciente y restringir las pautas de mantenimiento a aquéllos en los que no existan alternativas más seguras. En estudios de cohortes a largo plazo se comprobó que el riesgo de desarrollar cáncer cutáneo no melanocítico se mantenía aún después de 25 años de suspendido el tratamiento130. En un trabajo multicéntrico se concluyó que la terapia PUVA podría incrementar de forma discreta la incidencia de melanoma en aquellos pacientes que recibieron más de 250 sesiones y que fueron seguidos durante más de 15 años131.
Con el fin de limitar el riesgo de carcinogénesis se ha tipificado una serie de medidas entre las que destacan la protección de los genitales en adultos y de la región facial en ausencia de lesiones significativas en este territorio, así como el empleo de cremas fotoprotectoras labiales y de gafas con filtro para la radiación UVA.
Aunque la capacidad carcinogénica del 5-MOP asociada al UVA es menos conocida, esta sustancia ha mostrado acciones similares a las del 8-MOP en estudios en ratones132. Tiende a considerarse, a pesar de que la experiencia acumulada debe considerarse inferior, que el riesgo de cáncer cutáneo en la PUVA tópica y en baño sería menor que el asociado a la PUVA oral.
Lentigos por PUVA. Durante tratamientos prolongados la pigmentación asociada a la terapia PUVA puede adoptar un aspecto poiquilodérmico o un patrón similar al de un nevus spilus, que recibe la denominación de lentigos asociados a PUVA.
Queratosis actínicas. Se ha demostrado un marcado incremento en el número de queratosis actínicas en las áreas sometidas a terapia PUVA en estudios prospectivos a largo plazo. Sin embargo, debe recordarse que en el desarrollo de estas lesiones puede incidir no sólo el número de tratamientos, sino también la historia de exposición solar del paciente133.
Fototoxidad ocular. La experiencia adquirida en seres humanos en estudios prospectivos y retrospectivos no permite confirmar en la práctica el incremento en la incidencia de cataratas en pacientes tratados con terapia PUVA que se había sugerido a partir de resultados obtenidos en estudios en animales de experimentación134,135. Sin embargo, no puede descartarse que, debido a un periodo de latencia muy prolongado, los efectos a largo plazo oculares todavía estén por manifestarse. Debe recordarse que el 8-MOP persiste en el cristalino hasta 12 h después de su administración oral, por lo que debe advertirse a los pacientes que prolonguen el empleo de gafas con filtro para UVA en caso de exposición a sol natural durante todo el día de tratamiento. Teniendo en cuenta los bajos niveles de psoraleno detectados en sangre en el caso de la PUVA tópica o en baño, se ha considerado que el riesgo de cataratas en estas variantes terapéuticas sería despreciable.
Efectos sobre el sistema inmunológico cutáneo. La terapia PUVA podría acelerar el desarrollo de tumores actuando como cocarcinógeno o distorsionando la respuesta inmunológica136. Sin embargo, todas estas alteraciones, por otro lado reversibles al suspender el tratamiento, no se han traducido en la práctica en otros signos de debilidad inmunológica como por ejemplo un mayor número de infecciones cutáneas.
Evaluación previa al tratamiento
Aunque la terapia PUVA es un tratamiento razonablemente seguro si se emplea con prudencia, la posibilidad de no pocos efectos secundarios obliga a llevar cabo una evaluación previa que permita considerar su idoneidad. En la tabla 10 se adjuntan las contraindicaciones absolutas y relativas propuestas en algunas guías de tratamiento137. Aunque no existe la evidencia de que la terapia PUVA se asocie a efectos teratogénicos y podría ser considerada una opción terapéutica de segunda línea durante la gestación, parece prudente recomendar evitar la concepción durante el tratamiento. No existe uniformidad a la hora de considerar la conveniencia de evaluación oftalmológica, ya que mientras según algunas guías sólo sería precisa en aquellos pacientes con riesgo incrementado de padecer cataratas, para otros resultaría obligatoria antes de iniciar el tratamiento y luego con periodicidad anual138.
Deben recogerse todos los fármacos prescritos al paciente por otras causas, con el fin de identificar los asociados a fotosensibilidad (tabla 11)139. La terapia PUVA podría desencadenar un lupus eritematoso latente, de forma que algunos autores proponen la determinación de anticuerpos antinucleares (ANA) y anticuerpos anti-Ro de forma previa al tratamiento, prueba ésta cuya rentabilidad diagnóstica no se ha establecido. Debe recomendarse la protección con pantallas solares de aquellas zonas no afectadas, en particular las expuestas a la radiación solar ambiental, mientras que la protección de los genitales con ropa interior oscura figura como obligatoria en la mayoría de protocolos137.
Evaluación posterior al tratamiento
Se ha recomendado la revisión anual en aquellos pacientes que han recibido dosis acumuladas de riesgo para el desarrollo de carcinomas cutáneos.
MONOTERAPIA CON UVA
UVA de banda ancha
Se ha empleado con éxito la terapia con UVA en el tratamiento preventivo de la urticaria solar. Una propuesta atractiva pasa por dividir la superficie corporal en cuadrantes, lo que permite realizar exposiciones reiteradas cada 30-60 min, acelerando la adquisición de tolerancia, que puede alcanzarse en 1o 2 días. Una vez comprobada la tolerancia a dosis de 10 J/cm2, se requerirá una pauta de mantenimiento o exposiciones periódicas al sol natural140.
Terapia UVA-1
Aunque el desarrollo de lámparas diseñadas para emitir radiación en la banda de 340-400 nm (UVA-1) se remonta a 1981, hasta entrada la década de 1990 este espectro terapéutico no se empezó a considerar como una opción viable en el tratamiento de la dermatitis atópica.
Mecanismo de acción
La radiación UVA-1 penetra en profundidad en la dermis, por lo que su radio de acción directo se extiende, además de a los elementos epidérmicos, a fibroblastos, células dendríticas dérmicas, células endoteliales, linfocitos T, mastocitos y granulocitos. En contraste con lo descrito para la radiación UVB, los efectos inmunomoduladores inducidos por UVA-1 se consideran fundamentados en el desarrollo de mecanismos oxidativos141. La radiación UVA-1 condiciona apoptosis linfocitaria y probablemente de otros grupos celulares como los mastocitos, circunstancia que podría justificar su eficacia en la dermatitis atópica o en diversas formas de mastocitosis142,143 y el fundamento de su indicación, todavía incipiente, en pacientes con linfomas cutáneos de células T. Es probable que la radiación UVA-1 module además el sistema inmunitario cutáneo. La radiación UVA-1 es capaz de inducir la síntesis de colagenasa I a partir de los fibroblastos dérmicos, lo que probablemente justifica la mejoría observada en la esclerodermia o en el tratamiento de los queloides144. Finalmente, la inducción de fotoprotección natural a través del bronceado podría permitir su empleo como tratamiento profiláctico de las fotodermatosis.
Aparataje necesario
Cuando se emplean lámparas adaptadas a cubículos convencionales sólo pueden conseguirse dosis bajas o moderada s, de 10 a 70 J/cm2. Por el contrario, la administración de dosis elevadas (de hasta 130 J/cm2) precisa de cabinas especiales equipadas con sistemas de refrigeración.
Indicaciones clínicas
Dermatitis atópica. La dermatitis atópica es la principal indicación de la terapia UVA-1145. En esta dermatosis, dosis altas (130 J/cm2) y medias (50 J/cm2) se han demostrado más eficaces que la terapia UVAB y los corticoides de mediana potencia en el control de los brotes. Por el contrario, su eficacia desciende de forma significativa cuando se emplea en dosis bajas. Teniendo en cuenta el desconocimiento acerca de los riesgos a largo plazo asociados a esta fuente de radiación, se aconseja limitar su empleo a 10-15 tratamientos por pauta.
En un estudio comparativo se observó, sin embargo, que la terapia UVB de banda estrecha resultaba más eficaz que la UVA-1 a dosis medias en el tratamiento de la dermatitis atópica146.
Lupus eritematoso. Los resultados de dos estudios aleatorizados y controlados con placebo permitieron poner de manifiesto que la terapia UVA-1 en dosis bajas (6 J/cm2) permitía mejorar no sólo las manifestaciones cutáneas, sino también limitar la actividad biológica e incluso las manifestaciones extracutáneas en pacientes con lupus eritematoso sistémico147.
Erupción polimorfa lumínica. En un estudio controlado sobre un número reducido de pacientes se concluyó que la radiación UVA-1 resultaba de eficacia similar a la radiación UVB de banda ancha en el tratamiento profiláctico de la polimorfa lumínica148. Sin embargo, no se conoce si esta opción presenta alguna ventaja con respecto a otras alternativas como la terapia PUVA o la terapia UVB de banda estrecha.
Linfoma cutáneo de células T. En casos clínicos esporádicos y alguna pequeña serie de pacientes se ha observado buena respuesta después de 15-20 sesiones de terapia UVA-1, en general empleando dosis moderadas o altas, en pacientes con linfoma cutáneo de células T resistente a otras alternativas terapéuticas149. En un pequeño estudio comparativo entre terapia PUVA y UVA-1 no se detectaron diferencias significativas entre ambas fuentes de radiación. Debido a sus características físicas, la terapia UVA-1 podría resultar de especial utilidad en las lesiones de mayor grosor150.
Mastocitosis. Tanto a dosis moderadas como altas (60-130 J/cm2), la terapia UVA-1 ha permitido reducir el número de mastocitos en las lesiones, el prurito y mejorar la calidad de vida en algunos pacientes con mastocitosis151,152.
Enfermedad del injerto contra el huésped. La terapia UVA-1 puede mejorar los cambios escleróticos, la motilidad, e incluso favorecer la curación de las erosiones en pacientes con EICH en su variante esclerodermiforme tanto en monoterapia como junto a fármacos inmunomoduladores153.
Esclerodemia. El tratamiento con UVA-1 en dosis medias (48 J/cm2) puede resultar de utilidad en la esclerodermia localizada y en las manifestaciones clínicas del liquen escleroatrófico extragenital154,155, y se ha asociado también a una mejoría en los movimientos pasivos y la temperatura y elasticidad cutáneas en pacientes con esclerodermia sistémica. No se han realizado estudios comparativos en este sentido con respecto a la terapia PUVA.
Otras indicaciones. Pueden encontrarse publicaciones aisladas acerca de la utilidad de esta fuente de radiación en queloides, pitiriasis liquenoide, psoriasis, pititiasis rubra pilaris, granuloma anular o sarcoidosis. Se ha informado su fracaso en casos de vitíligo, acné, alopecia areata o liquen plano144.
Efectos secundarios
Los efectos secundarios a corto plazo más frecuentes consisten en el desarrollo de eritema hiperpigmentación, prurito, desarrollo de erupción polimorfa lumínica y recurrencia de episodios de herpes simple. No se conoce el potencial de esta fuente de radiación en la inducción de carcinogénesis y envejecimiento cutáneo en seres humanos, si bien existen evidencias de estos efectos adversos en modelos murinos144.
COMBINACIONES TERAPÉUTICAS
Se ha descrito un número considerable de tratamientos que pueden permitir incrementar el potencial terapéutico de las diversas variantes de fototerapia. En algunos casos, sin embargo, los beneficios de la combinación terapéutica resultan cuanto menos dudosos.
Tratamientos tópicos y fotoquimioterapia
Corticoides
En los escasos estudios realizados al respecto se ha observado que aunque la adición de corticoides tópicos potentes a las pautas de fotoquimioterapia puede acelerar la respuesta en el tratamiento de la psoriasis, no modifica el número total de sesiones ni la dosis necesaria para alcanzar la remisión e incluso podría reducir, en opinión de algunos autores, las expectativas de remisión156-159. Aun así, su empleo parece adecuado para complementar el tratamiento en aquellas zonas poco accesibles a la radiación UV, como los pliegues o el cuero cabelludo160. En un estudio se observó que la combinación de propionato de fluticasona con UVA resultó más eficaz que fluticasona o UVA en monoterapia en pacientes con vitíligo, si bien sólo el 50 % de los pacientes consiguió algún tipo de repigmentación en el grupo de tratamiento combinado161.
Antralinas
La combinación de antralina con radiación UVB fundamenta la pauta clásica de Ingram, de la que se han realizado numerosas modificaciones162. En algunos trabajos, la asociación de antralina y UVB permitió, además de una respuesta más rápida, un periodo de remisión clínica más prolongado con respecto a la monoterapia con UVB en el tratamiento de la psoriasis163. La combinación de las nuevas pautas de contacto corto con UVB de banda ancha apenas parecen aportar beneficio con respecto a cada uno de estos tratamientos por separado164,165. Por el contrario, se han obtenido buenos resultados tanto en pauta de contacto corto como empleando modificaciones de la pauta clásica de Ingram en el caso de la terapia UVB de banda estrecha166,167. Aunque se ha defendido que la combinación de PUVA con antralina permitiría un aclaramiento más rápido de las lesiones de psoriasis, la experiencia con esta asociación es claramente inferior a la referida en el caso de la radiación UVB168.
Alquitranes
La adición de brea pura o modificada a la pauta de UVB, el fundamento de la pauta clásica de Goeckerman, incrementa la eficacia de dosis suberitematogénicas de UVB y podría alargar el periodo de remisión en el tratamiento de la psoriasis, proporcionando resultados similares a los de la terapia PUVA en algún grupo de pacientes169. Sin embargo, los efectos sinérgicos desaparecen al emplear dosis eritematógenas, que no aportan en estos casos ninguna ventaja respecto al empleo de vaselina. Los inconvenientes asociados al empleo de la brea (olor desagradable, decoloración de piel y ropa, desarrollo de lesiones acneiformes y riesgo carcinogenético) han condicionado su progresivo abandono170.
El potencial fotosensibilizante del alquitrán hace desaconsejable su administración junto a la terapia PUVA.
Derivados de la vitamina D
La adición de calcipotriol a las pautas de UVB de banda ancha o estrecha podría acelerar de forma moderada la respuesta terapéutica en la psoriasis, disminuyendo la dosis acumulada y el número de tratamientos, aunque sin incrementar la eficacia171,172. En un trabajo se observó que la terapia UVB reducía además la irritación asociada a calcipotriol173. En estudios comparativos se han demostrado resultados similares combinando UVB con calcipotriol, antralina o tazaroteno. Sin embargo, los pacientes prefirieron casi siempre el primer fármaco debido a su mejor tolerancia y cualidades cosméticas174,175. El empleo combinado de calcipotriol con terapia PUVA podría acelerar el aclaramiento y reducir la dosis total acumulada176. Así, por ejemplo, en un estudio aleatorizado, a doble ciego y controlado con placebo, el pretratamiento de las lesiones psoriásicas con calcipotriol durante 2 semanas permitió incrementar la reducción media del PASI en el 15 % y reducir de forma significativa el número de días de tratamiento y la dosis acumulada177. Al igual que ocurría en el caso de la terapia UVB, aunque los resultados clínicos de la combinación de PUVA y calcipotriol o tazaroteno resultan similares, los pacientes prefieren en general el primero por su mejor tolerancia178. Cuando decida combinarse la fotoquimioterapia con derivados de la vitamina D, éstos deberían aplicarse después de la sesión o al menos espaciarla de la administración del fármaco en 2 h, ya que se ha observado que más del 90 % de calcitriol se degrada cuando se somete a la exposición de UVA, UVB de banda ancha y UVB de banda estrecha179. Además, la radiación se reduce en un 17-41 % al atravesar el fármaco180. En el vitíligo se ha propuesto que la combinación de los derivados de la vitamina D con diversas variantes de fototerapia podría optimizar los resultados terapéuticos o favorecer la respuesta en aquellos pacientes resistentes a la fototerapia por sí sola181,182. Por el contrario, algunos autores no refieren beneficio alguno derivado de su empleo45,183.
Emolientes
Aunque con frecuencia se recomienda el empleo de emolientes y queratolíticos tópicos junto a las pautas de fototerapia con el objetivo de disminuir la descamación y favorecer la penetración cutánea de la radiación UV, la bondad de este hábito ha sido puesta en entredicho por algunos autores184. De este modo, mientras que la aplicación de aceite mineral o de ácido oleico al 5 % de forma previa a la terapia UVB puede incrementar su eficacia185,186, no se ha demostrado ningún beneficio derivado de complementar las pautas de terapia UVB de banda estrecha ni de terapia PUVA con la aplicación de aceite vegetal187. Por otro lado, la vaselina en capa gruesa o los excipientes oleosos con ácido salicílico son contraproducentes, al menos frente a la radiación UVB, al actuar como protectores solares188.
Balneoterapia
En los últimos años se han defendido las virtudes de la balneoterapia en forma de baños de soluciones salinas que simulan el agua del mar Muerto o de soluciones de cloruro sódico a concentraciones de entre el 5 y el 15 % como coadyuvante de las pautas de fototerapia en la psoriasis189. Sin embargo, la puesta en
marcha de la balneoterapia implica importantes problemas logísticos y medioambientales, relacionados con el consumo y eliminación de elevadas cantidades de sal. Por otro lado, aún está por demostrarse científicamente su efecto sinérgico con la fototerapia.
Tazaroteno
En trabajos recientes se ha defendido que la combinación de la terapia UVB de banda ancha y estrecha con tazaroteno resulta bien tolerada y permite un aclaramiento significativamente más rápido que la fototerapia por sí sola190,191. También en el caso de la terapia PUVA la respuesta podría verse potenciada por el pretratamiento de las lesiones con gel de tazaroteno. Cuando el retinoide se introduzca ya iniciada la pauta de fototerapia, las dosis de UVA deberían ser reducidas en alrededor de un 30 %, ya que el adelgazamiento del estrato córneo secundario a tazaroteno incrementa la fototoxicidad192.
Seudocatalasa
Fundamentados en los resultados de algunos estudios de laboratorio, algunos autores propugnan los efectos sinérgicos de la seudocatalasa con la radiación UVB en el tratamiento del vitíligo193. Sin embargo, las evidencias en la práctica son débiles y rebatidas en otros trabajos194.
Tratamientos sistémicos y fototerapia
Metotrexato
La combinación de metotrexato con UVB puede resultar de gran utilidad, en particular en el curso de episodios de exacerbación de la psoriasis, incluso durante un tratamiento prolongado con el primer fármaco. De este modo, pueden añadirse pautas de 2 a 4 semanas de UVB que permitan el control del brote sin necesidad de incrementar la dosis de metotrexato. También puede emplearse como pretratamiento, durante unas 3-4 semanas, con el fin de a reducir el grosor de las lesiones de forma previa al inicio de la terapia UVB. Una vez iniciada ésta, se reducirán las dosis de metotrexato de forma gradual hasta suspenderse, manteniéndose la aplicación de UVB hasta conseguir la respuesta deseada. Cuando se escoja esta combinación, debe cuidarse elegir dosis suberitematógenas195. La combinación de terapia PUVA y metotrexato es más eficaz que la monoterapia con PUVA en algún trabajo, y se pueden encontrar asimismo citas acerca de su éxito en pacientes afectados de psoriasis pustulosa y eritrodermia psoriásica en estudios no controlados196. Sin embargo, esta asociación parece incrementar el riesgo de fototoxicidad aguda y, al menos de forma teórica, podría favorecer el desarrollo de carcinomas cutáneos.
Ciclosporina A
Aunque se ha probado con éxito en algunos pacientes, la combinación de la terapia PUVA y ciclosporina A en el tratamiento de la psoriasis parece desaconsejable si se tiene en cuenta que puede potenciar el riesgo de carcinogénesis a largo plazo inherente a la terapia PUVA197. La combinación de fototerapia y ciclosporina se ha empleado con éxito en un número limitado de pacientes con dermatitis atópica198.
PUVA y UVB
Momtaz y Parrish propusieron la combinación de PUVA y UVB en el tratamiento de la psoriasis, observando resultados superiores a los que cabría esperar de ambas pautas por separado. La terapia PUVA se inició con el 50 % de la DFM, con incrementos por sesión de 0,5 J/cm2, tres veces por semana. La dosis inicial de UVB fue la DEM, con incrementos por sesión del 20 % hasta el desarrollo de eritema, para seguir luego con incrementos del 0-15 % por sesión. La pauta fue bien tolerada con respuesta después de una media de sólo 11,3 tratamientos y dosis acumuladas tanto de UVA como de UVB inferiores a la mitad de las normalmente requeridas en monoterapia199. Llama la atención, sin embargo, la ausencia de nuevas citas al respecto.
Retinoides
El acitretino es el principio activo que mayor sinergismo proporciona en combinación con las diversas variantes de fotoquimioterapia en el tratamiento de la psoriasis. Esta asociación resulta de gran utilidad en pacientes con psoriasis en placas moderada o extensa que responden de forma insatisfactoria frente a la fotoquimioterapia o al acitretino en monoterapia200,201. De este modo, la combinación tanto de PUVA como UVB con acitretino permite no sólo incrementar y acelerar de forma significativa la respuesta terapéutica, sino también reducir la dosis acumulada de UVB en hasta el 40 %202-204. También se ha probado con éxito la combinación de acitretino con terapia UVB de banda estrecha, con buenos resultados en pacientes res istentes a otras alternativas205, si bien no está del todo establecido que permita periodos de remisión más prolongados206. Además de los beneficios derivados de la disminución de la dosis acumulada de UV, los retinoides podrían ejercer efectos preventivos sobre la carcinogénesis y contrarrestar el fotoenvejecimiento207. En este sentido, se ha propuesto que la administración prolongada de acitretino podría disminuir hasta en el 30 % la incidencia de carcinomas epidermoides en pacientes sometidos a fototerapia de forma prolongada208.
Una pauta posológica habitual consiste en iniciar la administración de acitretino a dosis de 0,3-0,5 mg/ kg/día, o bien 25 mg/día si el peso es mayor de 70 y 10 mg/día si el peso es menor de 70 kg, de 1 a 2 semanas antes del comienzo de la fototerapia. Cuando el motivo de añadir fototerapia fuese precisamente una respuesta insuficiente al acitretino en régimen de monoterapia, se aconseja reducir un 30 % la dosis de forma previa a la introducción de la radiación UV209. Teniendo en cuenta la posibilidad de una mayor fotosensibilidad, se recomienda emplear la DEM o la DFM como guía para las pautas. En el caso de recurrirse a los fototipos, es adecuado ser prudente al incrementar las dosis y llevar a cabo un control clínico frecuente para prevenir el desarrollo de efectos adversos inmediatos. Una vez alcanzado el aclaramiento, la dosis de acitretino puede reducirse a la mitad (p. ej., 25 mg cada 48 h), mientras que las sesiones de fototerapia se limitan a una o dos por semana, tomando como dosis de referencia el 75-90 % de la última dosis del periodo de tratamiento14. En las mujeres en edad fértil la isotretinoína a dosis de 1 mg/kg/día podría ofrecer resultados similares a los obtenidos con acitretino210.
Se ha probado con éxito la combinación de acitretino con UVA procedente de lámparas comerciales de bronceado. Aunque esta pauta podría ser atractiva cuando la disponibilidad de unidades de fototerapia sea limitada, debe tenerse en cuenta la variabilidad en cuanto a radiación de las lámparas de uso recreacional211. El bexaroteno es un nuevo retinoide aprobado de forma reciente en el tratamiento del linfoma cutáneo de células T. El sinergismo entre este fármaco y la terapia PUVA parece a priori razonable si se tiene en cuenta la experiencia acumulada con acitretino. En este sentido, y aunque por el momento sólo se trata de casos esporádicos, se ha observado que esta combinación podría resultar satisfactoria incluso en pacientes con síndrome de Sézary212,213. Por otro lado, la terapia combinada podría permitir reducir las elevadas dosis requeridas cuando bexaroteno se emplea en monoterapia214.
Psoralenos y UVB
Se ha propuesto que la combinación de psoralenos en dosis convencionales con UVB permitiría optimizar las expectativas de la terapia UVB215,216. Sin embargo, la adición de psoralenos a la pauta de UVB elimina la comodidad asociada a este tratamiento.
Kelina
La kelina es un furocromo que se ha empleado por vía tópica como gel de kelina al 2-5 % y sistémica en dosis de 50-100 mg en combinación tanto con UVA como con luz solar en el tratamiento del vitíligo, refiriéndose en estudios abiertos repigmentaciones superiores al 70 % en el 40 % de los pacientes después de 100 a 200 tratamientos217,218. Sin embargo, en un reciente metaanálisis se concluyó que no había datos para considerar eficaz esta combinación219. Por otro lado, la administración sistémica de kelina se ha asociado a elevación de las transaminasas hasta en el 30 % de los casos220.
Fenilalanina
Este precursor de la tirosina se ha empleado tanto en aplicación tópica en gel al 10 % como por vía oral a dosis de 50 a 200 mg de 30 a 45 min antes de la exposición a distintas fuentes de radiación UV o a la luz solar, y se han observado en estudios abiertos repigmentaciones superiores al 60-75 % en el 20-57 % de pacientes221-223. Sin embargo, también se ha considerado de escasa utilidad en un estudio de metaanálisis219.
Interferón alfa
La combinación de la terapia PUVA e interferón alfa ha demostrado una eficacia similar a la terapia PUVA sola en el tratamiento del linfoma cutáneo de células T, si bien podría permitir disminuir la dosis acumulada y alarga el periodo de remisión224-226. Se ha sugerido que esta combinación estaría en particular indicada en pacientes en fases iniciales pero con lesiones infiltradas o foliculotropas.
Otros tratamientos
La adición de una pauta de ácido fólico y vitamina B12 a la terapia UVB de banda estrecha no aportó ningún beneficio adicional en una serie de pacientes con vitíligo227. La combinación de Polypodium leucotomos con PUVA reduce los efectos fototóxicos y la vasodilatación, así como la pigmentación secundaria a esta variante de fototerapia, circunstancias que han servido para sugerir su acción preventiva sobre los efectos adversos a largo plazo228.
NUEVAS VARIANTES DE FOTOTERAPIA
Láser excímero
En los últimos años se ha desarrollado un láser de xenón que emite en una longitud de onda de 308 nm (cercana a los 311 nm de la terapia UVB de banda estrecha) para el tratamiento de la psoriasis, conocido como láser excímero229. La estrategia terapéutica es distinta a la habitual en fototerapia, ya que en cada sesión se emplean dosis equivalentes a entre 4 y 6 DEM. Entre las ventajas de esta variante de fototerapia se citan la aplicación directa y exclusiva sobre las lesiones psoriásicas, el escaso número de sesiones necesarias para el aclaramiento (de 6 a 10) y la prolongada duración de las remisiones (de 3,5 meses de media). Los efectos secundarios más habituales consisten en el desarrollo de eritema, ampollas, hiperpigmentación y erosiones230-232.
Si bien la experiencia con el láser excímero en la psoriasis resulta francamente prometedora y supera las expectativas de las variantes clásicas de fototerapia, debe recordarse que es un tratamiento viable sólo en pacientes con formas limitadas de la enfermedad. Por otro lado, el coste del aparataje necesario supera ampliamente el de la fototerapia tradicional, y es mucho menos versátil. El tiempo dirá si el láser excímero llega a configurarse como una alternativa real en la fototerapia de la psoriasis.
El láser excímero se ha aplicado también en unos pocos pacientes con formas localizadas de vitíligo con resultados similares a los referidos con terapia UVB de banda estrecha describiéndose, como principal ventaja, la rápida respuesta con respecto a otras modalidades terapéuticas233,234. A diferencia de lo que se comentaba en la psoriasis, aquí las dosis iniciales son reducidas, en torno a los 100 mJ/cm2, con incrementos del 10 al 25 % por sesión235.
Microfototerapia
Se han desarrollado aparatos capaces de administrar radiación UV a dosis elevadas a través de cables de fibra óptica dirigidos con una pieza de mano. A diferencia del láser excímero, se trata de una luz no coherente, de mayor potencia, pero con iguales características que la emitida por los tubos fluorescentes en las cabinas de cuerpo entero. El protocolo terapéutico se fundamenta en la administración de 2 a 4 DEM por sesión. Las ventajas e inconvenientes de esta variante serían superponibles a las descritas para el láser excímero. La microfototerapia se ha empleado con éxito en el tratamiento del vitíligo236. De esta forma, en un estudio abierto realizado sobre un número considerable de pacientes se obtuvo una repigmentación superior al 75 % en el 69 % de los pacientes después de un periodo de tratamiento de 1 año, a razón de dos sesiones por mes. La microfototerapia podría ser una buena alternativa terapéutica en formas limitadas de vitíligo, con extensión inferior al 30 % del tegumento cutáneo, aunque su empleo puede verse limitado por el elevado precio y escasa versatilidad del aparataje necesario237.
Luz azul de banda estrecha (420 nm)
La observación de que la radiación en una banda estrecha de luz azul (420 nm) induce la destrucción de Propionibacterium acnes a través de los efectos sobre las porfirinas sintetizadas de forma natural por estas bacterias ha fundamentado el diseño de lámparas destinadas al tratamiento del acné. La aplicación de dos sesiones por semana de unos 8-15 min durante 4 semanas permitió la reducción de alrededor del 60 % de las lesiones inflamatorias en estudios realizados sobre un número limitado de pacientes238,239.
SITUACIONES ESPECIALES. FOTOTERAPIA EN PACIENTES INFECTADOS POR EL VIH
Aunque el empleo de fototerapia y fotoquimioterapia podría de forma teórica empeorar el estado inmunitario de individuo, promover la replicación de virus e incluso favorecer el desarrollo de carcinomas cutáneos, tanto la terapia UVB como la PUVA se han empleado en diversas dermatosis en pacientes infectados por el VIH sin evidencia de un empeoramiento de su enfermedad infecciosa o de un incremento de infecciones oportunistas. Incluso los resultados de algunos trabajos sugieren que dosis bajas de fototerapia podrían acompañarse de efectos beneficiosos a través de la inducción de IL-10240. Aún a pesar de todo ello, se recomienda prudencia en su empleo, habiéndose propuesto que sería más segura la terapia PUVA que la UVB241.