La infección respiratoria por Mycoplasma pneumoniae (MP) puede producir erupciones cutáneo-mucosas que se han considerado parte del espectro eritema multiforme o del síndrome de Stevens-Johnson. La clasificación de estas reacciones cutáneas, que tiene importancia pronóstica y terapéutica, ha generado mucha controversia en la literatura. Recientemente, una revisión sistemática de 202 casos de erupciones mucocutáneas asociadas a infección por MP concluye que pueden constituir una entidad distinta para la que se propone la expresión Mycoplasma-induced rash and mucositis. Presentamos un caso de infección respiratoria aguda por MP con lesiones mucosas y cutáneas difíciles de clasificar como eritema multiforme o síndrome de Stevens-Johnson, y cuyas características son compatibles con la nueva enfermedad propuesta.
Respiratory tract infection due to Mycoplasma pneumoniae can provoke cutaneous and mucosal rashes, which have been classified within the spectrum of erythema multiforme or Stevens-Johnson syndrome. This classification is of therapeutic and prognostic importance and has generated intense debate in the literature. A recent systematic review of 202 cases of mucocutaneous rashes associated with M. pneumoniae infection concluded that these rashes might constitute a distinct entity, for which the term Mycoplasma-induced rash and mucositis was proposed. We describe a patient with acute M pneumoniae respiratory tract infection who presented mucosal and cutaneous lesions that were difficult to classify as erythema multiforme or Stevens-Johnson syndrome; the lesions were compatible with the proposed new disease.
La infección por Mycoplasma pneumoniae (MP) puede producir afectación mucocutánea en hasta un 25% de los casos1, incluyendo eritema multiforme (EM)2 y síndrome de Stevens-Johnson/necrólisis epidérmica tóxica (SSJ/NET)3. El solapamiento clínico entre estos cuadros, que ha condicionado una controversia en la literatura durante décadas4–9, hace que el diagnóstico diferencial de algunos casos sea difícil en la práctica10,11. Recientemente se ha publicado una amplia revisión12 de 202 casos de EM, SSJ y mucositis sin exantema producidos por MP, cuyos resultados llevan a sus autores a proponer una nueva entidad que denominan «exantema mucocutáneo inducido por MP». Presentamos un caso que nos planteó dificultades a la hora de ser clasificado, compatible con la entidad descrita. Al igual que estos autores, pensamos que reconocer esta entidad podría ayudar en el diagnóstico y tratamiento de esos casos en la práctica diaria.
Caso clínicoMujer de 16 años, sana, con fiebre de 38,5°C, odinofagia, tos y sibilancias de 7 días de evolución, diagnosticada de bronquitis aguda y en tratamiento con budesonida inhalada e ibuprofeno. Acude por la aparición brusca de lesiones cutáneas y mucosas. No había recibido otros fármacos, ni refería infección herpética previa.
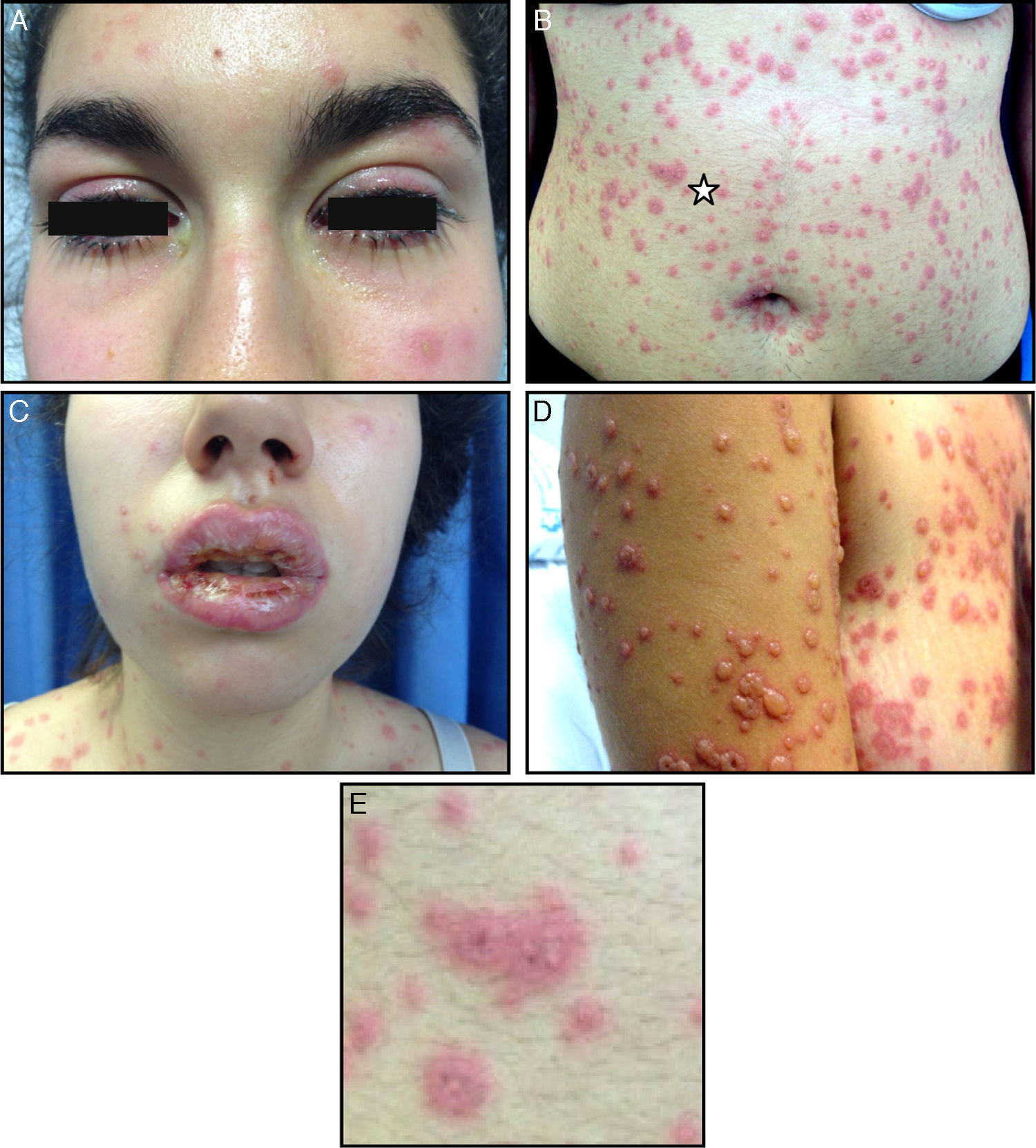
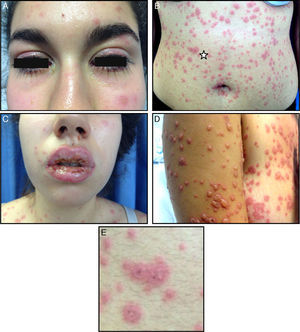
A la exploración presentaba una importante estomatitis con úlceras confluentes y costras que afectaban a la totalidad de los labios y la mucosa oral, palatina y faríngea, junto a hiperemia conjuntival con secreción bilateral. En la piel se observaban numerosas placas eritematoedematosas, irregulares, que presentan vesiculación central y un halo eritematoso, lo que les da aspecto de «diana» atípica, diseminadas por el tronco, incluido el periné y la mucosa genital, la cara y los miembros, respetando las palmas y las plantas (fig. 1). No había exudado amigdalar, ni adenopatías en la cabeza y el cuello. Presentaba crepitantes a la auscultación cardiopulmonar. La palpación abdominal era normal.
A. Hiperemia conjuntival con secreción bilateral. B. Pápulas eritematoedematosas, irregulares, con vesiculación central y un halo eritematoso, formando «dianas» atípicas palpables, diseminadas por la cara, el tronco, los miembros y las mucosas perineal y genital, respetando las palmas y las plantas. C. Erosiones, úlceras confluentes y costras en los labios y la mucosa. D. Evolución de las lesiones cutáneas a los 2 días de inicio del exantema. E. Detalle de las lesiones en forma de diana atípica. (ver estrella en 1B)
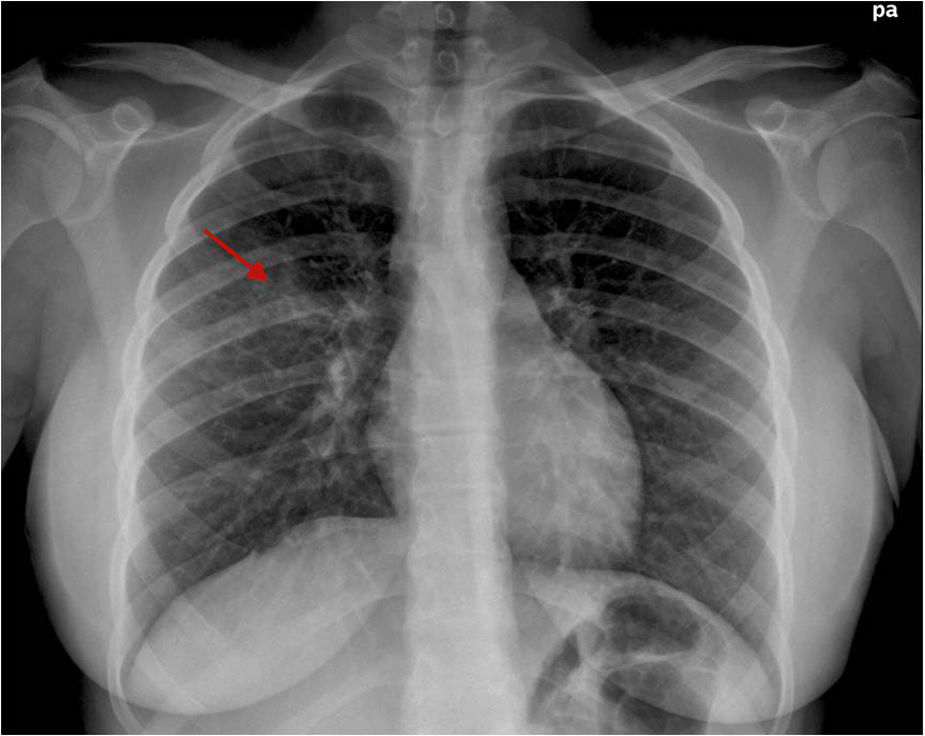
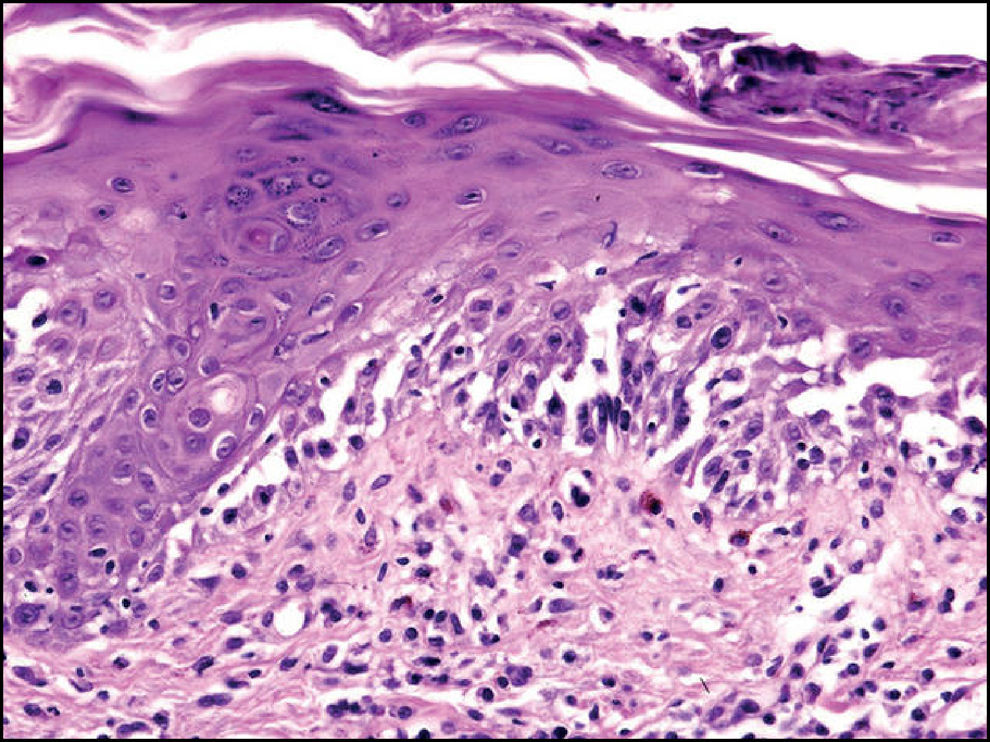
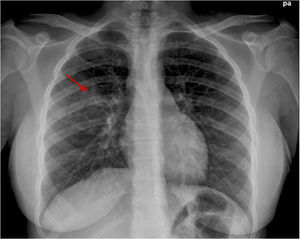
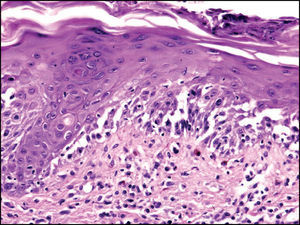
Con la sospecha clínica de eritema multiforme major secundario a MP la paciente fue hospitalizada. Los análisis revelaron: PCR 21, ASLO 222, leucocitos 22.850 (82,3% neutrófilos, sin linfocitos atípicos); IgM de MP 292; serologías de VHS, EBV y CMV negativas. La radiografía de tórax demostró un infiltrado neumónico en el lóbulo superior derecho (fig. 2). La biopsia cutánea evidenció una intensa lesión vacuolar de interfase, aislados queratinocitos necróticos y extenso despegamiento dermo-epidérmico, sin necrosis epitelial (fig. 3).
Se inició tratamiento con metil-prednisolona 1mg/kg/día iv, claritromicina y aciclovir iv. Este último fue suspendido tras conocer los resultados serológicos. Se aplicaron corticoides y antibióticos tópicos en las mucosas conjuntival y oral, además de fluidoterapia de soporte y analgesia hasta su mejoría.
Las lesiones cutáneas aumentaron durante 3 días, hasta ocupar un 20% de la superficie corporal, mientras adoptaban un aspecto purpúrico y costroso, coexistiendo lesiones en distinto estadio. Algunas desarrollaron ampollas flácidas, sin tendencia a la confluencia y sin producirse denudaciones. El signo de Nikolski fue negativo y no hubo exfoliación. La paciente mejoró a lo largo de 10 días hasta poder ser dada de alta, momento en el que solo presentaba hiperpigmentación residual.
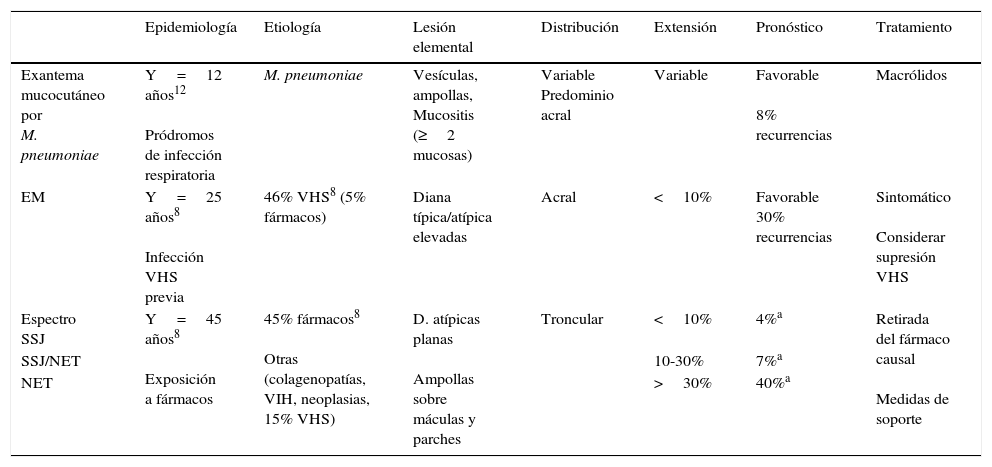
DiscusiónEl MP está implicado hasta en un 40% de neumonías atípicas, sobre todo en niños y adultos jóvenes1. Provoca manifestaciones cutáneas hasta en una cuarta parte de los pacientes, siendo la más frecuente los exantemas inespecíficos, pero también estomatitis, úlceras vaginales, pitiriasis rosada, enfermedad de Kawasaki, vasculitis leucocitoclástica, dermatosis pustulosa subcórnea, síndrome de Sweet, púrpura trombótica trombocitopénica, enfermedad de Raynaud, púrpura de Schonlein-Henoch, etc.10. La incidencia exacta de EM en niños y jóvenes que padecen infección por MP y otras especies13 se desconoce, y la de SSJ se ha estimado en un 5% aproximadamente, aunque estos datos pueden estar afectados por la confusa nomenclatura10,11. Durante décadas el EM, el SSJ y la NET se han considerado parte de un espectro, debido al solapamiento clínico existente entre estos cuadros. Sin embargo, el estudio Severe Cutaneous Adverse Reactions concluyó que es posible separar EM y SSJ/NET en 2 grupos diferenciados, atendiendo a sus características clínicas5. Un estudio multicéntrico posterior demostró la validez de dicha clasificación y su correlación con factores etiológicos y pronósticos8, de modo que hoy en día ambos cuadros se consideran entidades separadas9. El caso de nuestra paciente presentaba dificultades para ser clasificado con total seguridad en uno de estos grupos, debido a que la causa infecciosa, el inicio agudo, la morfología en «diana» y el curso favorable apoyaban el diagnóstico de eritema multiforme, pero los síntomas generales, la distribución central con diseminación centrípeta y la gran extensión de las lesiones, junto con la intensa afectación de 3 mucosas eran compatibles con SSJ. Resumimos las diferencias entre estos cuadros en la tabla 1.
Diferencias del exantema mucocutáneo por M. pneumoniae con el EM y espectro SSJ/NET
| Epidemiología | Etiología | Lesión elemental | Distribución | Extensión | Pronóstico | Tratamiento | |
|---|---|---|---|---|---|---|---|
| Exantema mucocutáneo por M. pneumoniae | Y=12 años12 Pródromos de infección respiratoria | M. pneumoniae | Vesículas, ampollas, Mucositis (≥2 mucosas) | Variable Predominio acral | Variable | Favorable 8% recurrencias | Macrólidos |
| EM | Y=25 años8 Infección VHS previa | 46% VHS8 (5% fármacos) | Diana típica/atípica elevadas | Acral | <10% | Favorable 30% recurrencias | Sintomático Considerar supresión VHS |
| Espectro SSJ | Y=45 años8 Exposición a fármacos | 45% fármacos8 Otras (colagenopatías, VIH, neoplasias, 15% VHS) | D. atípicas planas Ampollas sobre máculas y parches | Troncular | <10% | 4%a | Retirada del fármaco causal Medidas de soporte |
| SSJ/NET | 10-30% | 7%a | |||||
| NET | >30% | 40%a |
EM: eritema multiforme; NET: necrólisis epidérmica tóxica; SSJ: síndrome Stevens-Johnson; VHS: virus herpes simple; VIH: virus de la inmunodeficiencia humana; Y: edad media de los pacientes.
Recientemente se ha publicado el trabajo de Canavan et al.12 que revisa las características epidemiológicas y clínicas de los 202 casos publicados de erupciones mucocutáneas asociadas a MP, cuyos resultados, que resumimos a continuación, les llevan a proponer la creación de una nueva entidad separada del espectro EM. Los pacientes son jóvenes (media de 11,9 años), con pródromos consistentes en tos, malestar y fiebre la semana previa a la erupción cutánea. Las lesiones pueden tener una distribución acral (46%), generalizada (31%) o troncal (23%) y una morfología variable, siendo las más frecuentes las vesículo-ampollas (77%) y las lesiones en diana (48%). La afectación de mucosas es intensa y fundamental para el diagnóstico. La más frecuente es la mucositis oral, que aparece en un 94%, seguida de la conjuntivitis purulenta bilateral (82%) y la afectación de la mucosa urogenital (63)%. El número medio de mucosas afectadas es 2,5. El curso de la enfermedad es benigno en la mayoría, con un 81% de recuperación completa. Tan solo un 4% de los pacientes necesitaron manejo en una unidad de cuidados intensivos según esta revisión, y la mortalidad se estima en un 3%. Los pacientes fueron tratados principalmente con antibióticos (80%) y corticoides sistémicos (35%) y una minoría con inmunoglobulinas intravenosas (8%). Las recurrencias son poco frecuentes (8%). Estos autores concluyen que la etiología, la morfología de las lesiones y su curso evolutivo, así como el manejo terapéutico potencialmente distinto de estos pacientes, apoyan la designación de una entidad clínica separada del EM clásico asociado a infección por VHS y del SSJ/NET producidos por fármacos. Para ella proponen la expresión Mycoplasma induced rash and mucositis” (MIRM), que podría traducirse como exantema mucocutáneo inducido por Mycoplasma. Esta clasificación nueva es particularmente útil en los casos de mucositis extensa por MP sin erupción cutánea (MIRM sine rash para los autores), que no tenía cabida en las anteriores clasificaciones y que podría deberse a cepas especiales del MP.
La hipótesis etiopatogénica es que el MIRM estaría causado por la producción de inmunoglobulinas por parte de clones de linfocitos B proliferantes, que llevaría al depósito de inmunocomplejos en la piel y a la activación del complemento. En esto también se diferenciaría del EM y del SSJ/NET, producidos por una reacción de hipersensibilidad retardada tipo iv y por citotoxicidad mediada por Fas-ligando.
ConclusiónNuestro caso es compatible con los recogidos por Canavan et al., y clasificarlo dentro de esta nueva entidad despejaría las dudas diagnósticas que persistían tras aplicar los criterios del estudio Severe Cutaneous Adverse Reactions, por tanto nos inclinamos a aceptar la propuesta de estos autores.
La clasificación de las enfermedades mucocutáneas graves secundarias a infecciones y fármacos es compleja, debido al solapamiento clínico existente entre ellas. Tras décadas de controversia, en 2002 se separó el EM del SSJ/NET8. Asímismo, en 2013 se separó el exantema medicamentoso con eosinofilia y síntomas sistémicos (DRESS) del espectro SSJ14. Aceptar el exantema mucocutáneo por MP como una entidad independiente puede ayudarnos a diagnosticar con más precisión y tratar más adecuadamente a nuestros pacientes.
Responsabilidades éticasProtección de personas y animalesLos autores declaran que para esta investigación no se han realizado experimentos en seres humanos ni en animales.
Confidencialidad de los datosLos autores declaran que han seguido los protocolos de su centro de trabajo sobre la publicación de datos de pacientes.
Derecho a la privacidad y consentimiento informadoLos autores declaran que en este artículo no aparecen datos de pacientes.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.
A la Dra. Paola Barón Rodiz, del servicio de radiología de nuestro centro, por su colaboración.