El conocimiento de los recursos utilizados en cada uno de los pasos del diagnóstico y tratamiento de las enfermedades es la base para poder optimizarlos. El melanoma cutáneo es un tipo tumoral en constante incremento, y con un importante coste asociado, por lo que se ha realizado un análisis actualizado de los costes de los procesos de su diagnóstico, terapia y seguimiento en función del estadio de la enfermedad.
MétodosSe han elaborado tablas descriptivas de costes directos a partir de un modelo teórico basado en directrices nacionales e internacionales de manejo de pacientes con melanoma cutáneo dependiendo del momento de diagnóstico y evolución. Estas tablas permiten saber el coste de cada paciente individual y de todos aquellos en un mismo estadio.
ResultadosLos costes para un paciente en el primer año oscilan entre los 1.689 € del estadio I y los 88.268 € del estadio IV, las mayores diferencias se encuentran entre el estadio IA y el IB-IIA y entre el III y IV. Si comparamos los costes de los pacientes en estadio precoz con buena evolución con los de aquellos que recidivaron, las diferencias son considerables: llegan a ser de hasta 50 veces mayores en el primer año y 20 veces mayores en el seguimiento a 10 años.
ConclusionesLos elevados costes del diagnóstico del melanoma cutáneo en estadio avanzado evidencian la necesidad de promocionar la prevención primaria y los programas de detección precoz. Nuestros resultados servirán como base para posteriores estudios de coste-efectividad.
The basis for optimal resource allocation is an understanding of requirements during the diagnostic and treatment phases. Costs associated with the rising incidence of cutaneous melanoma are considerable. We undertook an up-to-date analysis of the cost of diagnosis, treatment, and follow-up according to tumor stage.
MethodsWe constructed descriptive tables following a theoretical model of direct costs based on amounts published in directives for the Spanish national health system and in international guidelines for managing cutaneous melanoma according to stage at diagnosis and clinical course. The tables allowed us to calculate the cost of treating individual patients as well as the expected cost for all patients with tumors in the same stage.
ResultsIndividual patients would generate costs ranging from €1689 (for a stage I tumor) to €88, 268 (stage IV). The largest differences were between stages IA and IB–IIA and between stages III and IV. Costs differed greatly between patients with early-stage tumors and favorable outcomes and those with recurring tumors, which cost 50-fold more in the first year and 20-fold more after 10 years of follow-up.
ConclusionsThe high cost of diagnosing advanced-stage cutaneous melanoma calls attention to the need to promote primary prevention and early detection. Our findings provide the knowledge base for cost-effectiveness studies in this disease.
El melanoma cutáneo (MC) se ha convertido en un problema de salud significativo en las últimas décadas, con una estimación de 73.870 nuevos casos para 2015 en EE. UU., lo que supone el 21,6 por 100.000 habitantes, y el 4,5% de los nuevos diagnósticos de cáncer1. Si extrapolamos este dato de incidencia a la población española, dado que no existe un registro completo de datos2, los nuevos diagnósticos de MC serían 10.036.
Según el Informe Anual del Sistema Nacional de Salud de 2012, el gasto sanitario total en España ascendió a 98.860 millones de euros en el año 2011 (el 9,3% del PIB). Con relación a la población, el gasto sanitario total aumentó de 1.978 € por habitante en el año 2007 a 2.095 € por habitante en 2011, es decir, un incremento anual medio del 1,4%.
Casi el 10% del gasto sanitario público va dirigido al diagnóstico y la terapia de tumores. El 90% del gasto en tumores y el 46% de este gasto se destinan a los últimos 6 y 2 meses de vida respectivamente3.
En 2009, un artículo de costes americano4 describía que el melanoma es uno de los cánceres más costosos, cuando se consideran el diagnóstico, el tratamiento y el seguimiento. En España, un artículo descriptivo de costes3 concluye que el mayor gasto sanitario se realiza en el estadio metastásico y que la prevención y concienciación supondrían un gran ahorro en el consumo sanitario.
El MC resulta de una proliferación anormal de melanocitos atípicos en la epidermis que puede extenderse a la dermis y al tejido celular subcutáneo, capaz de evadirse del sistema inmune5, invadir tejidos subyacentes y metastatizar a otros órganos por vía linfática o sanguínea6. Esta evolución se corresponde con los diferentes estadios de la enfermedad según la American Joint Committee on Cancer (AJCC). Según esta clasificación, hablamos de MC en estadio I cuando tiene un espesor ≤ 1mm; estadio II entre 1,01mm y 4mm, ambos sin afectación ganglionar; estadio III cuando ya existen ganglios afectos y estadio IV cuando la afectación es a distancia7.
El objetivo de este trabajo es la evaluación de los costes de los pacientes con MC en los diferentes estadios de la enfermedad, teniendo en cuenta los gastos generados desde su primera visita al dermatólogo hasta la finalización de su proceso terapéutico y de seguimiento. Se determinan aquellos puntos del proceso diagnóstico-terapéutico que podrían modificar los costes finales de cada paciente.
Material y métodosSe utiliza el análisis de identificación de costes mediante el modelo económico activity based costing (ABC) para elaborar tablas descriptivas de costes que incluyan las diferentes actividades de diagnóstico, tratamiento y seguimiento de los pacientes diagnosticados de MC en cada estadio según las guías de práctica clínica.
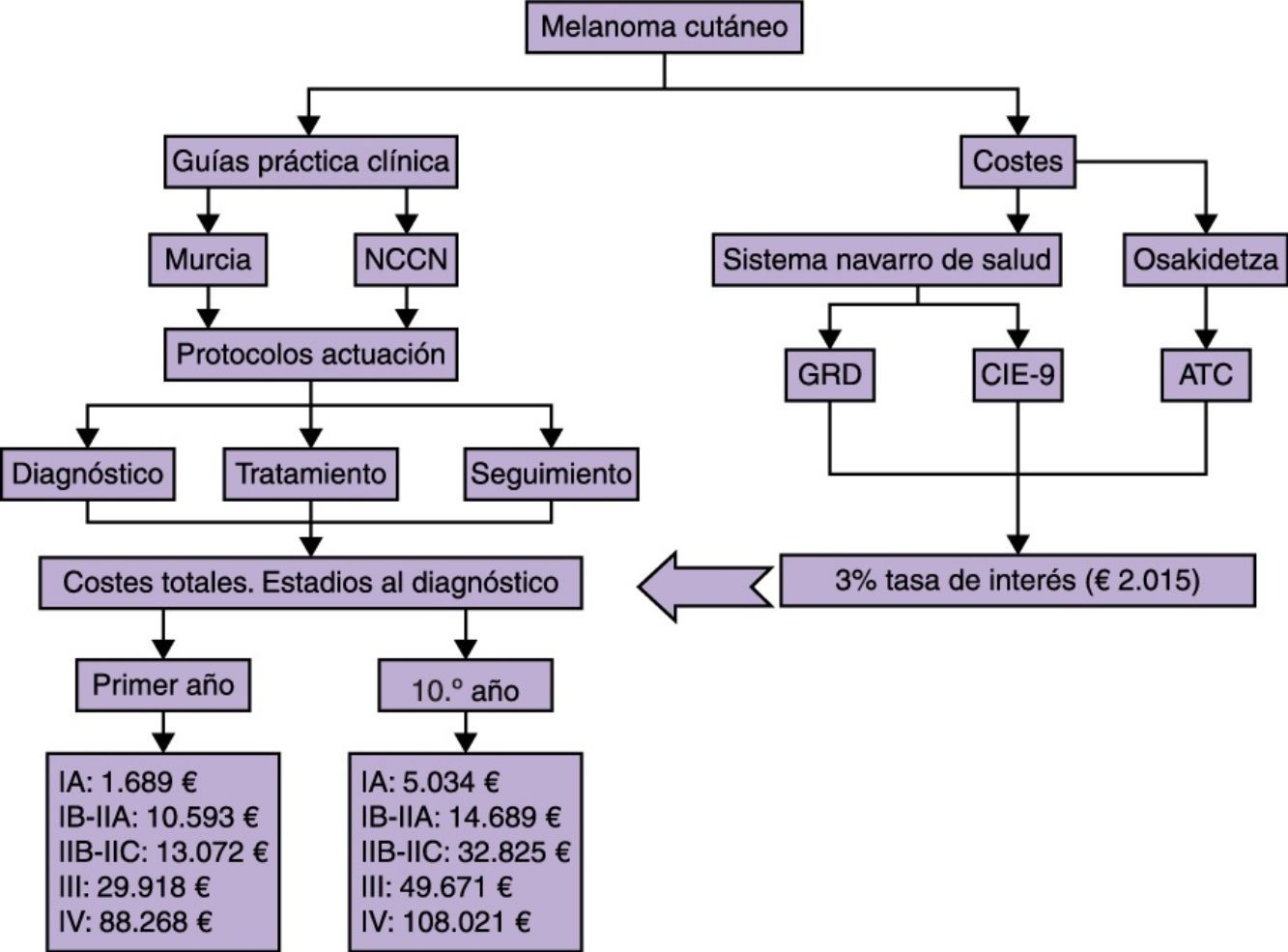
Los costes se obtienen de publicaciones nacionales oficiales8–10, ajustándolos a euros del año 2015 con una tasa de interés del 3% anual. Del Boletín Oficial de Navarra8, se extraen las tarifas de los procesos hospitalarios de acuerdo con la clasificación de los grupos relacionados de diagnóstico (GRD) y de los procesos realizados en quirófano de acuerdo con la codificación internacional de procedimientos (CIE-9-MC). Únicamente se citan, en adelante, aquellos gastos económicos que no provengan de esta fuente, que se corresponden con, los códigos ATC de codificación europea de sustancias farmacéuticas3,9,10. Los gastos relacionados con recursos humanos (salarios de los diferentes profesionales) y mantenimiento de instalaciones se incluyeron en cada concepto. Quedan excluidos los gastos externos hospitalarios.
Se analizan los costes de los distintos procesos asistenciales, teniendo en cuenta las recomendaciones de una guía de práctica clínica del ámbito nacional11 y, en los casos donde no se concretaran los datos, de la National Comprehensive Cancer Network (NCCN)12. Se contemplan los costes de las consultas, estudios diagnósticos y complementarios, tratamientos quirúrgicos y sistémicos, en cada estadio de la enfermedad, además de las revisiones hasta los 10 años, cuya frecuencia y estudios requeridos varían dependiendo del estadio de la enfermedad.
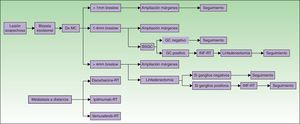
Los estados de salud evaluados se corresponden con los diferentes procesos diagnósticos o terapéuticos (fig. 1):
- 1.
Fase 1: escisión de la lesión primaria. Aplicado a todos los pacientes y terapia única para los pacientes en estadio I sin factores de riesgo (IA). Para los pacientes con menor riesgo de recidiva se incluye el procedimiento de escisión según un protocolo de cirugía menor. No se tienen en cuenta los MC in situ.
- 2.
Fase 2: ampliación de márgenes de resección de la lesión primaria y biopsia selectiva de ganglio centinela (BSGC); estadio II (sin afectación ganglionar clínica).
- 3.
Fase 3: metástasis ganglionares. Si tras la BSGC el ganglio centinela (GC) es positivo o si existe recidiva ganglionar se procede a la linfadenectomía del territorio ganglionar afecto (estadio III). Se completa la terapia a nivel sistémico o local.
- 4.
Fase 4: metástasis a distancia (estadio IV), tanto al diagnóstico como en el momento de la recidiva, el tratamiento es sistémico.
Protocolo de actuación.
BSGC: biopsia selectiva de ganglio centinela; Dx: diagnóstico; GC: ganglio centinela; INF: interferón; MC: melanoma cutáneo; RT: radioterapia.
En MC con espesores de Breslow <1mm y>4mm no existe consenso para la realización sistemática de la BSGC, por lo que no se incluye. En el caso de espesor de Breslow>4mm la linfadenectomía no es rutinaria si no existe confirmación por palpación o ecografía-PAAF.
Los costes de la intervención quirúrgica de ampliación de márgenes y BSGC, tanto con linfadenectomía como sin ella, se ponderan teniendo en cuenta el porcentaje de complicaciones en el territorio ganglionar en cada una de ellas13: el 37,4 y el 10,1%, respectivamente. En ambos casos, incrementa el coste un 30% por realizarse más de un procedimiento en el mismo acto quirúrgico8. Además, se ponderan las intervenciones de BSGC teniendo en cuenta un 17% de drenajes múltiples (Sunbelt Melanoma Trial)14, y se añade igualmente el suplemento del 30%.
En el estudio de extensión estándar se incluye la analítica y la tomografía computarizada (TC) si existe afectación ganglionar. Cuando el GC es negativo no se recomienda el estudio de extensión12. En los estadios avanzados se podría incorporar PET-TC o RM si el paciente presentara síntomas, pero su uso no está estandarizado, por lo que no se han incluido sus costes, a excepción de la RM cerebral en el estadio IV.
En cuanto a las terapias complementarias, cuando existe afectación ganglionar se ha incluido la radioterapia (RT) y el interferón alfa (INF), y se han elaborado los costes finales con esta última terapia11–12. En el estadio IV se ha incluido como tratamiento la inmunoterapia con anti-CTLA-4 (una dosis/3 semanas; máximo de 4), que se tendrá en cuenta para los cálculos de costes totales12. Igualmente se incluyen los costes de otros fármacos10 como la dacarbazina (2 ciclos de 5 días/21 días) y los inhibidores de BRAF (vemurafenib; 8 comprimidos/día/3 meses)10. En estos pacientes, el tratamiento también puede incluir la RT y la cirugía/radiocirugía dependiendo del tipo y localización de las metástasis; se incluyen en todos los pacientes los costes de la RT.
El seguimiento varía dependiendo del estadio11. En el IA, durante el primer año, el dermatólogo realiza 2consultas de seguimiento, determinación de LDH, ecografía de 2territorios (ganglionar y abdominopélvico) y una radiografía de tórax (tabla 1). En los estadios IB-IIA, se realiza el mismo seguimiento con más frecuencia durante el primer año y años sucesivos. Sin embargo, a partir del estadio IIB se añaden otros estudios complementarios, que varían dependiendo del año de seguimiento, de los síntomas del paciente o de su riesgo. En los casos en los que la recomendación es de TC o PET-TC se contempla el coste de la TC. Para los cálculos se incluyen los costes que proporcionan un mayor control de la enfermedad.
Seguimiento de los pacientes diagnosticados de MC dependiendo del estadio
| Revisiones y estudios complementarios dependiendo del estadioa | |||
|---|---|---|---|
| Estadio/pruebas | 1.er-3.er año | 4.°-5.° año | 6.°-10.° año |
| Estadio I A | |||
| Anamnesis y EF | 6 meses | 6 meses | Anual |
| LDH+ecografíab+Rx | Anual | Anual | No |
| Estadio IB-IIA | |||
| Anamnesis y EF | 3-6 meses | 6-12 meses | Anual |
| LDH+Rx | 6 meses | Anual | Anual |
| Ecografía | 6 meses | Anual | No |
| Estadio IIB-IV | |||
| Anamnesis y EFc | 3-6 meses | 6 meses | 6 meses |
| LDH+ecografía+Rx | 3-6 meses | Anual | Anual |
| TCd | 6 meses | Anual | Anual |
| RMd | Anual | Anual | Anual |
EF: exploración física; LDH: lactato deshidrogenasa; RM: resonancia magnética; Rx: radiografía; TC: tomografía computarizada.
TC y RM recomendación 2A de NCCN v. 2.201512. TC o PET-TC. Entre 4 meses y un año, según el riesgo de cada paciente.
Por último, se calculan los costes totales para cada estadio al diagnóstico sumando los costes de las diferentes actividades diagnóstico-terapéuticas y de las revisiones durante 10 años.
ResultadosLos costes totales del proceso de diagnóstico y escisión de la lesión primaria son de 2.591 € con cirugía mayor ambulatoria y de 1.177 € con cirugía menor (tabla 2). Cuando el MC es mayor de 1mm, o es menor pero presenta factores de riesgo, se incluye la cirugía de ampliación de los márgenes del melanoma primario y la BSGC (tabla 3). Si el GC es negativo, el coste total para un paciente es de 6.977 €. Si los pacientes presentan GC positivo, se añaden otros costes que incluyen un tratamiento de inducción con INF (5 días/4 semanas), con un coste total de 23.823 € (tabla 4). Si se tuviera en cuenta la RT como terapia adyuvante, los costes serían 14.454 €.
Costes de los procesos diagnóstico-terapéuticos en el MC en su primera fase: escisión de la lesión primaria
| Fase 1: escisión del melanoma | Costes (€) | Código CIE-9 |
|---|---|---|
| Primera consulta | 255,04 | 1.4.4 |
| Pruebas complementarias (Hg, BQ y coag) | 226,93 | 7.1.13, 7.1.15 |
| Biopsia escisional cutánea (cirugía mayor ambulatoria) | 1.773,52 | 86.11 |
| Análisis histológico | 179,12 | 3.2.3 |
| Consulta de resultado (sucesiva) | 156,50 | 1.4.2 |
| Total | 2.591,11 | |
| Primera consulta | 255,04 | 1.4.4 |
| Cirugía menor | 423,14 | 1.4.1 |
| Anestesia local | 162,75 | 3.3.6 |
| Análisis histológico | 179,12 | 3.2.3 |
| Consulta de resultado (sucesiva) | 156,50 | 1.4.2 |
| Total | 1.176,55 |
BQ: bioquímica; coag: coagulación; Hg: hemograma.
Costes de los procesos diagnóstico-terapéuticos en el MC en su segunda fase: BSGC con ganglio centinela negativo
| Fase 2: BSGC; GC negativo | Costes (€) | Código CIE-9 |
|---|---|---|
| Interconsulta anestesia | 188,70 | 1.4.7 |
| Estudio preanestésico (Rx, ECG, analítica) | 326,66 | 7.1.13, 7.1.15, 3.28.1, 3.22.15 |
| Estudio de Medicina Nuclear | 293,92 | 3.14.8 |
| Intervención para ampliación de bordes+BSGCa | 5.712,76 | 40.11 |
| Análisis histológico | 298,54 | 3.2.5 |
| Consulta de resultado (sucesiva) | 156,50 | 1.4.2 |
| Total | 6.977,08 |
BSGC: biopsia selectiva de ganglio centinela; ECG: electrocardiograma; IQ: intervención quirúrgica; Rx: radiografía simple.
Precio ponderado (tasa complicaciones×precio IQ complicaciones+(1-tasa complicaciones)×precio IQ sin complicaciones) de la intervención con y sin complicaciones teniendo en cuenta 10,1% de complicaciones15. Se añade un 30% más al coste por realizarse 2 procedimientos en un acto quirúrgico8. Se tienen en cuenta el 17% de los drenajes múltiples14, añadiendo a estos otro 30% al coste8.
Costes de los procesos diagnóstico-terapéuticos en el MC en su tercera fase: metástasis ganglionares
| Fase 3: BSGC; GC positivo | Costes (€) | Código CIE-9/GRD/ATC | Fase 3: recidiva ganglionar | Costes (€) | Código CIE-9/GRD/ATC |
|---|---|---|---|---|---|
| Interconsulta de anestesia | 188,70 | 1.4.7 | Eco-PAAF | 495,47 | 3.22.13 |
| Estudio preanestésico (Rx, ECG, analítica) | 326,66 | 7.1.13, 7.1.15, 3.28.1, 3.22.15 | Análisis histológico | 179,12 | 3.2.3 |
| Estudio de Medicina Nuclear | 293,92 | 3.14.8 | Interconsulta de anestesia | 188,70 | 1.4.7 |
| Intervención para ampliación de bordes+BSGC y LAa | 8.244,17 | 40.54 | Estudio preanestésico (Rx, ECG, analítica) | 326,66 | 7.1.13, 7.1.15, 3.28.1c, 3.22.15 |
| Análisis histológico | 298,54 | 3.2.5 | Intervención (LA)c | 4.902,57 | 40.54 |
| Estudio de extensiónb (Hg, BQ, TC) | 661,11 | 3.26.1,3.26.2, 7.1.15, 7.1.13 | Análisis histológico | 298,54 | 3.2.5 |
| Consulta de resultado (sucesiva) | 156,50 | 1.4.2 | Estudio de extensión (TC, Hg, BQ) | 661,11 | 3.26.1,3.26.2, 7.1.15, 7.1.13 |
| Consulta de Oncología | 255,04 | 1.4.4 | Consulta de resultado (sucesiva) | 156,50 | 1.4.2 |
| Consulta de revisión de Oncología (sucesiva) | 156,50 | 1.4.2 | Consulta de Oncología | 255,04 | 1.4.4 |
| Consulta de revisión de Oncología (sucesiva) | 156,50 | 1.4.2 | |||
| Total sin tratamiento adyuvante | 10.581,14 | 7.620,21 | |||
| Tratamiento con INF4 (5 días×4 semanas)d | 4.809,67 | ATC L03AB05 | Tratamiento con INF4 (5 días×4 semanas)d | 4.809,67 | ATC L03AB05 |
| Hospital de día de Oncología (5 días×4 semanas) | 8.432,33 | 1.3.5 | Hospital de día de Oncología (5 días×4 semanas) | 8.432,33 | 1.3.5 |
| Total con tratamiento con INF | 23.823,14 | 20.862,21 | |||
| Radioterapiad | 3.872,52 | GRD 409M | Radioterapiad | 3.872,52 | GRD 409M |
| Total con tratamiento con RT | 14.453,66 | 11.492,73 |
ATC: Anatomical, Therapeutic, Chemical classification system; BQ: bioquímica; ECG: electrocardiograma; Eco-PAAF: ecografía con punción aspiración con aguja fina; GC: ganglio centinela; GRD: grupo relacionado diagnóstico; Hg: hemograma; INF: interferón alfa; IQ: intervención quirúrgica; LA: linfadenectomía; RT: radioterapia; Rx: radiografía simple; TC: tomografía computarizada.
Precio ponderado (tasa complicaciones×precio IQ complicaciones+(1-tasa complicaciones)×precio IQ sin complicaciones) de la intervención con y sin complicaciones teniendo en cuenta el 37,4% de complicaciones15. Se añade un 60% más al coste por realizarse 3 procedimientos en un acto quirúrgico8. Se tienen en cuenta el 17% de los drenajes múltiples14, añadiendo a estos otro 30% al coste8.
El estudio de extensión incluye TC, PET o RM dependiendo de si hay síntomas. En el no estandarizado se incluye TC. En la BSGC negativa no se recomienda estudio de extensión12.
Precio ponderado (tasa complicaciones×precio IQ complicaciones+(1-tasa complicaciones)×precio IQ sin complicaciones) de la intervención con y sin complicaciones teniendo en cuenta el 37,4% de complicaciones15.
En el caso de recidiva ganglionar, los costes son similares a los anteriores, 20.862 € si la adyuvancia es con INF, y de 11.493 € con RT (tabla 4). Un paciente en este estado de salud tiene un gasto máximo de 30.430 € sin contar el seguimiento, asumiendo que el GC fuera negativo en un principio.
Si un paciente presenta metástasis a distancia al diagnóstico, sus costes son los de la escisión de la lesión primaria sumados a los del estadio IV, lo que supone unos costes de 84.764, 36.357 y 10.517 €, dependiendo de la farmacoterapia utilizada (tabla 5). Si se tratara de una recidiva a distancia, habría que añadir los costes de la intervención de la BSGC, bien con GC negativo o positivo, lo que puede ascender a un total de 91.741 y 108.587 €, respectivamente. Se considera 0 el coste de la muerte.
Costes de los procesos diagnóstico-terapéuticos en el MC en su cuarta fase: metástasis a distancia
| Fase 4: metástasis a distancia | Costes (€) | Código CIE-9/GRD/ATC |
|---|---|---|
| Consulta de Oncología | 255,04 | 1.4.4 |
| Determinación de LDH | 23,88 | 7.1.15 |
| TC con contrastea | 458,09 | 3.26.1 y 3.26.2 |
| RM con contraste | 537,38 | 3.24.2 |
| Biopsia guiada por TC | 698,69 | 3.22.4 |
| Análisis histológico | 179,12 | 3.2.3 |
| RT o cirugíab | 3.872,52 | GRD 409M |
| Consulta de revisión de Oncología (sucesiva) | 156,50 | 1.4.2 |
| Total sin tratamiento farmacológico | 6.181,22 | |
| Tratamiento con ipilimumab (4 ciclos) | 74.305,449 | ATC L01XC11 |
| Hospital de día de Oncología (4 días=4 ciclos) | 1.686,47 | 1.3.5 |
| Total con tratamiento ipilimumab | 82.173,13 | |
| PCR (BRAF/V600E) | 119,43 | 3.2.7 |
| Tratamiento con vemurafenib | 27465,6410 | ATC L01XE15 |
| Total con tratamiento vemurafenib | 33.766,29 | |
| Tratamiento con dacarbazina | 63,710 | ATC L01AX04 |
| Hospital de día de Oncología (5 días; 2 ciclos) | 1680,9 | 1.3.5 |
| Total con tratamiento dacarbazina | 7.925,82 |
LDH: lactato deshidrogenasa; RM: resonancia magnética; RT: radioterapia; TC: tomografía computarizada.
Los costes del seguimiento de cada paciente dependiendo de su estadio, así como los costes anuales totales por estadios11 y a diferentes horizontes temporales se detallan en la tabla 6 (costes máximos al diagnóstico), de esta manera se pueden calcular los costes de cualquier paciente, por ejemplo, incluir los costes del tratamiento con INF en pacientes IIB-IIC con alto riesgo de recidiva.
Costes del diagnóstico/tratamiento/seguimiento del melanoma cutáneo por estadios
| Procedimientos al diagnóstico/estadios | IA | IB-IIA | IIB-IIC | III | IV |
|---|---|---|---|---|---|
| Escisión de lesión primaria | 2.591,11 | 2.591,11 | 2.591,11 | 2.591,11 | 2.591,11 |
| Ampliación de márgenes y BSGC (N0) | − | 6.977,08 | 6.977,08 | − | − |
| BSGC, linfadenectomía y adyuvancia (N1) | − | − | − | 23.823,14 | − |
| Tratamiento sistémico (M1) | − | − | − | − | 82.173,13 |
| Seguimiento un año | 512,48 | 1.024,96 | 3.503,48 | 3.503,48 | 3.503,48 |
| Total costes primer año | 3.103,59 | 10.593,15 | 13.071,67 | 29.917,73 | 88.267,72 |
| Seguimiento 3 años | 1.537,44 | 3.074,88 | 10.510,44 | 10.510,44 | 10.510,44 |
| Total costes a 3 años | 4.128,55 | 12.643,07 | 20.078,63 | 36.924,69 | 95.274,68 |
| Seguimiento a 5 años | 2.562,40 | 4.099,84 | 14.152,34 | 14.152,34 | 14.152,34 |
| Total costes a 5 años | 5.153,51 | 13.668,03 | 23.720,53 | 40.566,59 | 98.916,58 |
| Seguimiento a 10 años | 3.344,90 | 5.121,04 | 23.257,09 | 23.257,09 | 23.257,09 |
| Total costes a 10 años | 5.936,01 | 14.689,23 | 32.825,28 | 49.671,34 | 108.021,33 |
BSGC: biopsia selectiva de ganglio centinela; N0-N1: sin/con afectación ganglionar.
Los costes totales para cada estadio en cada horizonte temporal se resaltan en negrita.
Para calcular los gastos totales de un paciente con MC de espesor mayor a 1mm en los 8 años posteriores al diagnóstico, se suman los costes de la escisión de la lesión primaria (fase 1) y los de la fase 2, si tenemos en cuenta lo más probable: que el GC sea negativo (tasa de positividad del 15,9%)15. Si además el paciente presenta a los 3 años una recidiva ganglionar (las recidivas son más probables en los 2-3 primeros años)16, se añaden los costes de la fase 3, además del seguimiento de los 3 primeros años del estadio IIA y los 5 años del estadio III, lo cual asciende a 47.658 €. En caso de que la recidiva fuera a distancia, los costes serían de 108.969 €.
DiscusiónEl análisis de costes realizado para este estudio incorpora datos recientes y actualizados en el MC en el ámbito sanitario español y tiene en cuenta las nuevas tecnologías y terapias según las guías nacionales e internacionales, por lo que permite actualizar el panorama económico de esta enfermedad teniendo en cuenta su evolución natural.
Partiendo de la premisa de que el primer paso para aplicar las herramientas económicas a los procesos de salud es ser consciente de los costes, nuestro estudio plantea un escenario donde caben todos los pacientes diagnosticados de MC y sus posibles evoluciones, lo cual nos permite calcular el gasto de los recursos sanitarios de un único paciente, de todos aquellos en un mismo estadio y del total de pacientes diagnosticados de MC en un año en nuestro país. Aunque la incidencia no sea de las más altas, según las estimaciones, más de 10.000 pacientes al año serán diagnosticados de MC en España, con el subsiguiente consumo de recursos.
Uno de los datos más reseñables de nuestro estudio es el importante incremento de los costes según aumenta el estadio de diagnóstico de la enfermedad. Así, las diferencias de costes más extremas entre pacientes, comparando entre los pacientes de mejor pronóstico al diagnóstico y los de peor, pueden llegar a ser hasta de 52 veces. Las mayores diferencias entre estadios se encuentran entre el IA y IB-IIA y entre el III y IV, en los que los costes se multiplican por más de 6 y 3, respectivamente. También es importante el incremento de más del doble cuando existe afectación ganglionar, hecho que concuerda con lo anteriormente publicado3. El coste del seguimiento dependiendo del estadio también presenta diferencias: llega a ser hasta 7 veces más costoso el seguimiento el primer año de pacientes diagnosticados en estadio IA que en los del IIB-IV. Un dato que también cabe destacar es la pequeña diferencia de costes entre presentar el GC positivo al diagnóstico o en la recidiva; de hecho, resulta más costoso tratar el diagnóstico.
Con respecto al otro artículo de costes basado en el sistema sanitario español3 se observan diferencias entre los costes calculados: se ven duplicados en nuestro estudio en los estadios I y III, debido, sobre todo, a los costes del procedimiento quirúrgico y, probablemente, a una diferencia de precios entre comunidades autónomas. No obstante, las diferencias más sustanciales están en los estadios II y IV, fundamentalmente en este último porque las terapias han variado.
Lo que se observa en ambos casos es ese evidente mayor coste según se incrementa el estadio; resulta especialmente caro el estadio IV. En este sentido, otro artículo se centra en el impacto económico de la detección precoz del MC frente a la tardía, debido al elevado coste directo del diagnóstico en fases avanzadas de la enfermedad así como al coste del tiempo de los pacientes, dado que este también aumenta con el estadio, al someterse a más pruebas de control, y a varios tratamientos, algunos de ellos hospitalarios4,17.
Los mayores costes de los estadios avanzados, según hemos observado, vienen asociados a las diferentes terapias sistémicas. A día de hoy no existe una terapia estándar y efectiva para el melanoma metastásico, hecho que hay que tener en cuenta para evitar toxicidad y ahorrar gran cantidad de dinero18. Esta ausencia de terapias coste-efectivas en el melanoma avanzado lleva a pensar en la necesidad de prevenir o diagnosticar en estadios precoces. En Australia, donde la incidencia de melanoma es una de las más elevadas del mundo, hay en marcha campañas de prevención y concienciación: se produce una mayor detección de melanomas no invasivos, lo cual supone un ahorro importante en gastos sanitarios19.
Como ya se ha señalado, no se incluyen la totalidad de los costes de tratamientos por la amplia gama de terapias disponibles en la actualidad en monoterapia y en terapias combinadas, así como la gran variabilidad entre pacientes. No incluimos, tampoco, los efectos secundarios de los tratamientos, los cuidados paliativos ni las recidivas locales y en tránsito, lo cual consideramos limitaciones del trabajo. Además, se considera nulo el coste de la muerte, lo cual es otra limitación puesto que algunos pacientes mueren en el hospital o no completan su último año de vida habiendo consumido recursos sanitarios.
ConclusionesEste estudio sirve de base para acometer análisis de coste-efectividad con el fin de evaluar las técnicas y terapias que se utilizan en el manejo del MC y valorar si pueden ser sustituidas por otras que permitan disminuir los costes sin detrimento para la salud de los pacientes. Asimismo, sería interesante que futuros trabajos evaluaran las estrategias de prevención primaria y los programas de detección precoz en MC con el objetivo de reducir los recursos utilizados (diagnosticando precozmente, los costes llegan a ser más de 50 veces inferiores en el primer año), y fundamentalmente, de aumentar la efectividad en términos de años de vida ganados y años de vida ganados ajustados a calidad.
Responsabilidades éticasProtección de personas y animalesLos autores declaran que para esta investigación no se han realizado experimentos en seres humanos ni en animales.
Confidencialidad de los datosLos autores declaran que en este artículo no aparecen datos de pacientes.
Derecho a la privacidad y consentimiento informadoLos autores declaran que en este artículo no aparecen datos de pacientes.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.