A pesar de que la fotodistribución del eritema multiforme se conoce desde hace muchos años, pocos casos de eritema multiforme fotodistribuido (EMF) han sido descritos hasta la fecha. El EMF es una dermatosis infrecuente, y probablemente infradiagnosticada, que puede afectar a sujetos de ambos sexos y de todas las edades. Se ha relacionado con fármacos, reactivaciones del virus herpes simple y erupción polimorfa lumínica. Su diagnóstico se basa en la anamnesis, la exploración física, la histopatología y el estudio fotobiológico. Su curso es benigno y autolimitado, pero pueden aparecer brotes durante varios años si no se suprime el agente causal. Se trata de forma sintomática, evitando los desencadenantes y adoptando medidas de fotoprotección.
Although the existence of photodistributed erythema multiforme has been recognized for years, few cases have been described to date. It is an uncommon, and probably underdiagnosed, skin disorder that can affect individuals of both sexes and all ages. It has been associated with drugs, reactivation of herpes simplex virus infection, and polymorphous light eruption. A diagnosis is made on the basis of history, physical examination, histology, and phototesting. The condition runs a benign, self-limiting course but patients may experience outbreaks for several years if the causative agent is not eliminated. It is treated symptomatically and patients are advised to avoid triggers and excessive sun exposure.
El eritema multiforme (EM) es un síndrome mucocutáneo agudo, autolimitado y habitualmente leve. Se considera una reacción de hipersensibilidad ante distintos estímulos antigénicos, siendo el más frecuente el virus herpes simple (VHS)1–5. Se presenta clínicamente como una erupción polimorfa, con lesiones eritematosas maculosas y papulosas que aparecen en brotes y suelen adoptar una disposición simétrica y preferentemente acral. Las lesiones más características son las pápulas eritemato-edematosas, redondeadas, con variaciones concéntricas de color, que se conocen como lesiones en diana o en iris. De forma simultánea coexisten en un mismo paciente lesiones en distintas fases evolutivas, de ahí el término «multiforme»6.
El EM se clasifica dentro de las enfermedades fotoagravadas o fotoacentuadas6,7. Estas entidades difieren de las demás fotodermatosis en que pueden ocurrir también en ausencia de exposición a la radiación ultravioleta (RUV) o a la luz visible, y solo una parte de los individuos que las padecen experimentarán exacerbaciones inducidas por la luz solar8,9. En algunos casos, la localización de las lesiones se limita a las zonas fotoexpuestas, con una delimitación neta con las zonas cubiertas. Por ello, se justifica emplear el término EM fotodistribuido o fotosensible (EMF)10,11. En la literatura revisada hemos encontrado 18 casos de EMF, que se han relacionado con reactivaciones del VHS12–14, con determinados fármacos11,15–22 o con brotes de erupción polimorfa lumínica (EPL)23,24. A continuación revisaremos los aspectos epidemiológicos, clínicos, etiológicos, diagnósticos y terapéuticos del EMF.
EpidemiologíaLa prevalencia del EM y del EMF es desconocida. El EM es un proceso bastante común. A pesar de que la fotodistribución y fotosensibilidad del EM se conocen desde hace muchos años10,14, pocos casos de EMF han sido descritos, lo cual podría deberse a la baja frecuencia de este trastorno o a que muchos casos no sean diagnosticados.
El EMF afecta a pacientes de ambos sexos y de todas las edades. En los casos descritos en la literatura la edad media en el momento del diagnóstico fue de 41,7 años con un rango entre 9 y 75 años. Los casos asociados a VHS afectaron a sujetos más jóvenes, de entre 9 y 25 años (media 15 años), mientras que los asociados a fármacos se vieron en personas de mayor edad, de entre 36 y 75 años (media 53,9 años). El EMF secundario a EPL y los casos idiopáticos ocurrieron en individuos de edades intermedias. En conjunto, existe un ligero predominio masculino (relación sexo masculino-femenino de 10:8). El EMF es recurrente en aproximadamente el 39% de los casos, especialmente cuando se asocia a infección por VHS o en los casos idiopáticos.
EtiologíaEl EMF se ha relacionado con fármacos, infección por el VHS y otros cuadros como la EPL (tablas 1 y 2). De los casos descritos hasta la fecha el 55,5% fueron desencadenados por fármacos, el 22,2% fueron secundarios a reactivaciones de VHS y el 5,5% estuvieron precipitados por brotes de EPL. Los demás casos se consideraron idiopáticos, al no ser posible identificar ningún agente etiológico.
Casos de eritema multiforme fotodistribuido inducido por fármacos
| Trabajo | Sexo | Edad (años) | Fármaco | Tiempo con fármaco | Localización | Síntomas sistémicos/mucosas | Curso | Estudio fotobiológico | Fotoparche |
| Leroy et al.11, 1985 | H | 56 | Fenilbutazona | 15 días | Áreas fotoexpuestas | Sí/no | Episodio único | Diagnóstico clínico y por exclusión (no se realizó estudio fotobiológico con el fármaco responsable. Estudio fotobiológico con los otros fármacos que tomaba el paciente sin alteraciones) | - |
| Leroy et al.15, 1987 | M | 62 | Triclocarban (tópico) | NP | Zona de aplicación y áreas fotoexpuestas | No/mucosa oral | Episodio único | Fototest con fármaco normal pero reproducción de lesiones en zona irradiada con UVB | +UVB |
| Shiohara et al.16, 1990 | H | 36 | Afloqualone | 1 mes | Áreas fotoexpuestas | No/no | Episodio único | Fototest con fármaco no realizado. Fotoprovocación tras dosis única de fármaco mostró disminución de la DEM-UVB y reproducción de las lesiones tras exposición al sol | - |
| Kurumaji17, 1998 | H | 52 | Bufexamaco (tópico) | 15 días | Zona de aplicación y áreas fotoexpuestas | No/no | Episodio único | Fototest con fármaco normal pero reproducción de lesiones en zona irradiada con UVB | +UVA/UVB |
| Cohen et al.18, 2005 | M | 40 | Paclitaxel (iv) | 1 mes | Áreas fotoexpuestas. Onicolisis | No/no | Episodio único | Diagnóstico clínico (no se realizó estudio fotobiológico) | NR |
| Cohen19, 2009 | M | 56 | Paclitaxel (iv) | 2 meses | Áreas fotoexpuestas. Onicolisis | No/no | Episodio único | Diagnóstico clínico (no se realizó estudio fotobiológico) | NR |
| Rodríguez-Pazos et al.20, 2010 | M | 75 | Simvastatina | 15 años | Áreas fotoexpuestas | No/no | Brotes recurrentes 12 años | Fototest con el fármaco mostró una dismuinución de la DEM-UVB y una respuesta anormal a UVA. Tras suspender el fármaco la DEM-UVB y la respuesta a UVA se normalizaron tras 2 y 9 meses respectivamente | - |
| Rodríguez-Pazos et al.20, 2010 | H | 54 | Pravastatina | 4 años | Áreas fotoexpuestas | No/no | Episodio único | Fototest con el fármaco mostró una disminución de la DEM-UVB que se normalizó a los 3 meses de suspenderlo | - |
| Rodríguez-Pazos et al.21, 2011 | M | 43 | Paroxetina | 1 año | Áreas fotoexpuestas | No/no | Episodio único | Fototest con el fármaco mostró una disminución de la DEM-UVB que se normalizó a las 6 semanas de suspenderlo | +UVB |
| Gutiérrez-González et al.22, 2011 | M | 65 | Naproxeno | 15 días | Áreas fotoexpuestas | No/no | Episodio único | Fototest con fármaco no realizado. Fotoprovocación tras dos dosis de fármaco negativa | +UVA |
DEM-UVB: dosis eritematosa mínima de ultravioleta B; H: hombre; iv: intravenoso; M: mujer; NP: no precisado; NR: no realizado; UVA: ultravioleta A; -: negativo;+: positivo.
Casos de eritema multiforme fotodistribuido no relacionados con fármacos descritos en la literatura
| Trabajo | Etiología | Sexo | Edad (años) | Localización | Síntomas sistémicos/mucosas | Curso |
| Huff y Weston14, 1980 | VHS | H | 25 | Áreas fotoexpuestas (sobre quemadura previa) | No/no | Episodio único |
| Wolf et al.12, 1994 | VHS | H | 12 | Áreas fotoexpuestas | No/no | Brotes recurrentes 7 años |
| Wolf et al.12, 1994 | VHS | H | 9 | Áreas fotoexpuestas | No/no | Brotes recurrentes 2 años |
| Pérez-Carmona et al.13, 2009 | VHS | H | 14 | Áreas fotoexpuestas | No/no | Brotes recurrentes 5 años |
| Borges da Costa et al.24, 2008 | Secundario a EPL | M | 35 | Dos brotes consecutivos, uno en zonas fotoexpuestas, el otro en zonas cubiertas por el bañador | No/no | Episodio único |
| Fitzpatrick et al.10, 1983 | Idiopático | H | 31 | Áreas fotoexpuestas. Lesiones ocasionales en zonas cubiertas (palmas y escroto) | No/no | Brotes recurrentes 5 años |
| Calzavara Pintón et al.25, 2003 | Idiopático | H | 39 | Áreas fotoexpuestas. Lesiones aisladas en palmas y zonas cubiertas | No/sí | Brotes recurrentes 10 años |
| Tamagawa-Mineoka et al.26, 2008 | Idiopático | M | 48 | Áreas fotoexpuestas | No/no | Brotes recurrentes 1 año |
EPL: erupción polimorfa lumínica; H: hombre; M: mujer; VHS: virus herpes simple.
Los fármacos son la causa más común de EMF. De los 18 casos publicados 10 fueron inducidos por medicamentos de uso tópico o sistémico (tabla 1). Los fármacos responsables fueron la fenilbutazona11, el triclocarban15, la afloqualona16, el bufexamaco17, el paclitaxel18,19, la simvastatina20, la pravastatina20, la paroxetina21 y el naproxeno22.
El EMF inducido por fármacos cursa habitualmente con un único brote de lesiones. Sin embargo, si no se realiza un diagnóstico correcto y persiste su administración la enfermedad puede adoptar un curso crónico, produciéndose episodios recurrentes de lesiones en relación con la exposición solar que pueden prolongarse durante años20. El tiempo que transcurre desde el comienzo del tratamiento hasta la aparición de las lesiones es variable. En la literatura revisada variaba entre 15 días11,17 y 4 años20. El paciente no suele referir historia personal ni familiar de fotodermatosis ni de infecciones recurrentes por VHS. Aunque pueden existir antecedentes de herpes labial, no habrá relación entre los episodios de VHS y los brotes de EMF21.
Las características clínicas son idénticas a las del EMF secundario a otras etiologías. Las lesiones se localizan en zonas fotoexpuestas, y pueden presentar síntomas sistémicos11 y afectación de mucosas15. Los casos secundarios al uso tópico de fármacos asocian lesiones en la zona de aplicación de los mismos. El paciente descrito por Leroy et al.15 desarrolló una dermatitis de contacto de tipo EM a nivel genital, en la zona donde había aplicado un jabón que contenía triclocarban, y 48 horas más tarde las lesiones se extendieron a las zonas que habían estado expuestas al sol. El caso descrito por Kurumaji et al.17 fue similar. El paciente presentó una dermatitis de contacto de tipo eczematoso a nivel inguinal tras aplicar bufexamaco tópico en esa localización. Posteriormente aparecieron lesiones de tipo EM alrededor del área afectada y en las zonas del cuerpo que había expuesto al sol.
Virus herpes simpleLas infecciones recurrentes por VHS son la segunda causa de EMF. Cuatro de los 18 casos de EMF descritos en la literatura fueron desencadenados por el VHS12–14. La asociación predominante es con herpes labial más que con herpes genital o de otras localizaciones. Suele afectar a varones jóvenes que no refieren ingesta de fármacos ni historia personal o familiar de fotodermatosis. Normalmente cursa en forma de brotes recurrentes que ocurren una o varias veces al año, habitualmente en los meses más soleados y coincidiendo con la exposición solar12,13. Las lesiones de herpes preceden la erupción cutánea en aproximadamente 7-10 días. El cuadro afecta a las zonas expuestas y no suele haber síntomas sistémicos ni afectación de mucosas. En uno de los pacientes las lesiones se restringían a las zonas afectadas por una quemadura solar previa14.
Erupción polimorfa lumínicaSe han descrito tres casos de EM y EMF secundarios a EPL23,24. Se trata de un hombre y dos mujeres de entre 28 y 38 años que sufrían brotes de EPL desde hacía años y que más recientemente desarrollaban una segunda erupción, clínicamente compatible con el EM, que ocurría una o 2 semanas tras el comienzo de la EPL. En 2 de los casos las lesiones eran recurrentes y afectaban áreas expuestas y no expuestas23. La otra paciente presentó un único episodio de EPL que se siguió de 2 brotes distintos de EM, el primero localizado en zonas fotoexpuestas y el segundo, una semana más tarde y sin una nueva exposición solar, afectando al área que había estado cubierta por el bañador24.
IdiopáticoAlgunos casos de EMF ocurren en ausencia de reactivación herpética, fármacos u otro desencadenante. Los casos idiopáticos suelen cursar de forma recurrente a lo largo de varios años. Las lesiones suelen tener una localización predominante en zonas fotoexpuestas, aunque pueden existir lesiones aisladas en zonas cubiertas y afectación de las palmas de las manos y de las mucosas25.
En la literatura revisada hemos encontrado 3 casos de EMF recurrente aparentemente idiopático10,25,26. En uno de ellos los estudios serológicos, que mostraron títulos elevados de IgG e IgM para VHS, podrían sugerir la existencia de recidivas subclínicas de VHS que actuaran como fuente de antígenos10. En otro el paciente sufría brotes de lesiones desde que había comenzado a trabajar como perfumista. Por ello, y a pesar de que el fotoparche fue negativo, no se pudo excluir la implicación de un fotoalérgeno tópico. Akarsu et al.27 describieron un paciente que presentó 2 brotes de lesiones en diana en zonas fotoexpuestas, histológicamente compatibles con EM, y lo clasificaron como una EPL de tipo EM basándose en la presencia de prurito, la distribución de las lesiones exclusivamente en las zonas fotoexpuestas y la ausencia de afectación de mucosas. Sin embargo, presentaba lesiones en la cara y en el dorso de las manos y la EPL no suele afectar a las zonas crónicamente expuestas28. Nosotros pensamos que ese caso podría ser clasificado como EMF posiblemente idiopático.
PatogeniaLa patogénesis del EM no es del todo conocida, aunque parece que se trata de una reacción de hipersensibilidad de la piel ante una variedad de estímulos. En el EMF la RUV podría contribuir al desarrollo de las lesiones al inducir la liberación de mediadores de la inflamación, como las quininas, las prostaglandinas y la histamina, que aumentarían la permeabilidad vascular y facilitarían el paso de los antígenos cutáneos a la circulación favoreciendo la formación de anticuerpos circulantes en las zonas fotoexpuestas23. La fuente del estímulo antigénico no es siempre conocida.
En los casos de EM asociado al VHS se ha detectado la expresión de pequeñas secuencias de ADN viral en los queratinocitos que podrían actuar como antígenos e inducir la liberación de interferon γ29,30.
En el EMF inducido por fármacos, un fotoproducto o el propio fármaco activado por la RUV podrían comportarse como antígenos y desencadenar la respuesta inmunitaria o actuar como agentes fototóxicos, favoreciendo la ruptura de las células y la liberación de antígenos nucleares que pasarían a la circulación ayudados por el aumento de permeabilidad inducido por la radiación solar10,20. También se ha especulado que las alteraciones en el metabolismo de las porfirinas que producen algunos fármacos puedan estar implicadas en el desarrollo de las lesiones18,19. En los casos secundarios a la aplicación tópica de medicamentos se ha especulado que la absorción del fármaco a través de la piel y de las mucosas podría causar un estado de dermatitis de contacto sistémica, y que las lesiones de tipo EM podrían ser una forma de expresión de esta condición. La localización de las lesiones en las zonas expuestas podría deberse a un fenómeno de foto-koebner, al actuar la luz como un estímulo traumático17.
Generalmente, tras el tratamiento del episodio agudo y la suspensión del fármaco responsable, el paciente no presenta nuevos brotes. Tan solo en 2 de los pacientes descritos la exposición a otros antígenos y a luz solar produjo la reaparición de lesiones16,21. Rodríguez-Pazos et al.21 describieron un paciente que desarrolló dos brotes consecutivos de EMF relacionado con dos antígenos diferentes, la paroxetina y la reactivación del VHS. De forma similar, el paciente descrito por Shiohara et al.16 sufrió brotes de EMF en relación con la afloqualona y con la exposición a la planta Rhus verniciflua (R. verniciflua), a la que previamente estaba sensibilizado. Se ha postulado que tras los brotes iniciales de EMF pueden quedar en la piel pequeñas cantidades de sustancias fotoactivas insuficientes para el desarrollo de lesiones. Estímulos antigénicos inespecíficos adicionales, como podría ser la reactivación del VHS o la dermatitis de contacto producida por la R. verniciflua, podrían tener un efecto sumatorio y hacer que la fotosensibilidad cutánea se desarrolle16.
Se ha propuesto que la EPL pudiera ser una respuesta inmune ante antígenos endógenos o fotoinducidos que todavía no se conocen, y que los casos de EM y EMF asociados a EPL pudieran estar desencadenados por el mismo estímulo antigénico. También se ha postulado que la exposición solar desencadenante de la EPL pudiera dar lugar a una reactivación subclínica de VHS y al subsecuente desarrollo de EM23. Sin embargo, en todos los casos descritos el EMF y el EM solo ocurrían siguiendo a los episodios de EPL. Además, aunque uno de los pacientes tenía historia de herpes labial de repetición, no había presentado ningún brote en el último año que explicara las lesiones de EM23.
La reactivación subclínica del VHS también se ha implicado en el origen de algunos casos de EMF idiopático10. Se ha hallado mediante PCR ADN del VHS en el 40% de los EM aparentemente idiopáticos recurrentes31. Algunos de estos casos respondían además a tratamiento antiviral profiláctico, y por ello es probable que fueran desencadenados por infecciones asintomáticas por VHS31.
ClínicaLas lesiones cutáneas que caracterizan al EMF son las mismas que las del EM. Inicialmente son máculas eritematosas que evolucionan a pápulas eritemato-edematosas. Pueden aumentar de tamaño y desarrollar las lesiones en diana o en iris características de la enfermedad1,32. Las lesiones típicas pueden ser poco numerosas o no ser aparentes hasta varios días después del comienzo de la erupción6. Puesto que constituyen un hallazgo fundamental para el diagnóstico, debe realizarse una exploración cutánea completa para encontrarlas.
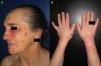
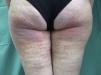
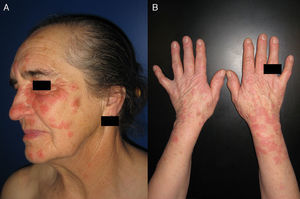
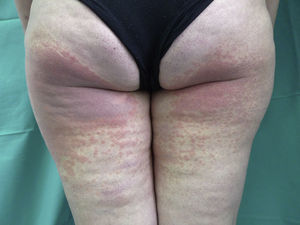
En el EMF la erupción se limita a las zonas fotoexpuestas. Habitualmente se afectan la cara, el escote y el dorso de brazos y antebrazos, pero pueden aparecer lesiones en cualquier parte del cuerpo que haya estado expuesta a la luz solar (fig. 1). Determinados aspectos de la exploración física nos pueden ayudar a discernir si estamos ante un cuadro fotodistribuido: a) la zonas no fotoexpuestas, como la región submentoniana y retroauricular, el triángulo nasolabial y el párpado superior estarán respetadas; b) existirá un límite neto entre zonas expuestas con lesiones y zonas no expuestas sin lesiones (fig. 2); y c) las palmas de las manos y las mucosas no suelen estar afectadas. Sin embargo, en las formas idiopáticas de EMF se ha descrito la presencia de lesiones aisladas en zonas cubiertas, como el tronco o el escroto, y en las palmas de las manos10,25. Aunque es infrecuente, algunos pacientes asocian fiebre, artralgias y cefaleas11 o afectación de las mucosa oral y/o genital15,23,25. Se ha descrito la coexistencia de onicolisis en los casos inducidos por paclitaxel18,19. El EMF puede cursar con un brote único o con brotes recurrentes y puede aparecer en cualquier época del año, aunque es más frecuente en los meses más soleados. Habitualmente, el paciente reconoce exposición solar previa o realización de actividades al aire libre.
El primer paso consiste en sospechar que estamos ante un EM, el segundo es determinar si estamos ante un cuadro fotodistribuido y el tercero es establecer su causa.
El diagnóstico del EM se basa en la historia clínica y en la exploración física. La presencia de lesiones en diana típicas permite hacer fácilmente el diagnóstico. Los test de laboratorio no suelen presentar alteraciones. Los hallazgos histopatológicos son característicos, pero no específicos, y son especialmente útiles para excluir otros diagnósticos diferenciales. Dependen del tipo y la zona de la lesión que se biopsie, así como del tiempo de evolución de la misma. En lesiones eritematosas maculosas o papulosas incipientes, así como en el borde periférico de las lesiones en diana, encontraremos un infiltrado inflamatorio de predominio mononuclear6,33. En las lesiones más evolucionadas y en la zona central de las lesiones en diana encontraremos degeneración hidrópica de la capa basal y necrosis de queratinocitos. Puede haber ampollas subepidérmicas con necrosis de queratinocitos en la zona adyacente6,33. La presencia de infiltrado inflamatorio de predominio neutrofílico o de vasculitis leucocitoclástica va en contra del diagnóstico6.
Una vez que se confirma que estamos ante un cuadro de EM debemos fijarnos en la distribución de las lesiones para discernir si estamos ante un caso de EMF34. La historia clínica, la exploración física y las pruebas de laboratorio son útiles para excluir otras fotodermatosis. Debe preguntarse la edad de comienzo del cuadro, la posible exposición a agentes fotosensibilizantes, la exposición a fuentes de luz, el intervalo entre la exposición al sol y el desarrollo de lesiones, la duración de las mismas y la historia familiar y personal de fotodermatosis. El estudio analítico debe incluir los títulos de anticuerpos antinucleares (ANA), anti-SSA (Ro), anti-SSB (La) y la determinación de porfirinas en plasma.
El último paso es identificar si existe algún factor desencadenante del cuadro.
El diagnóstico de EMF inducido por fármacos debe ser confirmado mediante el estudio fotobiológico. El fototest tiene que ser realizado al menos en dos ocasiones. Idealmente la primera determinación debe hacerse en la primera consulta, cuando el paciente está tomando el fármaco sospechoso, y la segunda tras la suspensión del mismo35. El diagnóstico se confirma cuando la respuesta a la RUV está alterada mientras que el paciente toma el fármaco y se normaliza tras la interrupción del tratamiento. Cuando el paciente toma un único fármaco de reciente introducción es fácil sospechar de él. Sin embargo, cuando el paciente toma varios fármacos que fueron introducidos simultáneamente puede no existir un fármaco sospechoso claro. En estos casos se deben estudiar secuencialmente todos ellos hasta identificar el responsable. La longitud de onda implicada varía según el fármaco, por ello debe investigarse tanto la respuesta a UVB como a UVA. Los fototest se realizan en una zona no expuesta, como los glúteos o la parte baja de la espalda. Si el paciente presenta un brote de lesiones no es necesario esperar a que remitan para realizar el estudio fotobiológico. El tiempo que tarda en normalizarse el fototest es variable. Con algunos fármacos la fotosensibilidad puede mantenerse hasta un año después de ser retirados8. Por ello, deben realizarse fototest repetidos hasta que la respuesta a la RUV se normaliza por completo y se confirma, por tanto, una reacción de fotosensibilidad sistémica y simultáneamente se descarta una reacción persistente a la luz o dermatitis actínica crónica8,36.
El fotoparche con la batería estándar de fotobiología y el fármaco sospechoso nos permite excluir otros diagnósticos e identificar si el cuadro está mediado por un mecanismo inmunológico. El fotoparche debe realizarse de 6 semanas a 6 meses tras la resolución del cuadro cutáneo, y al menos un mes tras interrumpir el tratamiento con corticoides sistémicos o antihistamínicos orales. Es necesario esperar a que se normalice el fototest para evitar la aparición de eritema en la zona irradiada con la longitud de onda implicada. El fotoparche puede realizarse con el fármaco comercializado o con la sustancia pura. Como norma general, si se usa el fármaco comercializado este puede aplicarse tal cual o incorporado al 30% en vaselina o en agua. Si se usan las sustancias puras deben diluirse al 10% en vaselina y si es posible también al 10% en agua o alcohol37,38. Cada fármaco debe de parchearse por triplicado. Cuarenta y ocho horas tras su aplicación, los parches se retiran y se irradia un grupo con 5J/cm2 de UVA, otro con UVB a una dosis subDEM (dosis previa a la que presenta eritema, equivalente al 80% de la dosis eritematosa mínima [DEM]) y el otro sirve como control. Es importante realizar también el fotoparche con el fármaco en sujetos control, pues la negatividad de los mismos da más valor al resultado38.
Los test de fotoprovocación también pueden ser útiles para confirmar el diagnóstico, no solo en los casos inducidos por fármacos, sino también en los idiopáticos. Algunos autores12, basándose en los datos de algunas publicaciones10,17, han postulado que únicamente es posible reproducir las lesiones durante el brote inicial. Sin embargo, en un caso las lesiones pudieron ser provocadas 4 semanas tras el episodio agudo25. El test de fotoprovocación consiste en la realización del fototest tras la administración del fármaco a dosis terapéuticas durante un periodo de entre 3 y 5 días. También se pueden realizar fototest repetidos una, 3 y 5 horas después de la ingesta de una única dosis del fármaco. El resultado esperado sería una respuesta patológica cualitativa y/o cuantitativa a la RUV. El procedimiento se realiza siempre con el consentimiento informado del paciente.
En la literatura revisada, en 7 de los pacientes con sospecha de EMF inducido por fármacos, el diagnóstico se confirmó mediante el estudio fotobiológico (tabla 1). En 3 de ellos el fototest mostró una disminución de la DEM-UVB y/o una respuesta cualitativamente patológica a UVA, mientras que el paciente tomaba el fármaco y su normalización tras la suspensión del mismo20,21. Otro paciente cuando acudió a la consulta ya había interrumpido el tratamiento. Por ello, el fototest se realizó a posteriori, 3 horas tras la ingesta de una única dosis del fármaco sospechoso, objetivándose una disminución de la DEM-UVB16. El tiempo transcurrido desde la retirada de la medicación hasta la normalización de la respuesta a la RUV fue variable. En uno de los pacientes la DEM-UVB se había normalizado a las 6 semanas21, mientas que en otro estuvo alterada hasta transcurridas 12 semanas. En el caso restante, la DEM-UVB era normal a las 8 semanas, pero los fototest repetidos con UVA no se normalizaron hasta pasados 9 meses20. En dos pacientes —aunque la respuesta a UVB y UVA fue normal— el diagnóstico fue posible al reproducirse lesiones de EM en la zona irradiada15,17. El fotoparche con el fármaco sospechoso fue positivo en 4 pacientes, en dos de ellos en la zona irradiada con UVB a una dosis subDEM15,21, en uno en la zona irradiada con UVA22 y en el otro tanto en la zona irradiada con UVB como con UVA17.
En el EMF secundario a VHS el diagnóstico se realiza con la historia clínica compatible y tras la exclusión de otras posibles causas de EMF. La erupción cutánea está habitualmente precedida de lesiones de herpes simple y de exposición solar. La analítica no suele mostrar alteraciones, excepto una elevación de la IgG para VHS. En los casos en los que se realizó el estudio fotobiológico este no mostró alteraciones12,13.
En el EMF secundario a EPL el paciente va a referir una historia compatible con EPL generalmente de varios años de evolución. El estudio analítico y el estudio fotobiológico son normales. Solo en uno de los pacientes descritos en la literatura se realizó un estudio fotobiológico a los 2 meses de la erupción cutánea que mostró una respuesta normal a UVA y UVB24.
El diagnóstico de EMF idiopático se realiza tras excluir las demás causas. Mediante el test de fotoprovocación se pueden reproducir las lesiones en algunos casos10,26.
TratamientoEn el EM el objetivo del tratamiento es disminuir la duración de la erupción, aliviar los síntomas y prevenir las recurrencias. Para ello debe suprimirse el agente causal y realizar un tratamiento sintomático con antihistamínicos y corticoides tópicos y/o sistémicos. En el EMF también es importante la fotoprotección.
En el EMF asociado a fármacos evitar la exposición solar y retirar el fármaco responsable suele ser suficiente para que las lesiones se resuelvan. Se pueden asociar corticoides tópicos o sistémicos. La dapsona y los corticoides orales resultaron efectivos en un paciente16. Antes de suspender la medicación de forma definitiva debe valorarse la relación beneficio-riesgo, ya que el tratamiento puede mantenerse si se asocian medidas de fotoprotección, como ocurrió en el caso descrito por Cohen et al19. Habitualmente, tras interrumpir el tratamiento, no se observan nuevos brotes. Tan solo en dos de los pacientes descritos la exposición a otros antígenos y a la luz solar produjo la aparición de nuevas lesiones16,21.
En el EMF secundario a VHS el tratamiento sintomático con corticoides tópicos y antihistamínicos consigue la resolución de las lesiones en días. El tratamiento profiláctico con aciclovir puede prevenir las recidivas de la infección viral y evitar nuevos brotes de EMF12.
Al igual que los casos anteriores, en el EMF secundario a EPL, evitando la exposición solar y mediante el uso de antihistamínicos y corticoides orales y tópicos se consigue la resolución de las lesiones. Se pueden emplear ciclos cortos de corticoides ante los primeros signos de EPL, con lo que se aborta el episodio en unas horas y se previene el EMF23. La supresión de la EPL con PUVA profiláctica también evita que el EMF se desarrolle23.
El manejo de los casos idiopáticos es más complicado, pues el factor que desencadena el cuadro es desconocido. Los pacientes suelen responder a los corticoides orales, pero las recidivas son muy rápidas tras su suspensión. De forma profiláctica se han utilizado con éxito la hidroxicloroquina10,25 y los ciclos largos de corticoides orales a dosis bajas en días alternos combinados con fotoprotectores físicos25. El tratamiento con sulfapiridina y dapsona no obtuvo buenos resultados10. Tampoco resultaron útiles la profilaxis con UVB-BE25 ni el uso de fotoprotectores tópicos asociados o no a antihistamínicos orales.
Diagnóstico diferencialEl diagnóstico diferencial del EMF debe hacerse con otras dermatosis fotoagravadas, con algunas fotodermatosis idiopáticas y con dermatosis que presenten lesiones maculopapulosas anulares.
- 1.
EPL de tipo EM. La EPL es una fotodermatosis idiopática frecuente que se caracteriza por la aparición de lesiones pruriginosas a modo de pápulas eritematosas, papulovesículas, vesículas o placas que se desarrollan horas o días tras la exposición solar en zonas habitualmente no fotoexpuestas. El paciente suele referir episodios recurrentes de lesiones, en años sucesivos, tras las primeras exposiciones del verano, produciéndose posteriormente un fenómeno de hardening. El diagnóstico es generalmente sencillo y se realiza en función de una historia clínica compatible. En casos dudosos la histopatología puede ser de utilidad. Ya comentamos que el EMF puede ser desencadenado por brotes de EPL. Además, algunos casos de EPL pueden ser difíciles de distinguir del EMF. La EPL tiene muchas variantes morfológicas, alguna de las cuales remeda al EM. Los hallazgos histopatológicos de la EPL de tipo EM pueden ser indistinguibles de los del EM. En estos casos puede ser de utilidad la determinación de ADN viral en la biopsia cutánea, que es positiva en el 32-72% de los casos de EM y es negativa en la EPL39. La ausencia de afectación de las mucosas en la EPL25 también puede servir para diferenciarlos. Además, a diferencia del EMF inducido por fármacos, el fototest en los pacientes con EPL no mostrará alteraciones.
- 2.
Erupción primaveral juvenil (EPJ). Es una forma localizada de EPL que suele afectar a niños de entre 5-12 años. Comienza como pápulas eritematosas localizadas en las orejas que pueden evolucionar a vesículas o ampollas. La presencia de afectación mucosa y el antecedente de reactivación de VHS en el EMF pueden ser útiles para diferenciarlos12.
- 3.
Lupus eritematoso cutáneo subagudo (LECS). Es un subtipo de lupus eritematoso (LE) con características clínicas, histológicas e inmunológicas distintivas. Entre ellas destaca la fotosensibilidad y la presencia de anticuerpos anti-Ro/SSA y anti-La/SSB. Las lesiones de LECS pueden ser psoriasiformes o anulares, y suelen aparecer en zonas fotoexpuestas como la «V» del escote, los hombros, la cara externa de los brazos y el dorso de las manos, respetando la cara40. Las lesiones anulares de pequeño tamaño pueden remedar las lesiones en escarapela del EM41. Además, el LECS puede estar desencadenado por fármacos fotosensibilizantes, algunos de los cuales también se han implicado en el EMF20,40.
- 4.
Síndrome de Rowell. En pacientes con LE pueden aparecer lesiones similares a las del EM, y su curso clínico puede ser indistinguible. Se describió inicialmente en pacientes con LE discoide, aunque también ha aparecido en pacientes con LECS y LE sistémico41–43. Algunos autores consideran que se trata de una variante morfológica del LECS con lesiones en diana, no de una entidad distinta41–43. La presencia de ANA, anti-La (SS-B), anti-Ro (SSA), factor reumatoide y de lesiones pernióticas son características del síndrome de Rowell41 y pueden ser de ayuda para el diagnóstico diferencial.
Otras enfermedades que pueden cursar con lesiones en diana, y con las que debemos establecer el diagnóstico diferencial, son el edema hemorrágico agudo de la infancia, la dermatitis de contacto de tipo EM, el pénfigo paraneoplásico, el pénfigo IgA, las pápulas y placas pruriginosas del embarazo, la sífilis, el exantema fíjo medicamentoso44, el ectima gangrenoso, el eritema crónico migratorio y el granuloma anular45–49. Cuando son muy incipientes, las lesiones de urticaria32, urticaria vasculitis50 y rosácea también pueden remedar al EMF en función de su distribución.
ConclusionesEl EMF es una dermatosis infrecuente y probablemente infradiagnosticada que puede afectar a sujetos de ambos sexos y de todas las edades. Se ha relacionado con fármacos, reactivaciones del VHS y EPL. Su diagnóstico se basa en la anamnesis, la exploración física, la histopatología y el estudio fotobiológico. Su curso es benigno y autolimitado, pero pueden aparecer brotes durante varios años si no se suprime el agente causal. Se trata de forma sintomática, evitando los desencadenantes y adoptando medidas de fotoprotección.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.