El linfogranuloma venéreo (LGV) es una infección de transmisión sexual (ITS) producida por los serovares L1, L2 y L3 de la bacteria Chlamydia trachomatis y cuya incidencia está en aumento. Presentamos una serie de 8 pacientes diagnosticados en nuestra unidad de ITS del servicio de dermatología. La edad de nuestros pacientes es menor que en otras series publicadas y el síntoma más frecuente de presentación es la tumoración adenopática inguinal. El dermatólogo debe conocer esta enfermedad y realizar una correcta toma de muestras para un diagnóstico preciso y un tratamiento precoz.
The incidence of lymphogranuloma venereum (LGV) —a sexually transmitted infection (STI) produced by the L1, L2, and L3 serovars of Chlamydia trachomatis— is increasing. The 8 patients in this case series were diagnosed with LGV in the STI unit of our dermatology department. Our patients were younger than those in previously published case series, and on presentation they most often complained of tumorous masses (lymphadenopathy) in the groin. Dermatologists should be familiar with this disease. Samples must be taken correctly to ensure an accurate diagnosis and early treatment.
El linfogranuloma venéreo (LGV) es una infección de transmisión sexual (ITS) producida por los serovares L1, L2 y L3 de la bacteria Chlamydia trachomatis (CT). Esta enfermedad, propia de áreas tropicales y subtropicales, era infrecuente en Europa antes de 20031. Posteriormente su incidencia ha aumentado considerablemente en forma de brotes, especialmente entre hombres que tienen sexo con hombres (HSH) hasta llegar a ser incluida como enfermedad de declaración obligatoria (EDO) en 2008 por la Unión Europea y en 2015 por España2.
Según el trabajo de Asunción Díaz et al., desde 2005 hasta 2015, previamente a la modificación de la vigilancia epidemiológica a nivel estatal, se publicaron en España casos de LGV en 7 comunidades autónomas: Andalucía, Asturias, Cataluña, Canarias, Comunidad de Madrid, Comunidad Valenciana y País Vasco. Cataluña era la comunidad autónoma que más casos aportaba, con un total de 597 casos, dado que el LGV se consideraba una EDO desde 2007 en esta región. La Comunidad de Madrid aportaba 136 casos. En el resto de las comunidades autónomas, el número de casos descritos era menor, con un intervalo que oscilaba entre los 2 casos en el País Vasco en 2006 hasta los 15 en Andalucía entre 2013 y 2015. En la Comunidad Valenciana únicamente se reportó un caso2.
Por otra parte, según la Red Nacional de Vigilancia Epidemiológica, en el año epidemiológico de 2016 se notificaron 248 casos de LGV, uno de ellos en la Comunidad Valenciana3. El objetivo de este trabajo es valorar las características clínico-epidemiológicas de los pacientes diagnosticados de LGV en nuestro servicio de dermatología desde enero de 2017, tras la formación de la Unidad de ITS (UITS) del Hospital General Universitario de Valencia, hasta diciembre de 2018.
En este tiempo hemos diagnosticado un total de 644 casos de ITS en nuestra unidad, siendo las más frecuentes el condiloma acuminado (37%), las uretritis (19%), el herpes genital (13,6%) y la sífilis (12,6%). Se han diagnosticado un total de 8 casos de LGV (1,2%). Los 8 pacientes eran varones (uno de ellos actual mujer transexual), con una edad media (±SD) de 27,25 años (±7). Las características clínico-epidemiológicas se resumen en la tabla 1. El paciente 3 se ilustra en la figura 1. Todos los pacientes salvo uno consultaban a la UITS a través de urgencias dermatológicas. El otro restante, el único VIH positivo, consultó a través de urgencias generales siendo valorado inicialmente por el servicio de enfermedades infecciosas. Tras el diagnóstico de LGV, 2 pacientes fueron diagnosticados de otra ITS concomitante (uno de ellos de una proctitis asociada también a Mycoplasma genitalium y otro de ellos de una primoinfección VIH y de una reinfección de sífilis).
Características clínico-epidemiológicas de los casos diagnosticados de LGV en nuestra UITS
| Paciente | Sexo, edad (años) | Nacionalidad | Orientación sexual | ITS previas | Motivo de consulta | RRSSRR | Ecografía inguinal | Diagnóstico microbiológico | Tratamiento y evolución |
|---|---|---|---|---|---|---|---|---|---|
| 1 | Varón, 33 | España | HSH | No | Úlcera genital en glande indolora de 4 días evolución, indurada.Adenopatías inguinales izquierdas | — | Adenopatías de aspecto reactivo con ecoestructura conservada, las mayores de 3,7 y 3cm de diámetro. Cortical engrosada y asimétrica. No necrosis ni abscesificación | PCR CT L2b (PAAF) | Doxiciclina 100mg/cada 12h/durante 21 díasPérdida de seguimiento |
| 2 | Mujer transexual, 40 | Perú | HSH | CA | Proctalgia 2 semanas de evolución.Tumoración perianal izquierda dolorosa con exudado amarillento | — | — | PCR CT L2 (exudado úlcera inguinal) | Doxiciclina 100mg/cada 12h/durante 21 díasResolución de la clínica en 8 semanas |
| 3 (fig. 1) | Varón, 17 | Colombia | HSH | Herpes genital, gonorrea, UNG por CT, gonorrea extrauretral | Úlcera en pene 2 semanas de evolución, dolorosa.Adenopatías inguinales dolorosas | 3 semanas antes de la clínica | Adenopatías inguinales bilaterales de aspecto inflamatorio, con cortical engrosada y asimétrica, las mayores de 1,8cm | PCR CT L2 (exudado úlcera)PCR CT L2 (PAAF) | Doxiciclina 100mg/cada 12h/durante 21 díasResolución de la clínica en 4 semanas |
| 4 | Varón, 24 | España | HSH | Herpes genital | Adenopatías inguinales dolorosas, exudativas en el lado derecho de 8 semanas de evolución | 4 semanas antes de la clínica | Colecciones dérmicas y subcutáneas con trayectos fistulosos que en lado derecho comunican con la piel. Adenopatías abscesificadas. Ausencia de hipervascularización en Doppler | PCR CT L2 (exudado úlcera)PCR CT L2 (PAAF)IgM CT positiva | Doxiciclina 100mg/cada 12h/durante 21 díasResolución de la clínica en 4 semanas |
| 5 | Varón, 34 | España | HSH | CA, sífilis | Proctalgia y exudado anal de 2-3 semanas de evolución.Úlcera perianal una semana de evolución | Una semana antes de la clínica | — | PCR CT L2 (exudado úlcera)VIH positivoRPR 1/8 (reinfección) | Doxiciclina 100mg/cada 12h/durante 21 díasResolución de la clínica en 8 semanas |
| 6 | Varón, 20 | España | Heterosexual | No | Adenopatías inguinales bilaterales de 8 semanas de evolución | 2 semanas antes de la clínica | — | PCR CT L2 (PAAF)IgM CT positiva | Doxiciclina 100mg/cada 12h/durante 21 díasResolución de la clínica en 4 semanas |
| 7 | Varón, 25 | España | Heterosexual | Gonorrea | Úlcera en pene de una semana de evoluciónAdenopatías inguinales izquierdas dolorosas | 5 en los últimos 3 meses (última 2 semanas antes de la clínica) | Adenopatía izquierda de gran tamaño, de morfología redondeada y poco vascularizada, la mayor de 2,8cm | PCR CT L2 (exudado úlcera)PCR CT L2 (PAAF) | Doxiciclina 100mg/cada 12h/durante 21 díasPérdida de seguimiento |
| 8 | Varón, 25 | España | HSH | VIH, sífilis | Proctalgia y rectorragia de 2 semanas evoluciónFiebreAdenopatías inguinales izquierdas dolorosas | Una semana antes de la clínica | — | PCR CT L2 (exudado anal)PCR CT L2 (PAAF)PCR M. genitalium (exudado anal) | Doxiciclina 100mg/cada 12h/durante 21 díasResolución de la clínica en 4 semanas |
CT: Chlamydia trachomatis; HSH: hombre que tiene sexo con hombre; ITS: infecciones de transmisión sexual; M. genitalium:Mycoplasma genitalium; PAAF: punción aspiración con aguja fina; PCR: reacción en cadena de la polimerasa; UNG: uretritis no gonocócica; VIH: virus de la inmunodeficiencia humana.
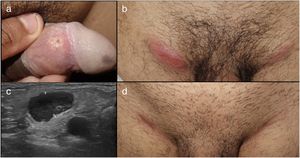
Paciente número 3 con úlcera genital dolorosa en cara interna del prepucio (a) asociado a adenopatías inflamatorias bilaterales inguinales dolorosas (b). La ecografía inguinal mostraba adenopatías de gran tamaño con una cortical asimétrica y poco vascularizadas. Tras el tratamiento con doxiciclina 100mg/cada 12h/durante 21 días, las adenopatías disminuyeron de tamaño dejando una cicatriz residual.
En 4 de los pacientes se realizó una ecografía inguinal previa al diagnóstico microbiológico. El diagnóstico definitivo se estableció en todos los casos detectando ADN de CT serovar L1-L2-L3 mediante PCR en exudado de la úlcera (5 casos), exudado anal (un caso) o mediante una punción-aspiración con aguja fina (PAAF) de una adenopatía (6 casos). En todos los casos, las muestras se tomaron en el momento de la primera visita. En todos los pacientes se aisló un serovar L2 y en 3 de ellos se realizó biopsia para estudio histopatológico, donde se observaba una úlcera epitelial con un denso infiltrado linfoplasmocitoide que ocupaba todo el espesor de la dermis. La inmunohistoquímica para Treponema pallidum fue negativa en todos los casos.
Todos ellos recibieron tratamiento con doxiciclina 100mg/cada 12h/vía oral/durante 21 días, con resolución de los signos y síntomas a las 4-8 semanas de evolución (salvo en 2 pacientes en los cuales se perdió el seguimiento).
El LGV es una ITS infrecuente que puede causar un síndrome genito-inguinal o anorrectal en función de su inoculación. Se puede manifestar inicialmente en forma de una pápula o lesiones herpetiformes clásicamente indoloras. La lesión primaria suele aparecer de 3 a 30 días después del contacto. A menudo esta lesión puede pasar inadvertida dado que cura rápidamente sin o con mínima cicatriz o por su localización extragenital4. La exposición rectal puede causar proctalgia asociada o no a exudado anal como síntomas más frecuentes. A las 2-6 semanas se manifiesta el estadio secundario de la enfermedad con afectación de los ganglios linfáticos regionales, produciendo inflamación dolorosa de los ganglios inguinales o femorales, que generalmente es unilateral y deriva en supuración, tractos fistulosos y/o abscesos. Durante esta fase pueden aparecer síntomas generales tales como febrícula, escalofríos, mialgias y artralgias5. El LGV, al igual que otras ITS ulceradas, facilita la adquisición de otras ITS, así como del VIH, como se detectó en uno de nuestros 8 pacientes.
En concordancia con los datos publicados anteriormente en España, la mayoría de nuestros casos ocurrieron en HSH de nacionalidad española2. La edad media era de 27 años, ligeramente inferior que la reportada anteriormente y que oscilaba entre los 30 y los 45 años, principalmente por el aumento de la precocidad en las relaciones sexuales entre nuestros jóvenes en los últimos años asociados a un menor uso del preservativo6. A diferencia de algunas de las publicaciones en nuestro medio, únicamente uno de nuestros pacientes (12,5%) presentaba una infección previa por VIH, frente a aproximadamente el 30-60% de pacientes diagnosticados de LGV seropositivos2. Esta prevalencia aumenta en los casos de proctitis por LGV7. Moreno-Ribera et al. describen un total de 38 casos de LGV en su UITS a lo largo de 4 años, ocurriendo todos los casos en HSH y más del 90% de ellos en positivos para el VIH8.
El síntoma más frecuente de nuestra serie era la tumoración inguinal propia del estadio secundario de la enfermedad en 5 pacientes, uno de ellos asociando una úlcera genital indolora. Esto difiere con respecto a los trabajos con más número de pacientes publicados, donde el síntoma principal es la proctitis o proctocolitis9 a pesar de que la proporción de pacientes HSH es similar. Moreno-Ribera et al. reportan que el 86% de sus pacientes diagnosticados de LGV se presentan con clínica de proctitis8. En ocasiones, el estadio primario puede pasar inadvertido casi en el 30% de los casos, realizándose el diagnóstico de LGV de forma tardía2. De los 5 casos con síndrome genito-inguinal, en 2 de ellos (40%) la lesión genital pasó desapercibida. Es importante el cribado de otras ITS concomitantes. En nuestro trabajo, 2 de los 8 pacientes (25%) presentaban una infección asociada al LGV. Este porcentaje es algo menor que en otros estudios publicados, donde se estima que hasta el 46% de los pacientes pueden presentar una coinfección7.
Históricamente, el diagnóstico de LGV se ha basado en la presentación clínica junto con los hallazgos serológicos apropiados. Sin embargo, los criterios para la interpretación de las pruebas serológicas no se han estandarizado por lo que se han desarrollado nuevos métodos moleculares para confirmar la infección por LGV a partir de material clínico (particularmente hisopos anorrectales en HSH o PAAF de adenopatías). Estos métodos se centran en confirmar los serovares asociados a LGV mediante la secuenciación del gen de la proteína A de la membrana externa (ompA) o mediante el uso de reacción en cadena de la polimerasa en tiempo real para identificar una deleción específica de L2b en el gen de la proteína de membrana polimórfica H (pmpH). No basta con la confirmación de infección por CT mediante las pruebas de amplificación de ácido nucleico disponibles de forma rutinaria ya que son positivas en infecciones por clamidia tanto de LGV como no-LGV5.
Por otra parte, las guías clínicas respaldan el uso de doxiciclina 100mg/2 veces al día/durante 21 días como el tratamiento de elección para el LGV, con una duración de 3 semanas porque las infecciones por LGV son más invasivas y más difíciles de erradicar que otras infecciones por CT no-LGV1. La eritromicina, 500mg/4 veces al día/durante 21 días, es un tratamiento alternativo de eficacia demostrada, aunque la intolerancia gastrointestinal y su dosificación pueden limitar su utilidad. Además de la terapia antibiótica, también se puede considerar el drenaje local de las lesiones para prevenir el desarrollo de ulceraciones o tractos fistulosos. El tratamiento es el mismo para los pacientes infectados por el VIH, aunque pueden responder de forma más tardía5.
Como conclusión, destacar la importancia del dermatólogo en el manejo de las ITS como parte destacable de nuestra especialidad. A pesar de que es una entidad infrecuente, la incidencia de LGV está aumentando y a menudo el dermatólogo es la puerta de entrada por la que acceden estos pacientes al sistema sanitario. Es fundamental realizar las correctas tomas de muestras en el momento de la primera consulta, incluso la PAAF de adenopatías, ya que a menudo es la única oportunidad que tendremos de confirmar el diagnóstico puesto que algunos nunca vuelven a consultar. Es muy importante que los dermatólogos tengamos un alto índice de sospecha para evitar retrasos en el diagnóstico y tratamiento, lo que es clave tanto para el paciente como para frenar la cadena de transmisión epidemiológica.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.