La sífilis, la «gran simuladora» de los venereólogos clásicos, está resurgiendo en países occidentales a pesar de existir tratamiento adecuado; diversos factores contribuyen, entre ellos cambios de comportamientos sexuales, no siendo objeto de este trabajo describirlos.
En 2021 en España se notificaron 6.613 nuevos casos que representan una incidencia de 13,9×100.000 habitantes, 90,5% varones. Las tasas han aumentado progresivamente desde el año 2000.
La presentación clínica es heterogénea. Aunque el chancro, la roséola sifilítica y los clavos sifilíticos son lesiones típicas; destacamos otras formas, como las lesiones primarias no ulcerativas como la balanitis de Follmann, los chancros, en cavidad oral, las lesiones secundarias linguales parcheadas o el enantema en paladar y úvula, entre muchas otras.
Respecto al diagnóstico, las técnicas moleculares PCR están desplazando al campo oscuro en lesiones ulcerativas y en el análisis serológico se emplean pruebas automatizadas treponémicas (EIA, CLIA) que se combinan con pruebas clásicas (como RPR y TPHA) para la confirmación y el seguimiento. La interpretación de estos test debe valorarse en el contexto epidemiológico y clínico del paciente. Se debe solicitar serología de VIH y cribado de infección de transmisión sexual a toda persona con sífilis.
Es importante realizar un seguimiento de los pacientes tratados para garantizar la curación y detectar reinfecciones. Se aconseja valorar la respuesta serológica al tratamiento con la misma prueba no treponémica (RPR/VDRL) cuantificada. El seguimiento de los controles se realiza a los 3, 6 y 12 meses extendiendo a 24 en las personas viviendo con VIH (PVV).
Los contactos sexuales deben ser evaluados y tratados según proceda.
Se recomienda el cribado en embarazadas en el primer trimestre de gestación. Toda mujer con aborto de más de 20 semanas debe ser testada de sífilis.
El tratamiento de primera elección en todas sus formas, incluso embarazadas y PVV, sigue siendo la penicilina. Los macrólidos no se recomiendan dada la potencial resistencia.
Syphilis —the “great simulator” for classical venereologists—is re-emerging in Western countries despite adequate treatment; several contributing factors have been identified, including changes in sexual behaviour, which won’t be the topic of this article though.
In 2021, a total of 6613 new cases of syphilis were reported in Spain, representing an incidence of 13.9×100 000 inhabitants (90.5%, men). Rates have increased progressively since 2000.
The clinical presentation of syphilis is heterogeneous. Although chancroid, syphilitic roseola and syphilitic nails are typical lesions, other forms of the disease can be present such as non-ulcerative primary lesions like Follmann balanitis, chancres in the oral cavity, patchy secondary lingual lesions, or enanthema on the palate and uvula, among many others.
Regarding diagnosis, molecular assays such as PCR have been replacing dark-field microscopy in ulcerative lesions while automated treponemal tests (EIA, CLIA) are being used in serological tests, along with classical tests (such as RPR and HAART) for confirmation and follow-up purposes. The interpretation of these tests should be assessed in the epidemiological and clinical context of the patient. HIV serology and STI screening should be requested for anyone with syphilis.
Follow-up of patients under treatment is important to ensure healing and detect reinfection. Serological response to treatment should be assessed with the same non-treponemal test (RPR/VDRL); 3-, 6-, 12-, and 24-month follow-up is a common practice in people living with HIV (PLHIV).
Sexual contacts should be assessed and treated as appropriate.
Screening is advised for pregnant women within the first trimester of pregnancy. Pregnant women with an abortion after week 20 should all be tested for syphilis.
The treatment of choice for all forms of syphilis, including pregnant women and PLHIV, is penicillin. Macrolides are ill-advised because of potential resistance.
La sífilis es una infección de transmisión sexual (ITS) considerada enfermedad de declaración obligatoria (EDO) en todas las comunidades autónomas de España1. Es conocida como la gran simuladora» porque las lesiones que produce pueden confundirse con las de múltiples enfermedades.
EpidemiologíaLa prevalencia de la sífilis es alta en países con ingresos bajos y medios, aunque su incidencia en los países de renta alta está aumentando en los últimos 25 años principalmente en hombres que tienen sexo con hombres (HSH). Existe un aumento de incidencia asociado a la infección por VIH, al sexo no protegido y en algunos países a la reciente implementación de la profilaxis preexposición al VIH (PreP)2.
En 2021 en España se notificaron 6.613 nuevos casos de sífilis (incidencia de 13,97/100.000 habitantes). En el periodo de 1995-2021 las tasas más bajas fueron en el año 2000 y desde entonces han aumentado progresivamente hasta alcanzar un máximo histórico en 2021. De los casos notificados, el 90,5% fueron en varones (86,6% en HSH). La mediana de edad fue de 36 años, sin diferencias por sexo, siendo el grupo de edad con tasas más altas el de 25-34 años (41,62/100.000). Solo el 33,9% aportaba datos sobre coinfección con VIH y de ellos el 9,21% eran personas viviendo con VIH (PVV).
Etiología y transmisiónEstá causada por Treponema pallidum subsp. pallidum, una bacteria gramnegativa (se llama pallidum por su escasa avidez por la tinción de gram) del orden de las espiroquetas, de 6-20×0,1-0,18nm (lo que impide su visualización con microscopia óptica convencional), no cultivable, que se desplaza con un movimiento característico en sacacorchos gracias a sus endoflagelos3. Es un parásito obligado y los seres humanos son su único reservorio.
Se transmite por contacto directo con una lesión infecciosa en piel o mucosas afectadas (principalmente por vía sexual), por vía sanguínea y por vía transplacentaria3. Cuando es por contacto directo, la bacteria penetra a través de pequeñas erosiones llegando a dermis y tejido celular subcutáneo, donde se multiplica evadiendo la respuesta inmunitaria innata y se disemina por vía linfática y hematógena, alcanzando el resto de los tejidos.
La presencia de lesiones cutáneo-mucosas de sífilis favorece la transmisión del VIH2.
ClínicaSífilis precozSífilis primariaTambién llamada chancro, aparece en la zona de inoculación tras un periodo de incubación de 10-90 días4. Aunque clásicamente se ha descrito como una úlcera superficial, generalmente única, indolora e indurada, de coloración rojiza y de unos 0,5 a 3cm de diámetro (fig. 1)4,5; en un estudio se observó que en ocasiones pueden ser dolorosas (49,2%) o múltiples6. Asocia con frecuencia una adenopatía loco-regional7 y sin tratamiento se resuelve en unas 3-6 semanas sin dejar cicatriz8.
Se localiza generalmente en la región anogenital, aunque puede aparecer en cualquier zona expuesta incluidos boca, dedos, pezones, ect.9.
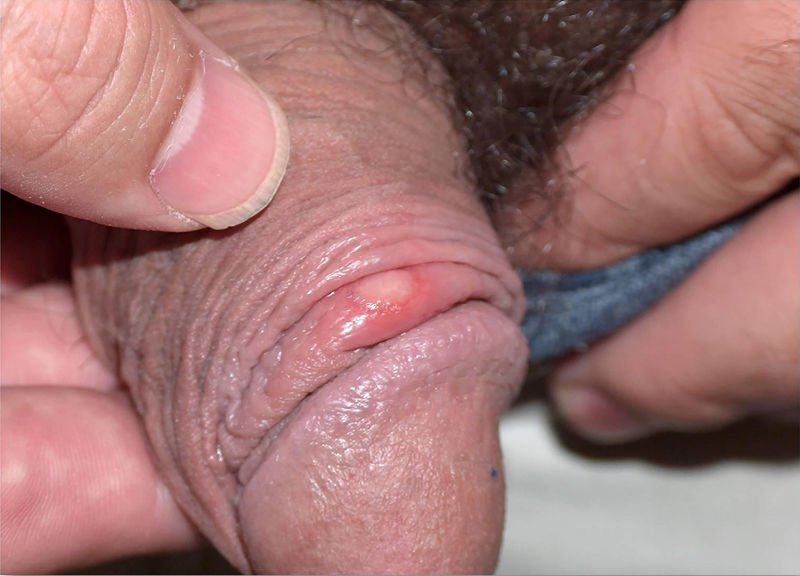
La balanitis sifilítica de Follmann es una forma de presentación menos frecuente, posiblemente infradiagnosticada (fig. 2), que cursa como una balanitis erosiva y dolorosa6,10.
Sífilis secundariaLa diseminación hematógena y linfática de las espiroquetas se produce de 3 a 12 semanas tras la resolución del chancro (aunque ambos estadios pueden solaparse) y da lugar a un amplísimo abanico de manifestaciones clínicas.
Las mucocutáneas son las más frecuentes (hasta en el 97% de pacientes)4 y suelen acompañarse de síntomas y signos sistémicos como linfadenopatías generalizadas, malestar general, odinofagia, mialgias, cefalea y febrícula4.
Denominamos sifílides11 a todas aquellas manifestaciones mucocutáneas de la sífilis precoz distintas al chancro, pueden ser localizadas o generalizadas y generalmente son poco sintomáticas.
La presentación más frecuente es en forma de exantema maculopapuloso difuso en el tronco y las extremidades con descamación fina que se denomina «roséola» (fig. 3). Se han descrito numerosas formas atípicas de presentación cutánea: nodular, pustulosa, liquenoide, psoriasiforme, anular, folicular, ulceronodular (también llamada sífilis maligna, etc.)12,13. La sífilis maligna es una forma de presentación rara y agresiva que consiste en úlceras y nódulos necróticos. Está relacionada con infección por VIH, recuento bajo de CD4, malnutrición, HSH, sífilis previa, diabetes mellitus y abuso de alcohol14.
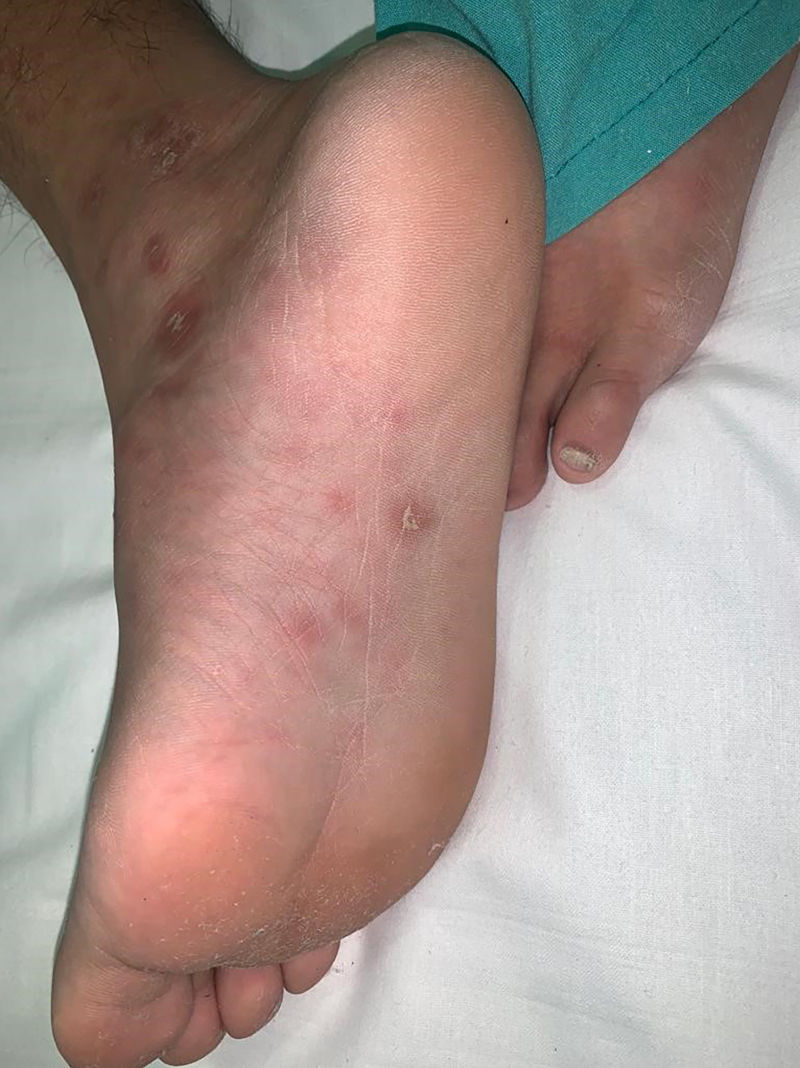
Pueden aparecer sifílides en palmas y plantas hasta en un 40-80%4 de los casos, generalmente en forma de máculas eritematoparduzcas con o sin un leve collarete descamativo, denominados clavos (fig. 4).
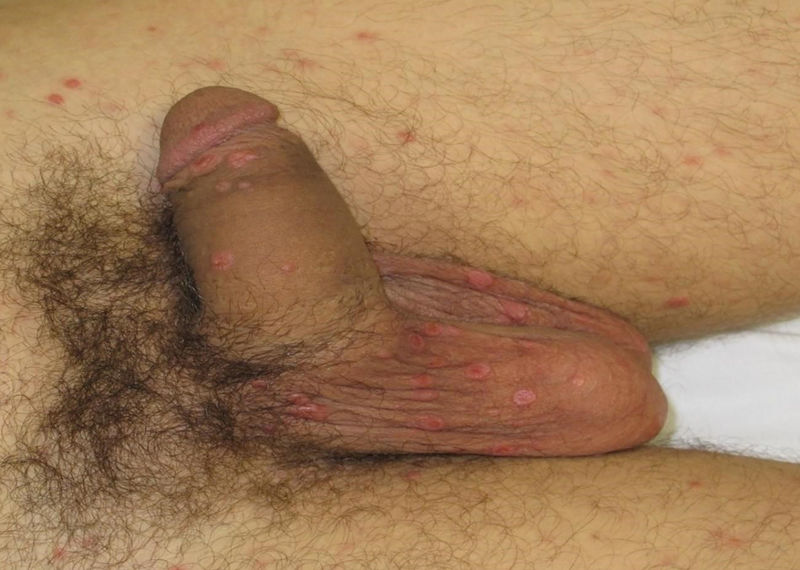
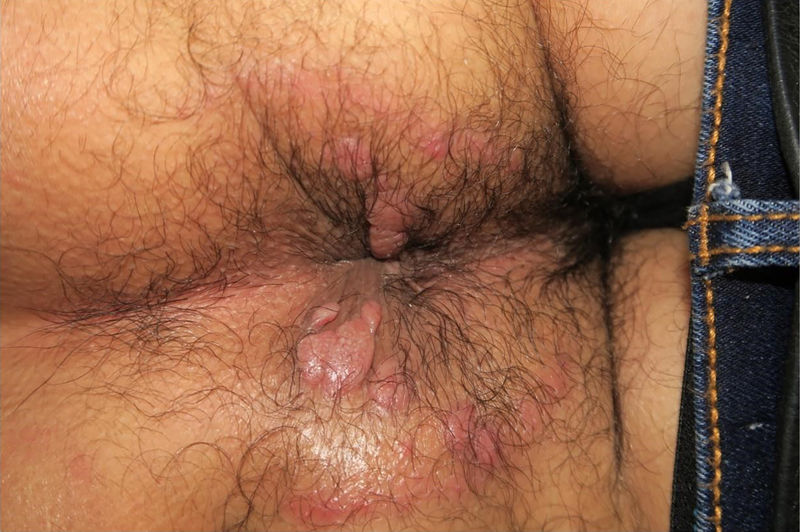
Son habituales las lesiones en la región anogenital en forma de parches o lesiones geográficas (fig. 5). En zonas con tendencia a la maceración pueden aparecer lesiones exofíticas, húmedas y friables, los llamados condilomas planos (fig. 6)4. Pueden confundirse con condilomas acuminados y con lesiones tumorales7 y son muy contagiosos.
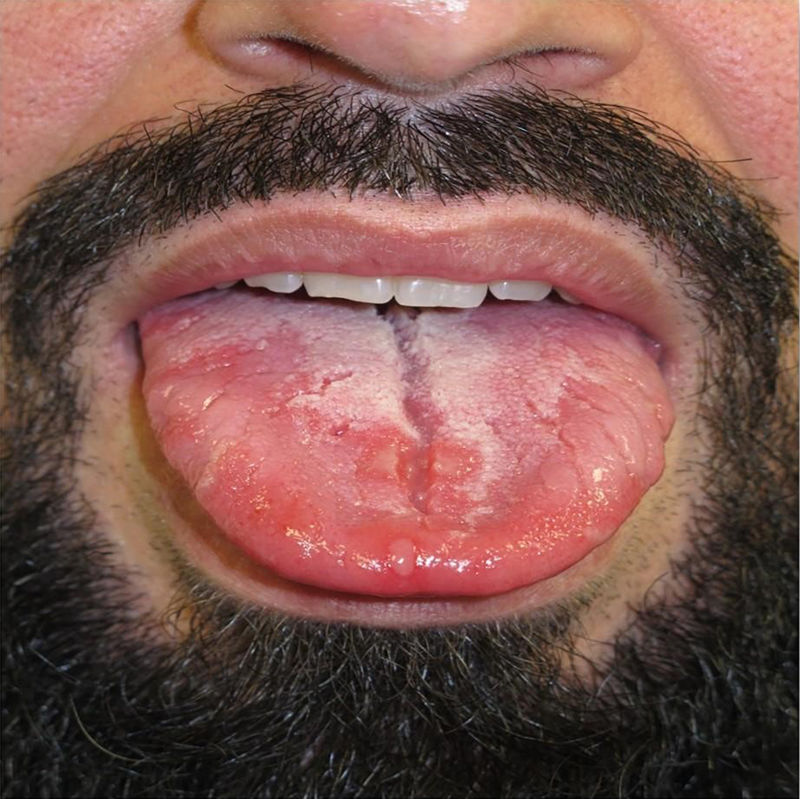
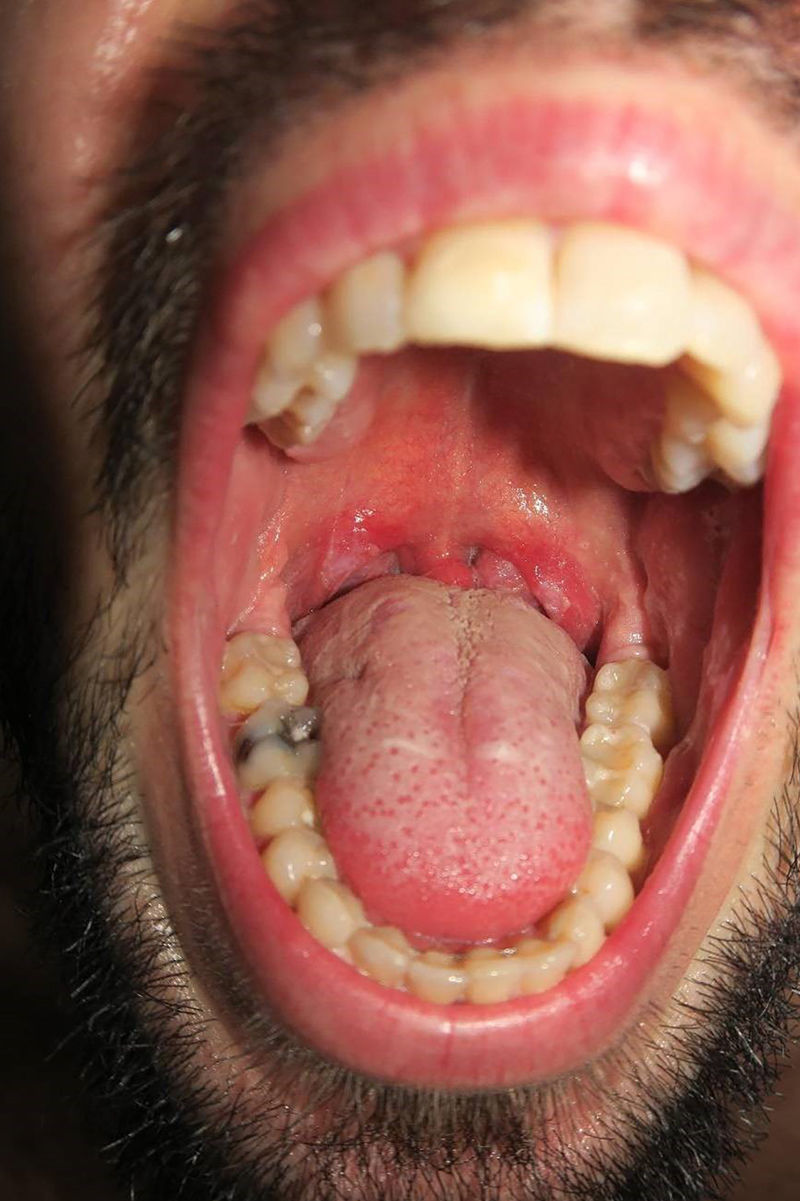
La afectación de la mucosa oral sucede hasta en el 30-40%15 de los pacientes, estas lesiones resultan también altamente infecciosas. Son frecuentes pequeños parches redondeados en dorso de lengua, placas depapiladas de mayor tamaño y erosiones en lengua o labios (fig. 7)15. Otras formas de presentación oral incluyen «rágades», enantema y placas de aspecto blanquecino en paladar, úvula y amígdalas (fig. 816).
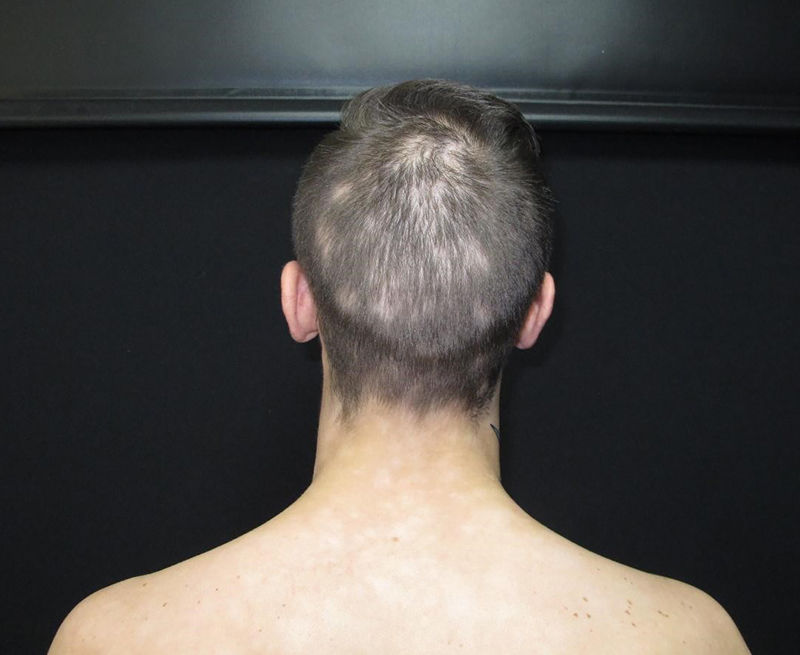
La alopecia es una manifestación menos frecuente y se caracteriza por tener generalmente un aspecto apolillado (fig. 9)15.
Sin tratamiento la sífilis secundaria suele autorresolverse en unas 4-12 semanas sin dejar cicatriz.
Sífilis latente precoz o sífilis precoz no primaria no secundariaEl término sífilis latente precoz es un término descriptivo que abarca a pacientes sin signos ni síntomas de sífilis primaria o secundaria, pero con pruebas serológicas positivas y evidencia de que la infección se adquirió en los últimos 12 meses5,17,18.
Sífilis latente tardía (o de duración desconocida)La sífilis latente tardía se refiere a infecciones que carecen de signos o síntomas de sífilis y que no presentan indicios de contagio en los últimos 12 meses, solo la evidencia serológica de infección (o reinfección)18.
Estos pacientes deben someterse a un examen minucioso para evaluar la posible presencia de lesiones (sífilis primaria o secundaria).
Un pequeño porcentaje de los pacientes con sífilis no tratada desarrollarán manifestaciones clínicas años después de la infección4. La sífilis cardiovascular y la sífilis gomosa son excepcionales actualmente, mientras que la neurosífilis resulta más prevalente19.
Neurosífilis, sífilis ocular y sífilis óticaLa neurosífilis, la otosífilis y la sífilis ocular pueden ocurrir durante cualquier etapa de la infección y en sí mismas no constituyen etapas de la sífilis. La neurosífilis puede ser asintomática (evidencia de infección del sistema nervioso central sin manifestaciones clínicas). La progresión a neurosífilis sintomática es extraordinariamente rara20, por lo que la punción lumbar (PL) no se recomienda en la gran mayoría de los pacientes asintomáticos5.
Los síntomas más comunes de neurosífilis precoz son signos meníngeos leves como dolor de cabeza y náuseas. Puede producir parálisis de nervios craneales o afectación meningovascular.
La neurosífilis tardía sintomática es mucho menos frecuente4, causa paresia general (demencia paralítica) y tabes dorsalis.
Las manifestaciones oftalmológicas de la sífilis son muy variadas: ojo rojo, visión borrosa, pérdida de visión, etc. Aparecen con frecuencia durante el estadio secundario y afectan a cualquier segmento del globo ocular21. El diagnóstico más frecuente es el de uveítis21.
La sífilis ótica es una rara enfermedad del oído interno que se presenta como hipoacusia uni o bilateral, tinnitus o alteraciones vestibulares y cuya evolución puede revertirse si se trata precozmente22.
Sífilis congénitaLa infección por Treponema pallidum puede producirse en el feto de cualquier madre infectada y no tratada. Es más probable durante el primer año de adquisición de la enfermedad (85-90% de casos)23, en pacientes inmunodeprimidas y después de las 16-20 semanas de embarazo23. Es posible también la infección durante el parto.
Sin tratamiento, la muerte del feto/neonato acontece en el 40% de los casos y del 60% restante dosterceras partes nacerán asintomáticos23.
Síntomas sífilis congénita- -
Precoces (< 2 años): sifílides cutáneo-mucosas, pénfigo palmo-plantar, rinitis, ictericia, adenopatías, meningitis, síndrome nefrótico, anemia hemolítica, prematuridad, lesiones óseas, etc.23,24.
- -
Tardíos (> 2 años): sordera, queratitis intersticial, anomalías dentarias, lesiones óseas, afectación neurológica o gomosa, etc.23.
Treponema pallidum no es cultivable en medios de laboratorio por lo que el diagnóstico directo está sustentado por la detección del mismo en lesiones ulceradas o exudativas mediante microscopia de campo oscuro que identifica su morfología y motilidad25,26. Este método puede ser de utilidad en úlceras genitales con cribado serológicos negativos en centros con volumen importante de muestras y microscopista con experiencia27, aunque un resultado negativo no excluye la enfermedad.
Reacción en cadena de la polimerasa (PCR)Es la técnica más utilizada actualmente en el diagnóstico directo. Resulta de elección en lesiones ulceradas o erosivas orales, anales y otras lesiones exudativas donde existen treponemas comensales. Resulta útil también en humor vítreo, placenta y tejidos exudativos del recién nacido; tiene, sin embargo, baja sensibilidad en el líquido cefalorraquídeo (LCR)28. Su rentabilidad varía según tipo de muestra y etapa de la infección, siendo alta en lesiones primarias ulceradas y menor en lesiones secundarias29.
Existen comercializadas plataformas múltiples que detectan distintos agentes productores de ITS ulcerativas.
Las técnicas de inmunofluorescencia directa, de hibridación in situ o las tinciones argénticas están actualmente en desuso30,31.
Técnicas serológicasPruebas no treponémicas (PnT)El diagnóstico serológico es indirecto y presuntivo, no diferencia entre distintos treponemas patógenos (T. pertenue, T. endemicum y T. carateum)32.
Las pruebas no treponémicas o pruebas reagínicas utilizan antígenos compuestos por cardiolipina, lecitina y colesterol y son fundamentalmente Rapid Plasma Reagin (RPR) y Veneral Disease Research Laboratory (VDRL). Ambas son técnicas manuales, sencillas, baratas y semicuantitativas que permiten valorar la actividad de la enfermedad y realizar un control postratamiento. Positivizan tras 10-15 días de la aparición del chancro en ausencia de tratamiento. Los títulos alcanzan un máximo entre uno y 2años después de la infección y permanecen positivos bajos en la enfermedad tardía sin tratamiento26. Debe obtenerse un suero cuantificado antes del tratamiento (o en las primeras horas posteriores) para tener un test basal y medir los cambios posteriores con la misma técnica (1, A). Las PnT se cuantifican de la siguiente manera: 1/1 (suero puro), 1/2, 1 /4, 1/8, 1/16, 1/32, 1/64, etc.
Llamamos serorreversión al descenso ×4 de los títulos (2 diluciones) entre 6 y 12 meses después de la infección temprana (p. ej., de 1/16 a 1/4) e indica un tratamiento adecuado33. Ocasionalmente, algunos pacientes tratados correctamente según su estadio no logran disminuir los títulos de las PnT 4veces (al menos 2 diluciones) en controles a 6-12 meses después, para sífilis temprana y 12-24 meses en tardías en ausencia de reinfecciones; esta falta de respuesta es lo que se denomina reacción serofast y está influida por factores como la fase de la enfermedad, su duración y el título inicial de PnT. Sus causas no están completamente esclarecidas34-36. Pensaremos en reinfecciones o recaídas (fracasos terapéuticos) cuando los títulos de las PnT sufran un incremento de 4 veces o 2diluciones tras un tratamiento correcto.
Pueden producirse falsos positivos de las PnT en 0,2-0,8% de los casos y en menor porcentaje en las PT (ver los anexos 1 y 2, anexo, Material suplementario)37.
Pruebas treponémicas (PT)Las pruebas treponémicas son cualitativas y más precoces que las PnT. Detectan anticuerpos específicos 2 a 4 semanas después de la exposición32. Se emplean como pruebas confirmatorias y carecen de utilidad para el control del tratamiento o actividad de la enfermedad ya que permanecen positivas en la mayoría de casos que recibieron tratamiento26. Las más utilizadas son T. pallidum hemaglutinación (TPHA), T. pallidum microhemaglutinación (TP-MHA), prueba de absorción de anticuerpos fluorescentes (FTA-ABS), IgG o IgM inmunoblot, inmunoanálisis enzimático (EIA) e inmunoanálisis de quimioluminiscencia (CLIA).
Las pruebas EIA, CLIA, son automatizadas y permiten testar sueros de múltiples pacientes, lo que las convierte en una herramienta fundamental en el cribado.
Reacciones falsas positivas de PT son posibles, pero menos frecuentes que en las PnT (ver los anexos 1 y 2)37.
La mayoría de los laboratorios utiliza el denominado algoritmo reverso38 como prueba de cribado, se realiza una EIA o CLIA automatizadas (ambas PT) que son las más eficientes; si resultan positivas puede deberse a enfermedad antigua y tratada o a un paciente no tratado con enfermedad activa. Al obtener una prueba inicial positiva esta debe confirmarse con otra PT, habitualmente TPHA (1, C); si el resultado es positivo se debe realizar una PnT cuantificada para conocer el título basal que determina la actividad y sirve de control postratamiento (1, A).
Siempre se debe considerar el contexto clínico y epidemiológico en la interpretación de los test de sífilis (anexo 3)39.
NeurosífilisNo se recomienda la evaluación del LCR en sífilis temprana en pacientes sin síntomas neurológicos, oculares o auditivos (1, A). Sí está indicada en aquellos que presentan sintomatología neurológica40, independientemente de la etapa de la enfermedad (1, C), en sífilis con afectación ocular se debe valorar de forma individual36.
El examen del LCR incluye proteínas totales, número de células mononucleares, pruebas treponémicas (FTA o TPHA) y no treponémicas, preferentemente VDRL.
Ninguna prueba por sí sola confirma neurosífilis. Una prueba positiva de VDRL en LCR se considera diagnóstico de neurosífilis en etapas tardías y ausencia de contaminación sanguínea, un resultado negativo no excluye el diagnóstico17,41. La PCR en LCR tiene baja sensibilidad y especificidad para el diagnóstico de neurosífilis28.
Es infrecuente el diagnóstico de neurosífilis en pacientes con PnT en sangre negativa. (datos ofrecidos en la presentación “Syphilis & neurosyphilis Update” en el Congreso IUSTI 2023 Malta, Dr. Nicolas Dupin, Professor of Dermato-Venerology at University Paris Cité, Cochin Hospital, APHP. Head of the National reference center of Syphilis, Past-president of the French Society of Dermatology).
TratamientoSífilis primaria, secundaria o latente precoz5,17,18Primera líneaPenicilina G benzatina (BPG) 2,4 millones unidades internacionales (MUI) intramuscular (im) (1, B).
Si alergia a penicilina, tratamiento parenteral rechazado o trastornos de la coagulación: doxiciclina 100mg oral cada 12 h durante 14 días (1, C).
Azitromicina no se recomienda dada la potencial resistencia de Treponema pallidum28,42–44
Sífilis latente tardía o duración desconocida, afectación cardiovascular o gomosa5,17,18Primea líneaPenicilina G benzatina 2,4 MUI im, dosis semanal durante 3semanas (1-C).
Si alergia a penicilina, tratamiento parenteral rechazado o trastornos hemorrágicos: doxiciclina 100mg oral cada 12 h durante 4 semanas (2, D).
Neurosífilis, oftálmica y ótica5,17,18Primera líneaPenicilina G sódica (también llamada bencilpenicilina) 3-4 MUI IV cada 4 h durante 14 días (1, C) o 18-24 MUI al día en infusión IV continua 14 días.
Alternativas: ceftriaxona 2g IV al día durante 10-14 días (1,C); penicilina procaína 2,4 MUI día IM más probenecid 500mg cada 6 h durante 10-14 días (1, C).
Alergia a la penicilinaSe recomienda desensibilización y posterior tratamiento con penicilina como primera línea (1, C). La duración de los regímenes recomendados y alternativos en neurosífilis es más corta que los tratamientos para la sífilis latente por lo que algunas publicaciones consideran dosis adicionales de penicilina benzatina 2,4 MUI IM semanal por 3semanas después de finalizado el tratamiento IV, que proporcionan una duración terapéutica comparable a las formas latentes18,45.
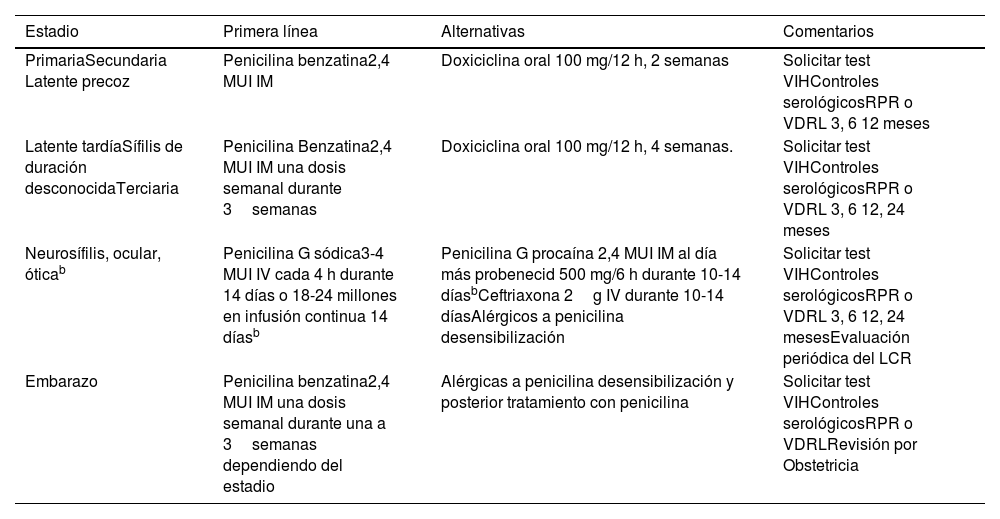
Resumen de la terapéutica en la tabla 1.
Recomendaciones terapéuticas tratamiento sífilisa
| Estadio | Primera línea | Alternativas | Comentarios |
|---|---|---|---|
| PrimariaSecundaria Latente precoz | Penicilina benzatina2,4 MUI IM | Doxiciclina oral 100 mg/12 h, 2 semanas | Solicitar test VIHControles serológicosRPR o VDRL 3, 6 12 meses |
| Latente tardíaSífilis de duración desconocidaTerciaria | Penicilina Benzatina2,4 MUI IM una dosis semanal durante 3semanas | Doxiciclina oral 100 mg/12 h, 4 semanas. | Solicitar test VIHControles serológicosRPR o VDRL 3, 6 12, 24 meses |
| Neurosífilis, ocular, óticab | Penicilina G sódica3-4 MUI IV cada 4 h durante 14 días o 18-24 millones en infusión continua 14 díasb | Penicilina G procaína 2,4 MUI IM al día más probenecid 500 mg/6 h durante 10-14 díasbCeftriaxona 2g IV durante 10-14 díasAlérgicos a penicilina desensibilización | Solicitar test VIHControles serológicosRPR o VDRL 3, 6 12, 24 mesesEvaluación periódica del LCR |
| Embarazo | Penicilina benzatina2,4 MUI IM una dosis semanal durante una a 3semanas dependiendo del estadio | Alérgicas a penicilina desensibilización y posterior tratamiento con penicilina | Solicitar test VIHControles serológicosRPR o VDRLRevisión por Obstetricia |
Las recomendaciones de este artículo pueden no ser apropiadas para su uso en todas las situaciones clínicas. Las decisiones de seguir estas recomendaciones deben basarse en el juicio profesional del médico y en la consideración de las circunstancias individuales del paciente y los recursos disponibles.
El tratamiento en VIH positivos debe administrarse igual que pacientes no infectados por VIH, con un seguimiento cuidadoso para garantizar una respuesta adecuada5.
A toda persona con diagnóstico de sífilis se le recomienda evaluación clínica y serológica a los 3, 6 y 12 meses tras tratamiento18 (1, D). La respuesta serológica debería compararse con los títulos de la misma PnT (RPR/VDRL) extraída el día del tratamiento5,18 o lo más próximo a esta fecha. Se debe solicitar serología de VIH y cribado de otras ITS. Si el riesgo de reinfección es alto se recomiendan controles frecuentes con PnT (p. ej., cada 3 meses) (2, C)5.
Una PnT negativa después del tratamiento se considera la mejor confirmación de curación, aunque no en todos los casos se consigue.
Se debe valorar una reinfección o fracaso terapéutico si una persona mantiene signos o síntomas, si estos reaparecen, o si presentara un aumento de al menos 4 veces el título (2 o más diluciones) de la PnT persistiendo elevado más de 2semanas5,18,46.
El ascenso de PnT en personas sexualmente activas tratadas correctamente y sin síntomas neurológicos indicaría más probablemente una reinfección frente a un fracaso terapéutico, por lo que se recomienda retratar según estadificación (1, C), repetir serología de VIH18 y revalorar a los contactos5.
Si tras 6-12 meses del tratamiento no se produce un descenso ×4 de las PnT («fracaso serológico»), algunos profesionales recomiendan un tratamiento adicional con una inyección semanal de penicilina G benzatina 2,4 MUI durante 3 semanas (salvo clínica neurológica o anormalidades en el LCR), aunque no existen pruebas sólidas para esta recomendación (2, D)5.
Ante síntomas neurológicos es necesario estudiar el LCR independientemente de la fase de la enfermedad (1, C)47.
A pesar de recibir terapéutica correcta y con un examen de LCR negativo los títulos serológicos pueden no descender. En estos casos no se recomienda retratamiento ni examen de LCR34.
Hasta el 10-20% de las personas tratadas según las recomendaciones pueden no conseguir un descenso de títulos ×4 al año48,49. Existen numerosos factores relacionados con la respuesta serológica: estadificación (en fases tempranas es más probable el descenso de 4 veces el título), título inicial de la PnT (niveles <1/8 responden peor que niveles más altos), edad (personas jóvenes logran más el descenso de 4 veces el título que las mayores)50, reinfecciones de sífilis (títulos mayores con descenso más lento)18,51. Algunos autores, si existe sospecha de fracaso terapéutico sin relaciones sexuales en los últimos 3-6 meses, ante posibilidad de neurosífilis asintomática (baja evidencia) recomiendan estudio de LCR, repetir serología de VIH y tratamiento según hallazgos5.
En las formas latentes tardías los títulos de las PnT suelen ser negativos. En personas que no viven con VIH, tienen sífilis latente tardía tratada adecuadamente y títulos bajos pero estables de la PnT, no se precisaría seguimiento (2, D)5.
Se recomienda repetir el estudio del LCR de 6 semanas a 6 meses tras tratamiento de una neurosífilis para objetivar el descenso de proteínas y células blancas (2, D). Dicho estudio podría evitarse si las PnT negativizan (2, D)52.
Manejo en poblaciones especialesPersonas viviendo con VIH (PVV)Las PVV deben ser tratadas con las mismas pautas que el resto de la población (1, B)5,17,18. Se puede recomendar un seguimiento más estrecho si los niveles de CD4 son menores a 350/mm3 o si no reciben tratamiento antirretroviral (2, D).
EmbarazoA toda mujer se le ha de realizar serología de sífilis en las primeras visitas de seguimiento de embarazo (1, A). Un título no treponémico> 1/8 puede ser marcador de infección temprana activa. A las mujeres que vivan en comunidades con alta tasa de sífilis (tasas superiores a 7,73 casos/100.000habitantes53) o con alto riesgo de infección se les recomienda realizar además control serológico en el tercer trimestre del embarazo (28 semanas) y en el parto18,54. Además, toda mujer con un aborto de más de 20 semanas debe ser testada de sífilis18. Ninguna madre ni neonato debería ser dado de alta sin haberse valorado el estado serológico de la misma al menos una vez durante el embarazo.
El riesgo de trasmisión vertical depende de la estadificación de la sífilis durante el embarazo, siendo mayor en formas primarias y secundarias, y menor en las formas tardías y con bajos títulos. Mujeres embarazadas con títulos bajos y estables que fueron tratadas previamente no precisan nuevo tratamiento, salvo aumento de estos títulos (> 2 diluciones), ante la posibilidad de reinfección o fallo terapéutico.
El único tratamiento aceptado durante el embarazo es la penicilina, usando el régimen recomendado según estadificación. No obstante, algunas fuentes recomiendan una dosis adicional de 2,4MUI de penicilina G benzatina a la semana del primer tratamiento (1, B) en mujeres embarazadas diagnosticadas en fases primaria, secundaria o latente precoz54,55.
Los diagnósticos de sífilis durante la segunda mitad del embarazo requieren control ecográfico fetal. Si se encuentran alteraciones achacables a la infección (hepatomegalia, ascitis, engrosamiento placentario, etc.) que puedan indicar un mayor riesgo de fallo al tratamiento, estaría aún más justificada una segunda dosis de penicilina a la semana de la primera18. En las formas latentes tardías que requieran 3dosis las siguientes dosis no deben demorarse más de 9 días.
Las embarazadas alérgicas a penicilina deben ser desensibilizadas y tratadas con penicilina G benzatina (1, C)5,17,18.
Antes del tratamiento se debe informar a la paciente de una posible reacción de Jarisch-Herxheimer que en la segunda mitad del embarazo podría adelantar el parto54. Ante síntomas de fiebre, contracciones o disminución de la movilidad fetal tras tratamiento las mujeres embarazadas deberían ser valoradas por un obstetra.
Manejo de contactosTodos los contactos sexuales de una persona diagnosticada de sífilis primaria, secundaria o latente precoz deben ser evaluados clínica y serológicamente, y tratados según corresponda siguiendo las siguientes recomendaciones5,17,18:
- a.
Contactos sexuales en los 90 días previos al diagnóstico de sífilis; tratar como si fuera una sífilis precoz, incluso si la serología es negativa18.
- b.
Contactos sexuales hace> 90 días; tratar como si fuera una sífilis precoz si no hay disponibilidad serológica inmediata o si es incierta la posibilidad de seguimiento del contacto. Si la serología es negativa, no es preciso tratar. Si es positiva, actuar en consecuencia con base en la clínica, la serología y el estadio de la sífilis18.
- c.
Las parejas sexuales con contactos mantenidos en el tiempo de los pacientes con sífilis latente tardía deben ser evaluadas clínica y serológicamente para la sífilis, y tratados según proceda5,17,18.
- d.
Se hace preciso el seguimiento, por ser contactos de riesgo, de las parejas que han mantenido una relación sexual hace> 3 meses con una persona diagnosticada de sífilis primaria, hace> 6 meses con una diagnosticada de sífilis secundaria, y hace un año con una diagnosticada de sífilis latente precoz5.
Los autores declaran no tener ningún conflicto de intereses.