INTRODUCCION
La dermatosis pustulosa subcórnea o enfermedad de Sneddon-Wilkinson es una erupción pustulosa rara, crónica y recurrente, de etiología desconocida que fue descrita por primera vez en 1956 por Sneddon y Wilkinson1. Su patogenia todavía es desconocida.
La asociación de la dermatosis pustulosa subcórnea a otras enfermedades es bien conocida; sin embargo, el hallazgo de artropatías asociadas no se encuentra referido en los textos de consulta dermatológicos habituales. Sí existen referencias bibliográficas que recogen esta relación, hasta el momento diez, pero ninguna de ellas cumple los criterios de espondilitis anquilosante2. Aportamos un caso de asociación de espondilitis anquilosante con dermatosis pustulosa subcórnea que a nuestro saber es el primero publicado en la literatura médica.
DESCRIPCION DEL CASO
El paciente era un varón de 33 años de edad, afectado de espondilitis anquilopoyética de 12 años de evolución, en fase de actividad en el momento de consulta, en tratamiento con indometacina, salazopirina y omeprazol desde hacía 2 años. Acudió a nuestra consulta por presentar, desde aproximadamente 2 meses, lesiones recurrentes vesiculosas de 1-2 mm de diámetro en muslos, brazos, piernas, abdomen y espalda. Estas lesiones se agrupaban formando placas y evolucionaban rápidamente a otras de aspecto purulento que después remitían dejando costras residuales.
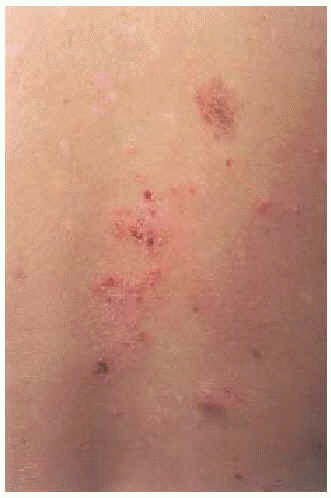
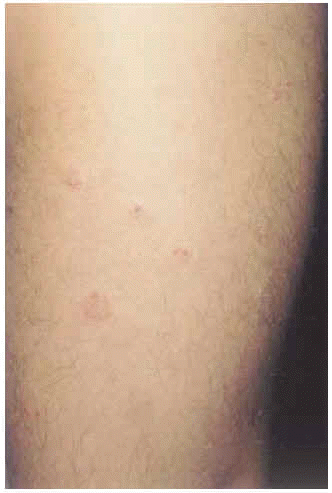
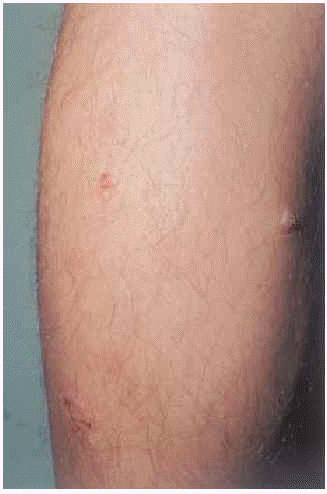
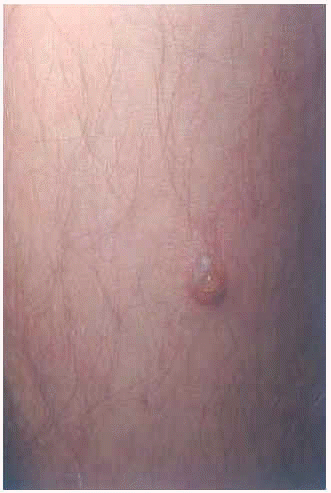
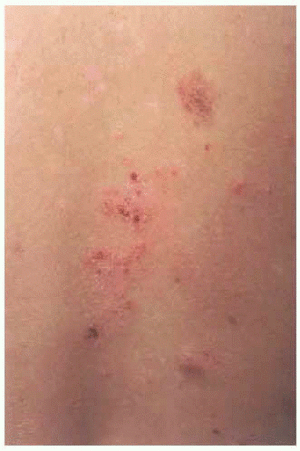
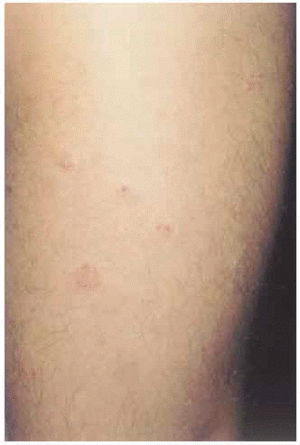
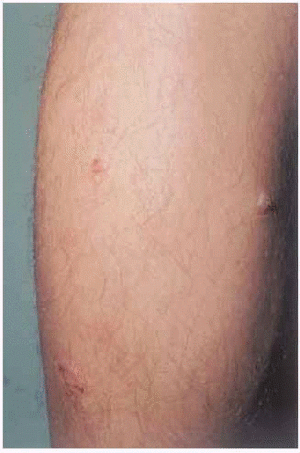
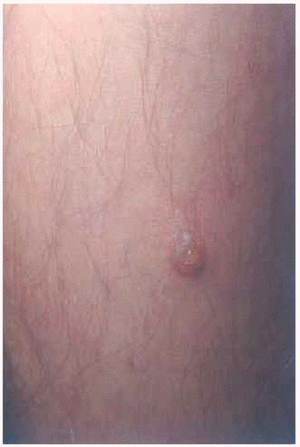
En la exploración se observaron placas eritematosas, de morfología circinada con costras hemorrágicas superficiales y descamación periférica en espalda (fig. 1). En la cara externa de ambos muslos presentaba lesiones costrosas residuales, de morfología anular (fig. 2). Las últimas lesiones habían aparecido en cara posterior de piernas (fig. 3), donde en una de ellas se podía observar cómo el pus se acumulaba en la mitad inferior (fig. 4).
Fig. 1.--Placas eritematocostrosas, de morfología circinada, con descamación periférica en espalda.
Fig. 2.--Lesiones costrosas residuales de morfología anular en muslo.
Fig. 3.--Lesiones vesiculopustulosas de reciente aparición en pierna izquierda.
Fig. 4.--A mayor aumento, vesiculopústula flácida en pierna izquierda.
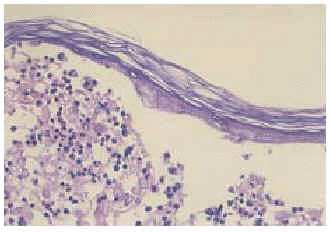
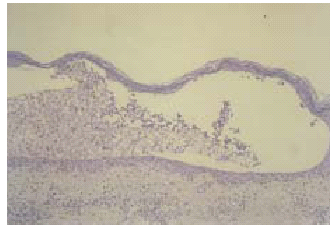
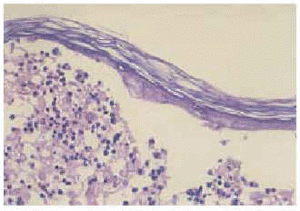
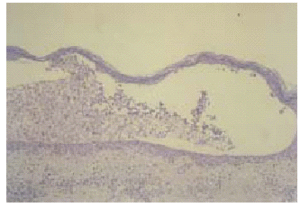
Se practicaron cultivos de las lesiones que resultaron negativos. El estudio histopatológico de una de las lesiones mostró una pústula subcórnea con leucocitos polimorfonucleares en su interior y algún queratinocito degenerado aislado (fig. 5). La epidermis presentaba mínima espongiosis y existía un infiltrado perivascular, superficial y medio, de predominio neutrófilo y linfohistiocitario en ausencia de acantosis (fig. 6). Los estudios de inmunofluorescencia directa e indirecta resultaron negativos.
Fig. 5.--Pústula subcórnea con leucocitos polimorfonucleares y queratinocitos degenerados aislados en su interior.
Fig. 6.--Ausencia de acantosis y mínima espongiosis en epidermis. Infiltrado perivascular superficial y medio, de predominio neutrófilo y linfohistiocitario en dermis.
Las analíticas realizadas mostraron aumento de la velocidad de sedimentación globular, fosfatasa alcalina y proteína C reactiva, que previamente ya estaban elevadas debido a su enfermedad reumática. El antígeno de histocompatibilidad (HLA-B27) resultó positivo, el factor reumatoide negativo y los autoanticuerpos antinucleares (ANA) y anti-ADN nativo fueron positivos, a títulos de 1/80 y 1/40, respectivamente. El resto de autoanticuerpos estudiados, incluidos antigliadina, antirreticulina y antiendomisio resultaron negativos. La determinación de complemento e inmunoglobulinas fue normal.
El paciente fue tratado con dapsona (100 mg/día) durante un mes, con lo que las lesiones desaparecieron por completo. Sin embargo, debido a la aparición de efectos secundarios como abdominalgia, vómitos y artralgias, se descendió la dosis de dapsona a 50 mg/día. A los pocos días se manifestó un nuevo brote de lesiones. Se inició entonces tratamiento oral con 30 mg/día de deflazacort, lo que ha mantenido al paciente libre de lesiones hasta el momento.
DISCUSION
La dermatosis pustulosa subcórnea o enfermedad de Sneddon-Wilkinson se caracteriza por la aparición de pequeñas pústulas flácidas y estériles, o vesículas que con rapidez se transforman en pústulas, que tienden a coalescer formando patrones anulares o circinados. La distribución característica corresponde, de forma simétrica, a axilas, cuello, raíces de miembros, región submamaria y piel adyacente. Se han descrito con más frecuencia en mujeres de edad media, pero puede presentarse en varones y a cualquier edad. Desde el punto de vista histopatológico, la dermatosis pustulosa subcórnea muestra pústulas subcórneas llenas de leucocitos polimorfonucleares y, en ocasiones, algún eosinófilo. La epidermis muestra poca patología y hay escasa evidencia de espongiosis o daño citolítico de las células epidérmicas. La dermis contiene un infiltrado perivascular compuesto por neutrófilos y en ocasiones, mononucleares y eosinófilos3. Los estudios de inmunofluorescencia directa e indirecta son clásicamente negativos.
La asociación ocasional de dermatosis pustulosa subcórnea con ciertas enfermedades constituye más que una verdadera coincidencia. Se desconoce la etiología de esta enfermedad, pero se sospecha una base inmunológica debido a su asociación a diversas enfermedades de esta naturaleza4. Parece existir una asociación con el mieloma múltiple4 y la paraproteinemia mediada por IgA5. También es muy probable que exista esta asociación con el pioderma gangrenoso6 y la artritis reumatoide7. Puntualmente se han descrito casos de otras entidades que aparecen conjuntamente con dermatosis pustulosa subcórnea como esclerosis múltiple8, lupus eritematoso sistémico (LES)9, hipertiroidismo10, enfermedad de Crohn11, colitis ulcerosa12, APUDoma13, abscesos esplénicos asépticos14, carcinoma epidermoide de pulmón15, penfigoide ampolloso localizado y morfea16. A pesar del aumento de asociaciones de dermatosis pustulosa subcórnea con otras entidades, su etiopatología sigue siendo desconocida. La acumulación subcórnea de neutrófilos sugiere la presencia de potentes moléculas quimiotácticas en la epidermis superior que inducen la migración transepidérmica de estas células y la formación de pústulas subcórneas17. El factor de necrosis tumoral a (TNF-α) parece ser una de las moléculas quimiotácticas más importantes responsables de la acumulación de neutrófilos. De hecho, se ha demostrado un aumento de las concentraciones de TNF-α en suero y en contenido de pústulas de pacientes con esta enfermedad18.
La asociación de dermatosis pustulosa subcórnea y artropatía no es rara. Se han descrito 10 casos, de los cuales siete cumplen los criterios de la American Rheumatism Association para la artritis reumatoide y tres para artropatía seronegativa sin especificar de qué tipo2. Nuestro paciente cumple los criterios de espondilitis anquilosante y el momento de aparición de su cuadro cutáneo coincide con fase de actividad de su artropatía, lo cual habla a favor de que pueden existir mecanismos etiopatogénicos comunes en ambas enfermedades. Por otra parte, existen otras erupciones pustulosas cutáneas que pueden cursar simultáneamente con espondilitis. Una de ellas es el síndrome SAPHO, que se caracteriza por la presencia de sinovitis, acné, pustulosis (pustulosis palmoplantar, psoriasis pustulosa), hiperostosis y osteomielitis. A pesar de que existen pocos casos descritos en la literatura médica la espondilodiscitis es frecuente en este síndrome19. También se incluye la psoriasis pustulosa como entidad asociada a espondiloartropatías20,21. Ocasionalmente se ha descrito algún caso de coexistencia de enfermedad de Behçet y espondilitis anquilosante22.