La dermatosis inducida por inmunoglobulina A (IgA) lineal es una enfermedad ampollosa mediada inmunológicamente que se define por presentar un depósito lineal de IgA a lo largo de la membrana basal. Habitualmente es idiopática y ocasionalmente se asocia con algunos fármacos. Describimos el caso de una mujer de 60 años con artritis reumatoide en tratamiento con sulfasalazina, que desarrolló un cuadro de dermatosis IgA lineal con clínica de drug-rash with eosinophilia and systemic symptoms (DRESS) el cual respondió al suspender el fármaco causal más tratamiento con corticoides sistémicos durante 2 meses. Este es el primer caso descrito de dermatosis IgA lineal con clínica de DRESS relacionado con la sulfasalazina. Creemos que es importante tener en cuenta esta asociación para poder incluir la sulfasalazina en el listado de fármacos que pueden producir dermatosis IgA lineal por fármacos.
Linear immunoglobulin (Ig) A dermatosis is an immune-mediated bullous disease characterized by linear deposits of IgA along the basal membrane. While usually idiopathic, it can occasionally be induced by drug exposure. We report the case of a 60-year-old woman with rheumatoid arthritis being treated with sulfasalazine who developed linear IgA dermatosis and drug rash with eosinophilia and systemic symptoms (DRESS). The dermatosis and associated symptoms resolved following withdrawal of the drug and treatment with systemic corticosteroids for 2 months. This is the first report of sulfasalazine-induced linear IgA dermatosis in association with DRESS and we believe that sulfasalazine should be added to the list of drugs that can cause linear IgA dermatosis.
La sulfasalazina es un fármaco derivado de las sulfonamidas con propiedades antiinflamatorias utilizado en el tratamiento de la artritis reumatoide y la enfermedad inflamatoria intestinal. Aunque el tipo de reacción cutánea más frecuente secundaria a este tratamiento es el exantema maculopapular1, debemos tener en cuenta otros posibles cuadros.
Hemos tenido la ocasión de tratar un caso de dermatosis IgA lineal (DAL) secundario a sulfasalazina con clínica de drug-rash with eosinophilia and systemic symptoms (DRESS) en una paciente con artritis reumatoide.
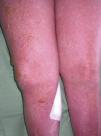
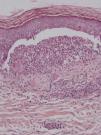
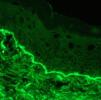
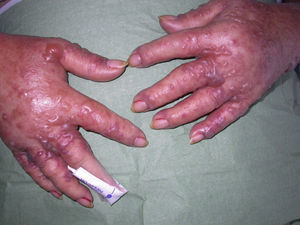
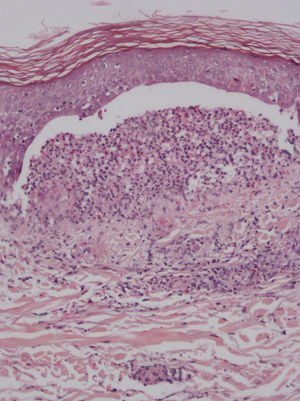
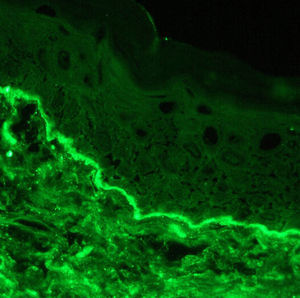
Caso clínicoMujer de 60 años con antecedentes de artritis reumatoide, hipertensión arterial y dislipidemia en tratamiento con deflazacort 18mg/día, diclofenaco 50mg/día, omeprazol 20mg/día y la combinación de hidroclorotiazida y valsartán (150/12,5mg). Se le pautó tratamiento con sulfasalazina 2g/día por empeoramiento articular. Tres semanas después la paciente acudió al Servicio de Urgencias por fiebre y lesiones cutáneas en el tronco y las extremidades de 2 semanas de evolución. En la exploración física presentaba mal estado general, fiebre, hipotensión y taquicardia. En el 70% de la superficie corporal se observaron máculas y pápulas eritematosas confluentes formando placas de bordes mal definidos ligeramente infiltradas al tacto. En ambas piernas y en el dorso de las manos se apreciaban ampollas tensas de contenido claro, con signo de Nikolsky negativo (figs. 1 y 2). No presentaba lesiones en las mucosas ni adenopatías. En la analítica destacaba leucocitosis de 15,7 x109/l (4,5-11× 109/l), con 54,5% de neutrófilos (40,0-70,0%), 8,4% de eosinófilos (0,00-5,00%) y eosinofilia de 1.320×109/l, velocidad de sedimentación globular de 42mm, GPT (ALT) de 44,5 U/l (7-40 U/l), GGT de 452,3 U/l (12-54 U/l), LDH de 716,1 U/l (230-460 U/l) y proteína C reactiva de 9,88mg/dl. La serología para el virus de Epstein-Barr (VEB) fue positiva (IgM e IgG) y la ecografía de abdomen no mostró ninguna alteración. La biopsia cutánea reveló una ampolla por despegamiento dermoepidérmico con infiltrado rico en neutrófilos (fig. 3) y depósito de IgA lineal a lo largo de la membrana basal por inmunofluorescencia directa, no detectándose IgG ni complemento (fig. 4). Se inició tratamiento con prednisona a dosis de 60mg/día en pauta descendente y corticoides tópicos con buena respuesta. Simultáneamente se suspendió la sulfasalazina, no presentando lesiones nuevas y mejorando las previas. La paciente evolucionó favorablemente con mejoría del estado general y normalización de los parámetros analíticos. Las lesiones cutáneas se resolvieron completamente en un período de 2 meses. Después de 3 años de seguimiento, la paciente persiste asintomática y sin tratamiento.
Presentamos el caso de una mujer con DAL y síndrome DRESS secundario a la administración de sulfasalazina. La paciente no había realizado cambios en su tratamiento; el inicio del fármaco 3 semanas antes del comienzo del cuadro y el depósito de IgA lineal con ausencia de IgG y complemento hacen pensar en esta entidad como causa más probable. Por otro lado, la fiebre, la hipotensión, la taquicardia, la hipertransaminasemia y la eosinofilia son criterios de inclusión para establecer el diagnóstico de DRESS en el paciente hospitalizado2.
La DAL es una enfermedad ampollosa mediada inmunológicamente, definida por presentar depósito lineal de IgA a lo largo de la membrana basal. A menudo es idiopática y ocasionalmente puede estar relacionada con algún fármaco3,4, con la enfermedad inflamatoria intestinal5 y con las neoplasias linfoides6. La asociación de la DAL con la enteropatía sensible al gluten7 y con la artritis reumatoide8 ha sido reconocida también en casos aislados.
La DAL inducida por fármacos puede ser indistinguible de la clínica de la DAL clásica, siendo característico el desarrollo de una placa eritematosa con vesículas o ampollas en periferia o en «collar de perlas»; sin embargo, las lesiones cutáneas suelen ser más polimorfas, habiéndose descrito casos de tipo eritema multiforme y necrólisis epidérmica tóxica con diseminación de las lesiones ampollosas y afectación mucosa3,9. Las lesiones pueden ser asintomáticas o pruriginosas, y tiene predilección por el tronco, las extremidades y las zonas acras. El cuadro suele aparecer entre las 24h y los 15 días del inicio del fármaco causal, y el cese de formación de lesiones nuevas ocurre entre las 24-72h de la retirada del mismo. La resolución de las lesiones se lleva a cabo en un período medio de 2 meses. La afectación de las mucosas acontece en torno al 40% de los casos, a diferencia de la DAL clásica, que ocurre en el 80%4. En la inmunofluorescencia directa para la DAL clásica se observa un depósito de IgA lineal en la membrana basal y depósito de IgG en más del 30% de los casos. En la DAL inducida por fármacos solo hay depósitos de IgA lineal en la membrana basal y complemento (C3) en un 20%4. No existen patrones clínicos ni de inmunofluorescencia que permitan diferenciar con certeza la DAL clásica y la DAL inducida por fármacos.
El fármaco que más frecuentemente se ha implicado en la DAL secundaria a fármacos es la vancomicina3,4,10,11. Otros antibióticos han sido las cefalosporinas de segunda generación, los derivados de la penicilina y el trimetoprim-sulfametoxazol4,11 (tabla 1).
En nuestro caso la paciente estaba en tratamiento crónico con diclofenaco/misoprostol, deflazacort, omeprazol y la combinación de hidroclorotiazida y valsartán, que se mantuvieron después de la remisión del cuadro.
Dentro de los antiinflamatorios no esteroideos, únicamente se han descrito casos aislados por diclofenaco12 y piroxicam13. Aunque no podemos descartar la asociación de la DAL con el resto del tratamiento, cronológicamente la asociación con la sulfasalazina parece la más probable.
En la revisión de la literatura no hemos encontrado casos de asociación entre DAL y sulfasalazina, aunque sí existe referencia de la posible relación con otra molécula derivada de las sulfonamidas, el trimetoprim-sulfametoxazol11,12.
La sulfasalazina es un derivado de las sulfonamidas e inhibe la síntesis del ácido dihidrofólico por la acción de la flora intestinal. Se divide en el tubo digestivo en 2 metabolitos: 5-ASA y sulfapiridina. La sulfapiridina es rápidamente absorbida y luego se hidroxila y se acetila en el hígado, y posteriormente se excreta por la orina. La velocidad de acetilación hepática está genéticamente determinada, y los pacientes acetiladores lentos tienen más riesgo de sufrir reacciones adversas de tipo síndrome de hipersensibilidad14.
El DRESS se define por rash cutáneo, fiebre, adenopatías y afectación sistémica. El grupo REGISCAR ha sugerido unos criterios de inclusión en pacientes hospitalizados que incluyen rash cutáneo y al menos 3 de 4 síntomas sistémicos (fiebre, adenopatías, afectación interna y anomalías en el hemograma)2. La reactivación del virus herpes tipo 6 y el VEB también se ha relacionado con esta entidad2,15.
Se desconoce si la artritis reumatoide por sí sola puede estar relacionada con la DAL. Hayakawa et al.8 publicaron un caso de una mujer de 65 años con artritis reumatoide de 6 años de evolución que desarrolló una DAL, aunque no describen los fármacos asociados al tratamiento de la artritis. Los autores explican que la sobreproducción y sobreactuación de las citoquinas en la artritis podrían generar una alteración inmunológica que desencadenaría esta entidad, aunque concluyen que esta relación no puede ser confirmada y no descartan la posibilidad de que haya sido incidental.
Para nosotros este es el primer caso descrito en la literatura de DAL asociado a clínica de DRESS inducida por sulfasalazina. Creemos que es importante tener en cuenta esta asociación para poder incluir a la sulfasalazina en el listado de fármacos que pueden producir DAL inducida por fármacos.
Conflicto de interesesLos autores declaran no tener ningún conflito de intereses.