La dermatomiositis (DM) es una miopatía inflamatoria idiopática caracterizada por inflamación muscular, afectación cutánea y manifestaciones sistémicas frecuentes de muy amplio espectro1. En un subgrupo de pacientes con clínica cutánea y ausencia de miopatía se denomina DM amiopática o DM sine miositis2.
Una mujer caucásica de 49 años, con antecedente de talasemia seguida desde hace 7 años, presentaba astenia, prurito y unas lesiones cutáneas localizadas predominantemente en áreas fotoexpuestas. En la exploración física se observó un eritema en heliotropo, unas pápulas de Gottron, el signo de Gottron, el signo del chal, el signo en «V» y el signo de Holster. Tras una anamnesis detallada por órganos y aparatos, y múltiples pruebas complementarias, incluidas una resonancia magnética nuclear de cintura pélvica, un electromiograma, una biopsia muscular y la determinación de enzimas musculares, todas ellas normales, se diagnosticó de DM amiopática. Los anticuerpos antinucleares, antisintetasas, anti-TIF1-gamma y anti-MDA-5 y el cribado de neoplasia oculta se mantuvieron negativos durante todo el seguimiento de la paciente.
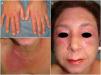
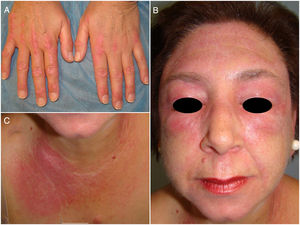
Debido al mal control de su enfermedad, había recibido múltiples tratamientos con una respuesta escasa, incluyendo corticoides tópicos y orales hasta una dosis de 1mg/kg/día, azatioprina, metotrexato, hidroxicloroquina, mepacrina, rituximab, tacrolimus oral, inmunoglobulinas intravenosas y micofenolato de mofetilo, llegando a estar simultáneamente bajo tratamiento con prednisona oral, hidroxicloroquina, mepacrina y micofenolato de mofetilo hasta 7 meses antes. Por ello, ante el empeoramiento progresivo, la gravedad de las lesiones cutáneas (fig. 1) y el prurito intenso, se decidió mantener únicamente una dosis baja (2,5mg/día) de prednisona e introducir tofacitinib (TOF) a dosis de 5mg/12h.
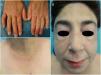
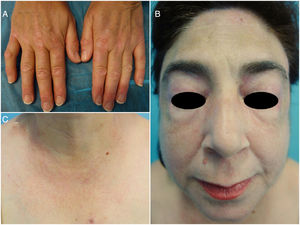
La mejoría clínica se hizo evidente a las 2 semanas de introducir el tratamiento y, hasta la fecha, han mejorado significativamente todas las lesiones cutáneas (fig. 2), además de haber desaparecido el prurito.
La DM es una enfermedad multisistémica de difícil manejo y no existen algoritmos de tratamiento estandarizados, dado el escaso número de ensayos clínicos bien diseñados. Además, no es infrecuente que exista solapamiento con otras enfermedades autoinmunes, por lo que puede suponer un reto tanto diagnóstico como terapéutico para el médico3.
TOF es un inhibidor de JAK3 y JAK1 que atenúa las señales de transducción activadas por las interleucinas 2, 4, 6, 7, 9, 15 y 21 y los interferones i y ii. La vía de señalización del interferón está sobreexpresada en la DM, por lo que TOF podría ser de utilidad en esta enfermedad3,4.
Kurtzman et al. describieron 3 pacientes con DM cutánea recalcitrante tratados con TOF con resultados esperanzadores5. Posteriormente, Paik y Christopher-Stine observaron una buena respuesta a TOF de una paciente adulta con DM y fracaso a múltiples terapias4. Por su parte, Cinats et al. destacaron las infecciones como efectos adversos de TOF y la anemia y la trombocitopenia por parte de ruxolitinib en una revisión de los usos emergentes de los inhibidores de las cinasas de Janus en Dermatología, que incluyen la psoriasis, la dermatitis atópica, la alopecia areata, el vitíligo, la DM y la enfermedad injerto contra huésped6.
En el último año se han publicado casos clínicos donde se pone de manifiesto el papel de TOF no solo en las manifestaciones cutáneas, sino también en la enfermedad pulmonar intersticial y las calcinosis graves refractarias, sin efectos secundarios destacables1,3,7–9 salvo una hipercalcemia transitoria y el aumento del índice de masa corporal en 2 pacientes1.
Nuestro caso es el sexto publicado de DM amiopática tratada con TOF. Al igual que en los 5 casos previamente publicados3,5,7, la mejoría fue rápida y la tolerancia excelente.
Se requieren ensayos clínicos que confirmen de forma fehaciente tanto la efectividad como el perfil de seguridad de este tratamiento. Actualmente, está en marcha un ensayo clínico sobre el uso de TOF en DM refractaria a tratamiento10.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.