INTRODUCCIÓN
La dermatitis de los párpados constituye un proceso inflamatorio frecuente, ya que la piel que los recubre es especialmente susceptible a la acción de agentes irritantes y/o alergénicos.
Son muchos los facultativos que atienden en su práctica diaria este tipo de cuadro clínico, así como también son variadas las causas que pueden originar-lo, desde las puramente dermatológicas como la dermatitis alérgica o irritativa de contacto, fotodermatitis, dermatitis atópica, psoriasis, dermatitis seborreica, urticarias, rosácea, infecciones, tumores cutáneos (linfomas, carcinomas epidermoides, sebáceos, de células basales, etc.), hasta enfermedades sistémicas como distintas colagenosis (lupus eritematoso sistémico [LES], dermatomiositis, síndrome de Sjögren, etc.), sarcoidosis, amiloidosis sistémica o reacciones de injerto contra huésped. De todas ellas, la más frecuente es la dermatitis de contacto.
MATERIAL Y MÉTODOS
Se ha realizado un estudio retrospectivo longitudinal de pacientes con eczema palpebral en quienes se practicaron pruebas epicutáneas desde enero de 1998 hasta finales de 2003, en la Unidad de Alergia de Contacto del Servicio de Dermatología de Complejo Hospitalario Universitario de Santiago de Compostela. Para ello se utilizó la serie estándar del Grupo Español de Investigación de Dermatitis de Contacto (GEIDC) y alérgenos homologados (True Test, Chemothècnique Diagnostics o Martí Tor), así como productos propios no irritantes aplicados «tal cual» en Finn Chambers. La evaluación de los resultados se realizó según lo establecido por el International Contact Dermatitis Research Group (ICDRG). La primera lectura se efectuó a las 48 h y la segunda a las 96 h, o incluso días después en aquellos casos en que fue necesario. La relevancia se expresó como presente, pasada o desconocida. Los datos se procesaron con el paquete estadístico SPSS-PC para Windows.
RESULTADOS
Del total de 1.976 pacientes estudiados en estos 6 años en la unidad, en 84 (4,25 %) la dermatitis palpebral formaba parte del cuadro sintomático que fue motivo de realización de pruebas epicutáneas. De ellos, 70 eran mujeres (83,33 %) y 14 varones (16,66 %). El rango de edades se hallaba entre los 11 y los 72 años, siendo la media 39,83 años y la desviación estándar (DE) 13,97. Ninguno de los 84 pacientes tenía antecedentes personales de psoriasis, pero 22 de ellos (26,19 %) presentaban algún rasgo de atopia en su historia personal. Los diagnósticos hallados en nuestro grupo de pacientes fueron: 59 casos, dermatitis alérgica de contacto (70,23 %), de las cuales el 4-4,76 % fueron dermatitis alérgicas aerotransportadas; 21 casos, dermatitis irritativa de contacto (25 %), el 3-3,57 % del total dermatitis irritativas aerotransportadas; 1 caso, dermatitis atópica (1,19 %); 1 caso, dermatitis seborreica (1,19 %), y 2 casos otros diagnósticos (2,38 %).
Entre todos los casos, sólo se pudo atribuir a la dermatitis un origen profesional en 4 pacientes (4,76 % del total). Los pacientes con pruebas alérgicas positivas tenían una media de edad de 39,43 años (DE = 12,86), 9 varones frente a 50 mujeres (éstas constituyeron el 84,75 % del total de las pruebas positivas y los hombres el 15,25 %). Si los diagnósticos se distribuyen por sexos, 50 mujeres presentaban una dermatitis alérgica de contacto (71,42 %), 16 dermatitis irritativa de contacto (22,85 %), una dermatitis atópica (1,42 %), una dermatitis seborreica (1,42 %) y dos otros diagnósticos (2,85 %); del total de los varones 9 (64,28 %) fueron dermatitis alérgica y 5 (35,71 %) dermatitis irritativa de contacto.
La serie estándar se aplicó a todos los pacientes y además se realizaron series específicas dependiendo de los distintos datos obtenidos en la anamnesis dirigida: cosméticos (48 pacientes), medicamentos (9), productos propios (8), plantas (7), vehículos (2), serie dental (2), mercuriales (2), fragancias (2), pesticidas (1), corticoides (1), antimicrobianos (1), productos de la industria del caucho (1), productos oftálmicos (1), productos de peluquería (1) y plásticos y colas (1).
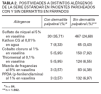
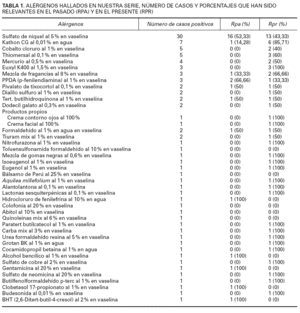
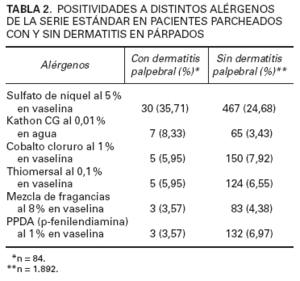
Los resultados acerca de los alérgenos más frecuentemente implicados en la dermatitis alérgica de contacto figuran en la tabla 1. En la tabla 2 se compara el número de positividades a distintos alérgenos entre los pacientes con dermatitis en párpados y el resto de pacientes parcheados en el mismo período de tiempo.
DISCUSIÓN
Las dermatitis de los párpados están constituidas por un grupo de enfermedades inflamatorias cutáneas que suponen un motivo importante de consulta, no sólo al dermatólogo, sino también a otros especialistas como los oftalmólogos y, cómo no, a los médicos de familia. El párpado es especialmente susceptible a la acción de agentes irritantes y/o alergénicos. Esto se debe, en parte, a la delgadez de la piel que lo recubre, que es hasta cuatro veces más fina que la piel del resto de la cara, lo cual facilita la aparición de edema en caso de inflamación y, por otro lado, el fácil contacto de los ojos con los dedos, los cuales se encuentran constantemente expuestos a múltiples sustancias.
Las causas son muchas, tanto puramente dermatológicas como sistémicas. De todas estas, la más frecuente en la mayoría de las series y también en la nuestra es la dermatitis alérgica de contacto1; su frecuencia varía entre el 46 y el 74 % de los casos de dermatitis palpebral1-5.
Cuando en una dermatitis palpebral se diagnostica una dermatitis alérgica de contacto se tiende a pensar que el agente responsable ha sido una sustancia aplicada localmente, siendo el grupo de los cosméticos oculares y/o tratamientos oftalmológicos tópicos los primeros sospechosos en el caso de los párpados. Sin embargo, como ya se mencionó previamente, la región periocular es una zona de contacto constante con las manos, y son precisamente contaminantes de los dedos llevados a los ojos los sensibilizantes más comunes. En nuestro estudio se han encontrado como alérgenos relevantes más frecuentes níquel, Kathon CG, cobalto, thiomersal, mercuriales, Euxyl K400, y las fragancias (tabla 1), todos ellos relacionados con sustancias aplicadas en párpados o en otra localización corporal (dermatitis ectópica) o aerotransportadas. Las relevancias se establecieron bien por el hallazgo del alérgeno entre los componentes de las sustancias aplicadas o bien, como en el caso del níquel, por la desaparición del cuadro tras la eliminación del contacto manual con sustancias que contenían este metal. En la tabla 2 se observa que el porcentaje de sensibilización al níquel es mucho mayor en los pacientes con dermatitis palpebral en probable relación con un cuadro de dermatitis ectópica y con su presencia en cosméticos como veremos a continuación. Con respecto al resto de alérgenos vemos que las diferencias entre ambos grupos no son significativas. Son más frecuentes las sensibilizaciones a cosméticos aplicados al pelo, cara o uñas que a los que se aplican directamente en el ojo6,7, y resulta muy común que en las localizaciones de aplicación primitiva no exista patología, lo cual dificulta el diagnóstico. El grupo de alérgenos más importante dentro de los cosméticos son los conservantes.
El níquel merece mención especial8, pues ha supuesto en nuestro estudio la sensibilización más frecuente. En cuanto a su relación con los párpados, se sabe que puede ejercer su acción alergénica a distintos niveles. A nivel local, la máscara de pestañas puede tener restos de níquel en el pigmento o en el propio recipiente cilíndrico que la contiene, sin olvidar de las trazas de metal que pueden existir en las sombras, en los lápices de ojos9 o en las tenacillas rizadoras de pestañas10. Por otro lado, el níquel puede ser transportado; las concentraciones de níquel en las uñas se han medido en distintos estudios11. Asimismo, se puede transportar a los párpados tras el uso de una lima de uñas metálicas, tras la colocación de apliques metálicos en la porción distal de la lámina ungueal con fines estéticos o tras la aplicación de ciertas lacas ungueales que lo contienen. Finalmente, el níquel puede ejercer una acción a distancia; así se ha descrito un cuadro de recurrencia de una dermatitis alérgica de contacto en párpados tras la aplicación de una ortodoncia con el 10-13 % de níquel en su composición, en una paciente joven que se había sensibilizado 2 años antes con una sombra de ojos que contenía dicho metal12.
TABLA 1. ALÉRGENOS HALLADOS EN NUESTRA SERIE, NÚMERO DE CASOS Y PORCENTAJES QUE HAN SIDO RELEVANTES EN EL PASADO (RPA) Y EN EL PRESENTE (RPR)
Existe una importante cantidad de sustancias alergénicas en los productos destinados al cuidado y embellecimiento de las uñas en estrecha relación con la dermatitis alérgica de contacto en párpados. Un alérgeno bien conocido es la resina de p-toluensulfona-mida/formaldehído. Hoy en día, en los esmaltes «hipoalergénicos», han reemplazado esta sustancia por resinas de alquil-poliéster. Otro alérgeno importante es el formaldehído, que se utilizó a distintas concentraciones en esmaltes endurecedores de uñas; por su elevado índice de sensibilización está actualmente prohibido en algunos países y su uso se ha restringido en otros. Las uñas artificiales adhesivas son uñas preformadas de plástico con distintos tamaños que se fijan a la lámina ungueal a través de un pegamento acrílico o cianoacrilato que es sensibilizante. Las uñas artificiales esculpidas, también conocidas como «uñas de porcelana», son aquellas que se moldean directamente sobre la superficie de la lámina ungueal. Uno de los componentes de la pasta que luego será la uña son los metacrilatos, de nuevo sensibilizantes. Existe una nueva técnica consistente en una preparación en forma de gel a la que se añaden sustancias fotosensibles como las benzofenonas, que también son alergénicas13. Por último, debemos mencionar que el empleo de sustancias coloreadas fluorescentes puede dar lugar a casos de fotosensibilización.
TABLA 2. POSITIVIDADES A DISTINTOS ALÉRGENOS DE LA SERIE ESTÁNDAR EN PACIENTES PARCHEADOS CON Y SIN DERMATITIS EN PÁRPADOS
Se debe realizar el diagnóstico diferencial con el status cosmeticus término que se refiere a la afección en la que el paciente no es capaz de tolerar la aplicación de ningún cosmético, apareciendo síntomas como escozor, prurito y sensación de incomodidad14,15.
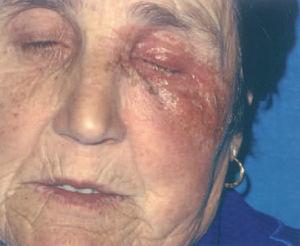
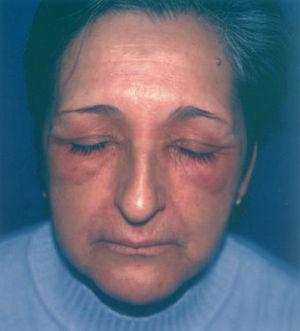
Los tratamientos oftalmológicos tópicos presentan también un número considerable de sustancias potencialmente alergénicas que incluyen conservan-16-18, bloqueantes , midriáticos19 (fig. 1), antibióticos (fig. 2), antivirales, anestésicos, antihistamínicos, limpiadores enzimáticos y otros. En los últimos años han aparecido numerosas publicaciones acerca de la sensibilización a los bloqueantes tópicos; mientras unos autores afirman que existe sensibilización cruzada en base a una cadena lateral alifática común20, otros mantienen que este fenómeno no se produce en todos los casos21. Al igual que sucede con los cosméticos, se debe parchear tanto el producto «tal cual» como sus componentes individualmente.
Existen otras fuentes de alérgenos que llegan a los párpados a través de las manos como sustancias vegetales, metales, productos químicos industriales, resinas epoxi, etc., pudiendo tener muchas de estas sensibilizaciones un origen profesional.
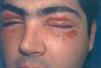
Fig. 1.—Dermatitis alérgica de contacto a colirio midriático (fenilefrina).
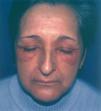
Fig. 2.—Dermatitis alérgica de contacto a nitrofurazona tópica.
Se realizó el diagnóstico de dermatitis irritativa de contacto ante un cuadro inflamatorio cutáneo en una localización que ha contactado con un irritante conocido. En este apartado destaca la denominada «dermatitis de los edificios inteligentes» o dermatitis por baja humedad, descrita en la década de 1980, que afecta a los párpados, resto de la cara y extremidades, y cursa con piel seca, eritematosa y prurito22. Se sabe que no sólo está producida por la baja tasa de humedad, sino también por pequeñas partículas que puede transportar el aire acondicionado. En nuestro estudio hemos llegado a este diagnóstico en dos administrativos del complejo hospitalario.
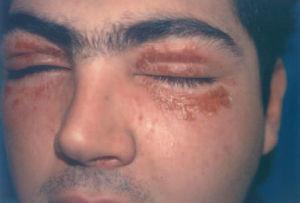
Las dermatitis aerotransportadas son las producidas por sustancias liberadas a la atmósfera y que posteriormente se depositan en la piel, actuando como aeroalérgenos o aeroirritantes (dermatitis de contacto aerotransportada alérgica o irritativa, respectivamente). El diagnóstico diferencial principal se realizará con las fotodermatitis; ambas afectan a áreas expuestas, pero las dermatitis aerotransportadas se localizan además en zonas que quedan a la sombra como párpados superiores, regiones retroauriculares y submandibulares, así como regiones cubiertas por pelo o incluso por los vestidos. En nuestra serie se encuentran 3 dermatitis irritativas de contacto y 4 alérgicas de contacto aerotransportadas (fig. 3).
Fig. 3.—Dermatitis alérgica aerotransportada a plantas (alantolactona, lactonas sesquiterpénicas y Aquilea millefolium).
En los pacientes con dermatitis atópica es muy frecuente la presencia de una dermatitis fisurada en los párpados por irritación mecánica, bien porque se frotan el ojo, bien porque las características de la piel del atópico hacen que ésta sea más sensible a la acción de distintos irritantes. El número de pacientes con diátesis atópica en nuestra serie fue elevado (26,2 %) pero tan sólo se atribuyó a la dermatitis atópica como causa del eczema palpebral en un caso. Se realizarán pruebas epicutáneas a los pacientes atópicos siempre y cuando el eczema sea recalcitrante o se sospeche un alérgeno responsable23-25.
Finalmente, las colagenosis tienen también su lugar en este capítulo, puesto que muchas de ellas tienen también manifestaciones palpebrales, como el eritema en heliotropo de la dermatomiositis, lesiones de lupus eritematoso cutáneo, etc. Algunos autores preconizan el empleo del test de Schirmer para descartar un síndrome de Sjögren, pero sólo en pacientes seleccionados como mujeres mayores de 40 años y pacientes consumidores de fármacos que disminuyan la producción de lágrimas. En nuestra serie hubo un caso de lupus eritematoso cutáneo que se manifestó con lesiones en los párpados superiores, interpretadas por su especialista como eczematosas.
Correspondencia:
Isabel Rodríguez-Blanco. Departamento de Dermatología.
Facultad de Medicina. San Francisco, s/n.
15782 Santiago de Compostela. España.
mejaime@usc.es
Recibido el 2 de abril de 2004.
Aceptado el 7 de julio de 2004.