Sr. Director:
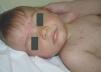
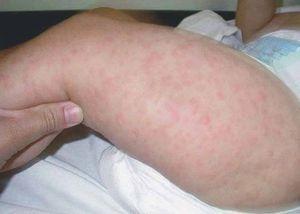
Presentamos el caso de un varón de 10 meses, hijo de padres sanos, procedente de un embarazo gemelar bicorial-biamniótico. Acudió a nuestro servicio porque desde hacía una semana había desarrollado múltiples pápulas y nódulos eritematosos, que confluían formando placas infiltradas asintomáticas de varios centímetros de tamaño. Se habían iniciado en la cabeza (frente, mejillas y región retroauricular) (fig. 1), extendiéndose rápidamente hacia el tronco y los miembros (fig. 2). La madre refería que días antes había presentado una gran placa en el cuero cabelludo que había desaparecido espontáneamente y sin dejar secuelas en pocos días. Además asociaba adenopatías laterocervicales e inguinales rodaderas de 1 cm de tamaño, pero carecía de síntomas constitucionales.
Figura 1. Lesiones iniciales faciales.
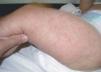
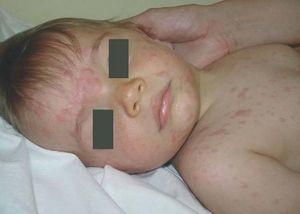
Figura 2. Pápulas y nódulos eritematosos generalizados.
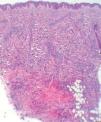
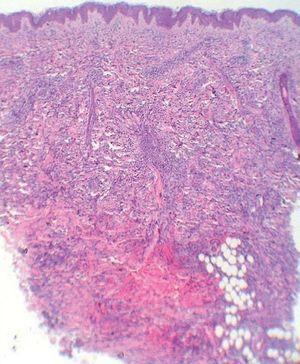
Cinco días más tarde, las lesiones cefálicas y troncales se habían reducido notablemente sin tratamiento, pero habían aparecido numerosas pápulas en los miembros. Al inicio y durante el seguimiento le practicamos varias analíticas generales, una radiografía de tórax y una ecografía abdominal que estaban dentro de la normalidad. El estudio histopatológico de un punch profundo mostraba un infiltrado dérmico superficial y profundo, de predominio perivascular, que se disponía en fila disecando los haces de colágeno (fig. 3). La epidermis estaba respetada y la dermis presentaba una zona grenz libre de tumor. El infiltrado estaba formado por células de aspecto indiferenciado, de núcleos grandes e hipercromáticos y con numerosas mitosis atípicas. Inmunohistoquímicamente las células mostraban positividad para mieloperoxidasa, lisozima, CD43 y CD68, siendo negativas para CD56, TCLI, CD123, TdT, CD30, CD3, CD20, S100, CD1a y CD34. Con estos hallazgos se realizó el diagnóstico de leucemia cutis (LC), concretamente de cloroma, o infiltración por sarcoma mieloide o granulocítico.
Figura 3. Infiltración celular densa e infiltrante en dermis y tejido celular subcutáneo. (Hematoxilina-eosina, x4.)
Se remitió al paciente al hospital de referencia en Oncología Pediátrica, Hospital La Fe de Valencia, donde le realizaron una biopsia de médula ósea que demostraba un 60 % de blastos. En el estudio inmunofenotípico de médula ósea se observó que el infiltrado estaba compuesto por un 54 % de células mieloides (CD33+ en el 100 %, CD13+ en un 42 %) y un 19 % de neutrófilos, y se estableció finalmente el diagnóstico de leucemia mielomonocítica aguda M4. La punción lumbar descartó la presencia de blastos en el líquido cefalorraquídeo, y el resto de las exploraciones practicadas fueron normales o negativas (ecocardiograma, electrocardiograma, ecografía cerebral, serie ósea y serologías infecciosas (virus de la hepatitis B [VHB] y C [VHC], virus de la inmunodeficiencia humana [VIH], virus herpes simple [VHS], virus varicela-zoster [VVZ] y toxoplasma).
Recibió tratamiento con quimioterapia de inducción según protocolo SHOP LANL 2001, precisando dos ciclos para obtener la remisión completa. Tras el ciclo de consolidación se le practicó un transplante de progenitores hematopoyéticos del hermano donante HLA idéntico.
Los infiltrados leucémicos específicos pueden presentar una morfología variada, pápulas, nódulos, púrpura, ulceraciones y más raramente ampollas. Pueden hallarse en cualquier localización, incluso en zonas de traumatismo o cicatrices, aunque son más frecuentes en la cabeza, el cuello o el tronco1.
La LC es infrecuente en la infancia, siendo muy escasos los casos publicados en niños2-6. Aparece con mayor frecuencia en las leucemias congénitas (25-30 % de los casos)2-3, y al igual que en los adultos, está asociada a la leucemia mieloide aguda4, sobre todo monocíticas M4 y M5 (en un 10-30 %).
Existe una alta asociación entre infiltración cutánea específica y la existencia de leucemia en otras localizaciones extramedulares (líquido cefalorraquídeo [LCR], bazo, hígado, ganglios linfáticos y encías). Pero a diferencia de lo que ocurre en los adultos, en los que la LC se asocia a un pronóstico grave, en los niños no altera la evolución natural de la enfermedad.