La cirugía oncológica del párpado y de la región orbitaria supone un reto en cirugía dermatológica, ya que en esta región se encuentran dificultades y posibles complicaciones que no hay en otras localizaciones, como podrían ser el ectropión, la epífora, exposición corneal, queratitis, conjuntivitis o lagoftalmos, entre otros.
Para conseguir una correcta cirugía oncológica, unida a un resultado lo más funcional y cosmético posible, es necesario el correcto conocimiento de las estructuras anatómicas de los párpados, así como su vascularización, inervación y anatomía del aparato lacrimal.
Presentamos varios ejemplos de técnicas quirúrgicas reconstructivas tras exéresis tumorales quirúrgicas, tanto en el párpado superior como en el inferior, con diversos colgajos o injertos, que se han realizado en nuestro servicio en los últimos años, y revisamos las posibles técnicas quirúrgicas según el tamaño y la localización de las lesiones.
Oncologic surgery of the eyelid and orbital region is a challenge in dermatologic surgery. This region presents difficulties and possible complications that do not exist at other sites, including ectropion, epiphora, corneal exposure, keratitis, conjunctivitis, and lagophthalmos. Adequate oncologic surgery associated with the best possible functional and cosmetic result requires extensive knowledge of the anatomy, innervation, and blood supply of the eyelid and anatomy of the lacrimal apparatus. We present examples of reconstructive surgical techniques that can be used after the excision of tumors of the upper or lower eyelid, with descriptions of the different flaps and grafts employed in our department in recent years. We also review the surgical techniques according to the site and size of the lesions.
El párpado y la región orbitaria son áreas topográficas con gran complejidad anatómica, y ello hace que probablemente sea una de las zonas más complicadas para reconstruir en cirugía dermatológica. Esta localización entraña además riesgos adicionales que no encontramos en otras áreas anatómicas. Toda la dificultad de la cirugía palpebral la convierte en un reto para los dermatólogos, y condiciona una mayor complejidad para el perfeccionamiento en esta práctica quirúrgica.
La enfermedad tumoral que más frecuentemente se desarrolla en los párpados son los carcinomas basocelulares1, y se encuentran más frecuentemente en el párpado inferior2–4. Además del carcinoma basocelular se pueden encontrar otros tumores, como el carcinoma escamoso, el carcinoma sebáceo o el melanoma, además de otros como el carcinoma de células de Merkel, angiosarcoma, varios tipos de linfoma, carcinoma anexial microquístico, histiocitoma fibroso maligno y otros tipos de neoplasias que pueden aparecer en la región periorbitaria4. Además, se debe tener en cuenta la posibilidad de diseminación de estos tumores a estructuras más profundas por medio de las líneas de fusión embrionarias del canto interno5. El objetivo fundamental de esta cirugía consiste, como siempre en la cirugía oncológica, en la exéresis completa de la lesión tumoral, realizando cirugía escisional convencional o cirugía controlada al microscopio. Posteriormente, en la reconstrucción, se debe intentar preservar lo máximo posible el funcionamiento palpebral y, finalmente, lograr el mejor resultado estético posible. Se deben evitar complicaciones como el ectropión, la exposición corneal, la pérdida de rigidez del margen palpebral, el lagoftalmos, la epífora o la pérdida de la tensión del párpado superior que pueda producir una ptosis mecánica6.
Para realizar la cirugía palpebral de una manera idónea es indispensable el correcto conocimiento de la anatomía palpebral, así como de las distintas técnicas de anestesia; se debe utilizar instrumental quirúrgico adecuado y manejar las técnicas básicas de reconstrucción.
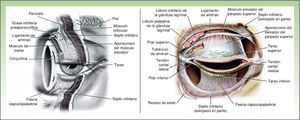
Anatomía palpebralLos párpados son estructuras anatómicas complejas que actúan como puerta cortafuegos, protegiendo el globo ocular, creando y manteniendo la película lacrimal6,7. Cada párpado mide aproximadamente 30mm, con una altura vertical de entre 8-10mm5. La fisura palpebral, que corresponde al espacio entre los párpados abiertos, varía entre 7-10mm en los hombres y 8-12mm en las mujeres5. Su piel es muy fina, con un espesor que varía entre 700 y 800μ5. Apenas tiene dermis, el tejido celular subcutáneo es muy laxo y se distiende con facilidad, lo que provoca que se creen fácilmente hematomas y edemas ante cualquier pequeña intervención. Tras el tejido celular subcutáneo se encuentran en ambos párpados el músculo orbicular, que actúa como protractor, es decir, su función principal es el cierre palpebral, lo que facilita el drenaje lagrimal. Por detrás del músculo orbicular están los tarsos superior e inferior, que son 2 placas fibrocartilaginosas, con un grosor aproximado de 0,8 a 1mm, que se unen al reborde orbitario superior e inferior por medio del septo orbitario, una capa fibrosa, que separa los párpados del contenido orbitario. La unión al reborde orbitario medial y lateral de los tarsos se realiza por medio de los ligamentos cantales interno y externo. Íntimamente unida al tarso encontramos la conjuntiva palpebral, que se continúa con la conjuntiva marginal, y posteriormente, al llegar al fórnix, se refleja sobre el globo ocular hasta la córnea, constituyendo la conjuntiva bulbar (fig. 1).
En algunas personas se puede distinguir la línea gris en el borde libre palpebral, que representa la separación entre la parte anterior y posterior del párpado. La parte anterior está constituida por la piel y el músculo orbicular, y la posterior por el tarso, los músculos retractores y la conjuntiva. Por delante de la línea gris se encuentran las pestañas, en 2 o 3 hileras irregulares que constituyen entre 100 y 150 pestañas en el párpado superior, y aproximadamente la mitad en el inferior. Por detrás de la línea gris se encuentran los orificios que corresponden a la salida de las glándulas de Meibomio.
La extensión del párpado superior se localiza desde el límite inferior de la ceja hasta el borde libre palpebral. El pliegue palpebral superior lo divide en una porción pretarsal (inferior) y otra preseptal (superior). La extensión del párpado inferior se localiza desde el borde palpebral hasta los surcos malar y nasoyugal. El pliegue palpebral inferior es menos visible en la edad adulta, y puede apreciarse mejor en la infancia.
Los cantos interno y externo resultan de la unión de los párpados superior e inferior en sus extremos mediales y laterales respectivamente. A nivel del canto interno se encuentra la carúncula, y el doble drenaje lagrimal por medio de los canalículos superior e inferior.
MusculaturaAdemás del músculo orbicular, el resto de los músculos protractores de los párpados son el músculo corrugador, que se localiza bajo el músculo orbicular y frontal, y provoca que las cejas desciendan y se acerquen cuando se contrae, y el músculo procerus, que provoca la aparición de arrugas horizontales en la raíz nasal5.
Los músculos retractores tienen como misión principal la apertura palpebral. En el párpado superior se encuentran el músculo elevador y el músculo de Müller, mientras que en el párpado inferior están el músculo tarsal inferior y la fascia capsulopalpebral, que se origina en la superficie anterior e inferior del músculo recto inferior5.
Irrigación arterial y venosaLa irrigación arterial principal de los párpados se realiza a través de ramas laterales de la arteria oftálmica, las arterias palpebrales superior e inferior, que llegan a la órbita por encima y por debajo del ligamento cantal interno respectivamente. Estas arterias recorren ambos párpados entre el tarso y el músculo orbicular, y se anastomosan en el canto externo. Además de esta irrigación principal existe otra red arterial de menos calibre, que procede de las arterias supra e infraorbitaria y lagrimal. El drenaje venoso se realiza gracias a una doble red pre y retrotarsiana, y drenan principalmente en las venas temporal superficial, facial y angular.
InervaciónLa inervación motora se realiza por medio del nervio facial, vii par craneal, y del nervio oculomotor, iii par craneal. La inervación sensitiva se realiza por medio de las 2 primeras ramas del trigémino, v par craneal.
Aparato lacrimalEn el aparato lacrimal se distinguen el sistema secretor y el colector. El sistema secretor consta de 2 componentes, básico y reflejo. Este último está formado por la glándula lagrimal principal, que se encuentra en la porción lateral externa del techo orbitario y desemboca en la conjuntiva 4-5mm por encima de la porción lateral del tarso superior, y las glándulas palpebrales accesorias. En el sistema colector se encuentran las papilas lacrimales y los canalículos superior e inferior, lo que permite un doble drenaje de las lágrimas, desembocando estos canalículos en el saco lacrimal y este en el ducto nasolacrimal, que drena finalmente en la cavidad nasal5.
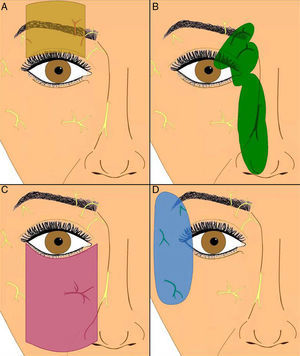
Anestesia en la cirugía palpebralPara la anestesia de la piel en la cirugía palpebral pueden realizarse distintas técnicas. La infiltración de anestésico local es útil para lesiones que no son grandes y no conllevan la movilización de una gran cantidad de tejido. La anestesia local se infiltra habitualmente en el tejido celular subcutáneo, aunque a veces será necesaria la infiltración bajo el músculo orbicular. El bloqueo anestésico de los nervios periféricos permite una anestesia extensa utilizando volúmenes reducidos de anestésico. Los bloqueos más utilizados en la cirugía palpebral son los del nervio supraorbitario, supratroclear e infraorbitario (fig. 2).
Cortesía de Dr. F. J. Vázquez Doval5. A. Infiltración de nervio supraorbitario. B. Infiltración de los nervios supratroclear e infratroclear, nasociliar y nasal externo rama del etmoidal anterior. C. Infiltración del nervio infraorbitario. D. Infiltración de los nervios cigomático facial, cigomático temporal y lacrimal.
En el bloqueo del nervio supraorbitario5 se infiltran aproximadamente 0,5-1cc de anestesia a nivel de la escotadura media en el reborde orbitario superior. La aguja debe penetrar paralela al techo de la órbita y perforar el septum orbitario. Este bloqueo nos permite una anestesia de los 2/3 centrales del párpado superior y la región correspondiente de la frente.
El bloqueo de los nervios infra y supratroclear y nasociliar5 permite la anestesia del tercio interno del párpado superior, la carúncula, conjuntiva medial, el canto interno y la porción superomedial de la nariz. Para ello debemos palpar la escotadura del tercio interno del reborde orbitario superior por encima del canto interno, y la aguja debe penetrar 1-2cm desde el reborde orbitario por la pared medial de la órbita.
En el bloqueo del nervio infraorbitario o maxilar superior5, la localización del punto de infiltración de anestésico se encuentra a 1cm por debajo del reborde orbitario inferior, en la unión del tercio interno con los 2/3 externos. Este bloqueo permite la anestesia nasal lateral, de la mejilla, el labio superior y el párpado inferior.
Además de la anestesia local o bloqueos de nervios periféricos en la cirugía palpebral se puede utilizar también la anestesia tópica, en forma de colirio anestésico, como la lidocaína al 4%, cuyo uso, a pesar de presentar una escasa duración, puede ser de utilidad al preceder a la inyección anestésica de la conjuntiva, que puede realizarse en casos de resecciones de espesor total.
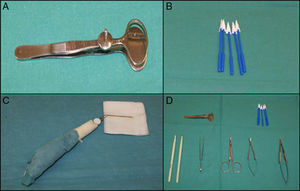
Instrumental en cirugía palpebralAdemás del instrumental habitual en la cirugía dermatológica existe un instrumental particularmente útil y práctico, que permite una mayor precisión en la cirugía palpebral. La pinza de chalazión (fig. 3A) es muy útil en las resecciones de espesor total, protege el globo ocular y también realiza hemostasia8. En campos quirúrgicos pequeños las hemostetas (fig. 3B) pueden resultar mucho más precisas que las gasas. La punta de colorado, modo unipolar, con una terminal muy fina que produce poco daño térmico sirve tanto para la disección como la electrocoagulación de vasos pequeños. El cauterio oftalmológico (fig. 3C) también produce poco daño térmico y puede ser útil en pacientes portadores de marcapasos. Otros ejemplos de instrumental básico en cirugía oculoplástica son las tijeras de Wescott, el portaagujas de Castroviejo o los cuchilletes del n.° 15 (fig. 3D).
Cuidados en cirugía palpebralExisten unos cuidados intraoperatorios que difieren de los cuidados realizados en otras áreas topográficas de la piel, como por ejemplo el uso de un protector corneal, que evita posibles traumatismos en la córnea, la irrigación con suero para prevenir la formación de queratitis o úlceras, el uso de colirios de corticoides y antibióticos, y dejar cabos largos en los puntos de sutura, que posteriormente pueden mantenerse adheridos a la piel del párpado o mejilla mediante tiras adhesivas, lo que evita el posible roce continuo de cabos cortos con la córnea con la consiguiente molestia para el paciente y el riesgo de úlceras corneales. En el postoperatorio la aplicación de hielo frío local ayuda a disminuir el edema y la inflamación que se provocan con facilidad en la cirugía palpebral. Por último, destaca la tarsorrafia como método más efectivo de asegurar la inmovilización tras la cirugía.
Técnicas básicas de reconstrucción1,2,5–7,9–18Las técnicas a emplear para la reconstrucción palpebral tanto superior como inferior son múltiples, y su elección dependerá en gran medida de la magnitud del defecto creado y de su localización2,7,9, así como de la histología de la lesión y otros aspectos como la edad de los pacientes (tabla 1). Siempre que sea posible se intentarán mantener las pestañas, ya que suponen un excelente punto de referencia durante la cirugía.
Técnicas básicas de reconstrucción palpebral
| Reconstrucción del párpado inferior | |
|---|---|
| Defectos marginales: extensión vertical máxima de 10mm | |
| Defectos inferiores a un cuarto del párpado | Cierre directo |
| Defectos hasta un tercio del párpado | Cierre directo+cantolisis |
| Defectos hasta la mitad del párpado | Cierre directo+cantolisis+colgajo de avance-rotación de piel lateralColgajo miocutáneo monopediculado de párpado superior |
| Defectos superiores a la mitad palpebral | Colgajos de avance-rotaciónDoble colgajo de avance V-Y mucoso y miocutáneoColgajos miocutáneos mono o bipediculados de párpado superiorColgajos mucotarsales del párpado superior (técnica de Hughes)Colgajos de espesor completo del párpado superior |
| Defectos con extensión vertical: mayores de 10mm de profundidad | |
| Defectos inferiores a un cuarto del párpado | Cierre directo |
| Defectos mayores a un cuarto del párpado | Cierre directo+cantolisis |
| Defectos entre un cuarto y la mitad del párpado | Cantolisis+colgajo de avance-rotación de pie lateral+triángulo de descarga |
| Defectos superiores a la mitad palpebral | Colgajo de rotación de piel de mejilla y preauricular (tipo Mustardé)Doble colgajo de avance V-Y mucoso y miocutáneoColgajos de avance: de piel lateral, tipo Dieffenbach, tipo McGregor,colgajo por transposición |
| Reconstrucción del párpado superior | |
| Defectos marginales | |
| Defectos inferiores a un cuarto del párpado | Cierre directo |
| Defectos hasta un tercio del párpado | Cierre directo+cantolisis |
| Defectos entre un cuarto y la mitad palpebral | Cierre directo+cantolisis+colgajo de avance-rotación de piel lateralColgajo miocutáneo monopediculado de párpado inferior |
| Defectos superiores a la mitad palpebral | Colgajos bipediculados de piel preseptal del párpado superiorColgajos por deslizamiento de piel preseptal del párpado superiorColgajos de espesor total de párpado inferior (tipo Cutler-Bread) |
| Defectos con extensión vertical | |
| Defectos hasta la mitad palpebral | Mismo esquema de reconstrucción que párpado inferior |
| Defectos superiores a la mitad palpebral | Colgajos de espesor total del párpado inferior por rotación con cierre directo del defecto inferiorColgajos de espesor total del párpado inferior por rotación con cierre por colgajo de avance-rotación lateral del defecto inferior |
| Defectos subtotales o totales del párpado superior | Colgajos de espesor total del párpado inferior por rotación con reconstrucción del mismo con colgajo de rotación de piel de la mejilla tipo Mustardé |
Ante las lesiones cutáneas pequeñas del párpado inferior y superior, se aconseja realizar husos horizontales, salvo que, por ejemplo, en el párpado inferior creemos una amplitud vertical que pudiera provocar ectropión, en cuyo caso se realiza un huso vertical.
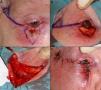
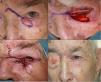
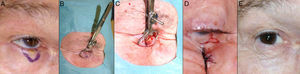
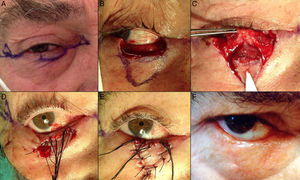
Defectos menores de ¼ del total del párpado inferiorCuando se realizan resecciones de espesor total en defectos con extensión vertical mayores de 10mm de profundidad, el método aconsejable de reconstrucción depende del defecto creado. Como principios básicos de la cirugía de párpado, ante defectos menores de ¼ del total del párpado inferior se puede realizar un cierre directo9,12 (fig. 4).
A. Resección V-bloque de espesor total y defecto menor de ¼ de párpado inferior en carcinoma basocelular incipiente. B y C. La pinza de chalazión sirve de hemostasia y ayuda a la resección de espesor total. D. Sutura del tarso y la mucosa con Vicryl 6/0 y seda 5/0. Cabos de la seda largos que evitan el roce con la córnea. E. Resultado al mes y medio de la intervención.
Con defectos de más de ¼ se añade una cantotomía y cantolisis que disminuye la tensión y permite el cierre9,12. En la cantotomía lateral se realiza una incisión horizontal desde el canto externo al reborde orbitario lateral, y posteriormente se secciona el músculo orbicular hasta visualizar el periostio5. La cantolisis consiste en seccionar el tendón cantal, que se identifica tirando de la porción lateral del párpado hacia arriba y afuera, debiendo seccionar la zona donde se encuentra resistencia a este movimiento, quedando entonces el párpado inferior liberado del anillo orbitario5. Existen diferentes técnicas descritas, entre las que se encuentra la cantolisis transconjuntival lateral, sin cantotomía externa asociada, para permitir el cierre de defectos del párpado demasiado grandes para el cierre directo19,20.
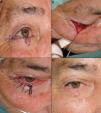
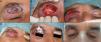
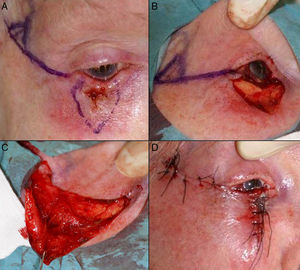
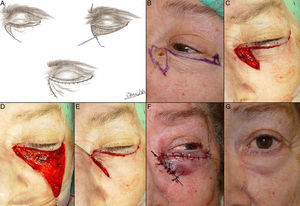
Defectos mayores de ½ del total del párpado inferiorAnte defectos mayores de más de la mitad del párpado inferior se aconseja asociar cantolisis a colgajos de avance-rotación9 (fig. 5).
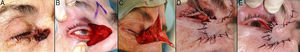
A. Carcinoma epidermoide que produce retracción y provoca ectropión. B. Resección V-bloque de espesor total con defecto mayor de ½ párpado inferior. C. Cantolisis y colgajo de avance. D. Sutura con seda 4/0 y 5/0, con cabos largos en el párpado inferior que evitan el roce con la córnea. Edema y hematoma en el párpado e hiposfagma (hemorragia subconjuntival).
Para realizar colgajos cutáneos o miocutáneos, constituidos por piel y el músculo orbicular, hay que recordar que la tensión creada debe ser siempre horizontal, nunca vertical, para prevenir el ectropión, así como las suturas de anclaje, que permiten disminuir la tensión superficial. Los colgajos de avance del párpado inferior permiten reconstruir defectos de piel y músculo orbicular (figs. 6 y 7). Cuando la lesión se encuentra en la zona lateral o medial del párpado inferior suele bastar con un único colgajo de avance, sin embargo, cuando la lesión está en la zona central del párpado inferior en ocasiones es necesario realizar un doble colgajo de avance de ambos lados. Cuando estos colgajos de párpado inferior no son suficientes para reconstruir el defecto creado tras la exéresis de la lesión, puede realizarse un triángulo de descarga o de Bürow, o ampliarse la incisión por la zona malar. Otra posibilidad en defectos de espesor total que ocupan más de un tercio de la longitud del párpado inferior es el doble colgajo de avance en V-Y mucoso y miocutáneo con pedículo subcutáneo, que se realiza en un único acto quirúrgico, descrito por Garcés et al.2 (fig. 8).
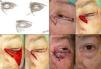
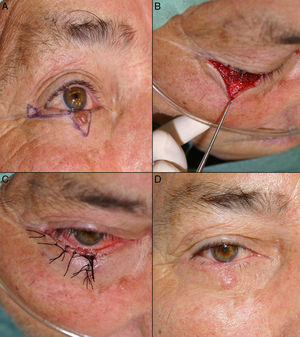
A. Carcinoma basocelular que afecta al borde libre palpebral. B. Defecto creado menor de ¼ del párpado inferior y diseño de colgajo de avance con triángulo de Bürow en el área próxima al canto externo. C. Sutura con seda 5/0. D. Resultado a los 20 días de la intervención quirúrgica. La cicatriz perpendicular al borde libre evita el ectropión.
A. Esquema de colgajo de avance. Autora: Zaira González Fernández. B.Carcinoma basocelular en el canto interno. C-E. Colgajo de avance de párpado inferior y triángulo de Burow a nivel del canto externo. F. Sutura con seda 5/0. Hematoma en el párpado inferior. G. Resultado final al mes de la intervención.
A. Carcinoma epidermoide mal delimitado, que afecta al párpado inferior afectando al borde libre. B. Exéresis de la lesión, que incluye el espesor total del párpado. C. Reconstrucción mediante doble colgajo de avance V-Y mucoso y miocutáneo. D-E. Sutura con seda 5/0 del colgajo de avance V-Y con pedículo subcutáneo. F. Resultado al mes de la intervención, con ligera exposición de la esclera.
Otra técnica para defectos del párpado inferior sería la descrita por Moesen et al., que consiste en la reconstrucción de pequeños a grandes defectos del párpado inferior con un colgajo tarsoconjuntival local de avance combinado con el avance del músculo orbicular y posteriormente injerto de piel3. Otras técnicas descritas serían los injertos de cartílago, como la propuesta en 1987 por Matsuo et al., en la que describen un nuevo método para la reconstrucción de la lamela posterior del párpado, que consiste en el uso de un injerto autólogo condro-pericóndrico de la concha auricular, con colgajos de piel adyacente para restaurar la lamela anterior17,21.
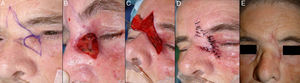
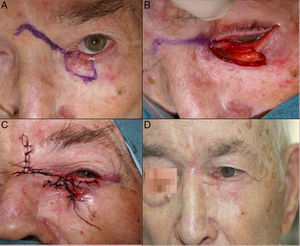
Defectos en el canto internoAnte tumores que afectan la zona del canto interno se pueden realizar distintas técnicas de reconstrucción, como el colgajo de avance de párpado inferior o el colgajo de rotación glabelar (figs. 9–11).
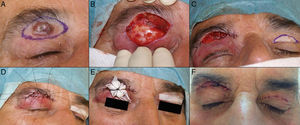
A. Carcinoma basocelular en el canto interno. Colgajo de rotación glabelar. B. Defecto en el canto interno mayor de 2cm, que no afecta a punto. C. Despegamiento del área glabelar, avance y rotación del colgajo. D. Sutura con seda 4/0 y 5/0. E. Resultado final con leve engrosamiento de parte distal del colgajo.
A. Carcinoma basocelular que afecta al canto interno, párpado inferior y raíz nasal derecha. B. Exéresis de la lesión, que incluye todo el canto interno. C. Diseño de un colgajo glabelar para la reconstrucción del defecto. D. Sutura parcial del colgajo, realizando una mínima incisión para adoptar la forma anatómica del canto interno. E. Resultado de la sutura completa del colgajo.
En los defectos de espesor total del párpado superior, cuando son menores del 25% del párpado, la reconstrucción puede realizarse mediante un cierre directo14,16. Cuando estos defectos son mayores pueden utilizarse diversas plastias, como por ejemplo el colgajo de espesor total del párpado inferior (tipo Cutler–Bread)7,14, o el colgajo galeal-pericraneal de la frente descrito por Brusati et al.16.
En el párpado superior, en los casos en los que se vaya a realizar un injerto de piel total para la reconstrucción de un defecto, este se puede obtener del párpado superior contralateral, ya que se consigue una piel con grosor, apariencia y textura similares a la zona receptora22 (fig. 12). El punto del lugar más idóneo para la obtención de la piel para el injerto lo marca como límite inferior el pliegue palpebral superior, la zona donde hay más piel redundante. En caso de no poder obtener la piel del párpado superior contralateral, las zonas dadoras más adecuadas serían la piel del pliegue retroauricular y del pliegue preauricular, o supraclavicular22.
Complicaciones en la cirugía palpebralConservar al máximo el funcionamiento palpebral es uno de los objetivos más importantes en la cirugía de los párpados, intentando preservar en todo lo posible la función de drenaje lagrimal y protección ocular que estos ejercen. Para ello se deben evitar algunas complicaciones como son el entropión, ectropión, lagoftalmos, epífora y exposición corneal. También hay que mantener un margen palpebral rígido y estable, y evitar traumatismos corneales por el roce con el epitelio queratinizado del párpado. Además, se debe intentar mantener la simetría de la abertura palpebral, ya que además de poder interferir con la visión constituye un elemento importante de expresión facial. Los hematomas y edemas palpebrales son muy frecuentes en la cirugía palpebral debido a la laxitud de la piel de esta zona, y los pacientes deben ser advertidos de la posibilidad de su aparición, ya que en ocasiones puede resultar muy llamativo. Para prevenirlos y también posteriormente atenuarlos es importante la aplicación de frío local. El ectropión produce una exposición de la conjuntiva palpebral, bulbar o corneal, lo que puede producir ojo seco, así como lagrimeo reflejo, y finalmente traducirse en complicaciones como conjuntivitis crónica, dolor y fotofobia. Para evitarlo se debe intentar que las cicatrices sean verticales o perpendiculares al borde libre palpebral cuando el tamaño del tumor lo permita. Ante un colgajo en el párpado inferior, cuando se realiza una incisión por la zona malar, debe describirse una dirección diagonal ascendente, que permite un mayor avance del colgajo y previene el ectropión. Hay que asegurar que la tensión creada sea siempre horizontal y nunca vertical, y si se diseña un triángulo de Burow este no debe realizarse al mismo nivel o inferior al párpado inferior. El lagoftalmos supone imposibilidad de cerrar completamente los párpados, con la consiguiente exposición corneal y riesgo de queratitis o ulceraciones, y puede producirse en cirugías del párpado superior. Para prevenir estas complicaciones hay que recordar que ante la exéresis de piel del párpado superior hay que respetar al menos 1cm de piel desde el límite inferior de la ceja. La epífora consiste en la acumulación de lágrimas producidas en cantidad normal que no pueden evacuarse en su totalidad. Podemos observar esta complicación ante tumores que afectan a los puntos de apertura de las papilas lacrimales y obligan a su exéresis. En el colgajo glabelar para la corrección de defectos del canto interno se debe evitar el efecto trampilla o engrosamiento del colgajo respecto a la piel del párpado a la que se sutura. Para prevenir esta complicación, con implicaciones sobre todo estéticas, hay que destacar que aunque el plano de disección es el tejido celular subcutáneo, en ocasiones se debe adelgazar el colgajo de modo que se consiga un grosor de piel similar entre la piel del colgajo que se rota y la piel del párpado a la que se sutura. En caso de efecto trampilla, a pesar de lo anterior, este puede corregirse en un segundo tiempo quirúrgico.
ConclusiónLa cirugía de párpado supone un reto en Dermatología debido a su particular anatomía y funcionalidad. Es esencial su correcto conocimiento, así como el material y las distintas opciones reconstructivas de las que disponemos, para así ser capaces de mantener el éxito de una cirugía oncológica unido a un resultado funcional y cosmético aceptable.
Conflicto de interesesLos autores declaran que no tienen ningún conflicto de intereses.