La calcifilaxia es una enfermedad infrecuente, caracterizada por isquemia cutánea y necrosis debida a la calcificación de la pared de los vasos sanguíneos de pequeño y mediano calibre1. Esta condición ocasiona la ulceración cutánea con formación de escaras. Habitualmente afecta a pacientes con insuficiencia renal en estadio terminal e hiperparatiroidismo secundario1–3 y presenta un pronóstico desfavorable, con altas tasas de morbilidad y mortalidad1–4.
En los últimos años, ha sido descrita en pacientes con función renal normal y sin anomalías en el metabolismo fosfo-cálcico4–7. Se conoce como calcifilaxia atípica a la que aparece en ausencia de estas alteraciones, siendo bastante infrecuente6. Se ha descrito ocasionalmente en asociación a anticoagulantes orales cumarínicos, como la warfarina y la fenprocumona3,4,6,7.
Describimos el caso de una paciente de 80 años de edad que acude a nuestro hospital por presentar lesiones cutáneas purpúricas siguiendo un patrón livedoide localizadas en cara posterior de pierna derecha, asociadas a induración e intenso dolor local, de dos meses de evolución. Varias semanas tras los primeros síntomas, notó la aparición de una úlcera que rápidamente se cubrió con una escara necrótica. En ese mismo momento, refirió la aparición de lesiones cutáneas similares, intensamente dolorosas en la pierna contralateral.
Entre sus antecedentes médicos destacaba la presencia de diabetes mellitus, asma bronquial, hipertensión arterial y fibrilación auricular. Su tratamiento incluía acenocumarol (desde hacía un año), acetaminofen, omeprazol, diltiazem, metformina, bromuro de tiotropio y formoterol/budesonida.
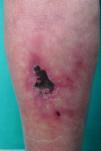
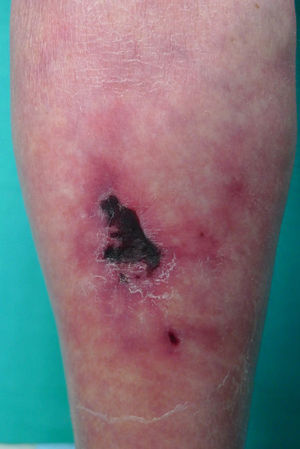
La exploración dermatológica evidenció la presencia de una úlcera bien delimitada cubierta por una escara, rodeada por una placa eritemato-violácea de morfología racemosa, extremadamente dolorosa, localizada en cara posterior de la pierna izquierda (fig. 1). Además, se observó una livedo reticularis en cara posterior de ambas piernas. Las lesiones cutáneas y el área subyacente se palparon induradas. Se observaron unas lesiones similares en su pierna derecha, a excepción de la escara necrótica. El resto de la exploración física fue normal.
Los estudios complementarios revelaron niveles de urea, creatinina, hormona paratiroidea, calcio y fosfato sérico normales, al igual que los niveles de proteína C y S. Las crioglobulinas y anticuerpos anticardiolipina y antinucleares resultaron negativos. En las radiografías de ambas piernas se evidenció la presencia de marcadas calcificaciones vasculares.
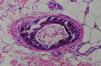
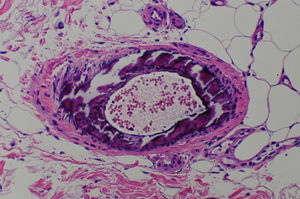
Una biopsia cutánea de la zona afecta demostró ulceración superficial con necrosis del colágeno de la dermis superficial; así como una calcificación extensa y proliferación de la íntima de la pared de múltiples arterias y arteriolas (fig. 2). Los depósitos de calcio en la pared vascular fueron más evidentes con la tinción de Von Kossa. No se observó depósito de calcio extravascular ni necrosis grasa, confirmándose el diagnóstico de calcifilaxia. Debido a que no existía deficiencia de proteína C o S, ni alteraciones en los niveles de hormona paratiroidea, calcio y fosfato sérico, se estableció el diagnóstico de calcifilaxia atípica.
El caso de nuestra paciente fue relacionado con la terapia con cumarínicos, hecho descrito recientemente en la literatura. El tratamiento con acenocumarol fue suspendido y se introdujo anticoagulación con enoxaparina a razón de 1mg/kg cada 12 horas, presentando rápida mejoría de la infiltración y dolor cutáneo. Se observó además la progresiva curación de la úlcera así como resolución de la livedo racemosa.
La calcifilaxia en pacientes sin insuficiencia renal y/o sin alteración del metabolismo fosfo-cálcico es considerada como atípica6. Este hecho obliga a considerar la posibilidad de que ésta pueda ser el resultado de la interacción de diversos factores de riesgo como la obesidad, enfermedad hepática, tratamiento con corticoides sistémicos, aumento de la velocidad de sedimentación globular, raza blanca, sexo femenino, tratamiento con warfarina, administración de vitamina D, defecto en las proteínas C y S y diabetes mellitus4.
Nuestra paciente presentaba una función renal y paratiroidea normal; sin embargo, tenía otros factores de riesgo como ser de raza blanca, padecer diabetes mellitus y encontrarse en tratamiento con acenocumarol, un anticoagulante oral cumarínico. Este fármaco era el único factor de riesgo modificable, siendo interrumpido y sustituido por heparina de bajo peso molecular, anticoagulante recomendado en estos pacientes8. La calcifilaxia atípica ha sido descrita ocasionalmente en asociación a anticoagulantes orales cumarínicos, que interactúan con la proteína gla de la matriz, un inhibidor de la calcificación9.
Entre los diagnósticos diferenciales se debe considerar la necrosis cutánea inducida por warfarina, que suele presentarse entre tres y diez días tras el inicio del tratamiento y es debida a un desequilibrio entre factores procoagulantes y anticoagulantes. Su histopatología demuestra oclusión trombótica de vénulas y venas dérmicas y subcutáneas, rodeadas por necrosis grasa difusa y hemorragia10, y no calcificación de la pared vascular como en este caso.
Según la literatura revisada, no ha sido reconocida previamente la asociación entre calcifilaxia atípica y terapia anticoagulante con acenocumarol. Siempre que sea posible, deberá considerarse la modificación de los factores de riesgo, como ocurrió en nuestro caso, donde la retirada del acenocumarol fue decisiva en la evolución favorable de la enfermedad.