INTRODUCCION
Los aspergilos son hongos que se encuentran distribuidos extensamente por la naturaleza. En el huésped sano actúan habitualmente como saprofitos, colonizando mucosas como la de los senos paranasales, tracto respiratorio alto y bajo, conducto auditivo externo y tracto gastrointestinal1. Ocasionalmente pueden actuar como patógenos para el hombre, sobre todo en pacientes inmunodeprimidos en los que constituye la infección fúngica oportunista más frecuente después de la candidiasis, constituyendo el 20% de todas las infecciones fúngicas en receptores de un trasplante de órgano2.
La afectación cutánea es poco frecuente y se puede dividir según su patogenia3,4 en aspergilosis cutánea primaria, secundaria, por diseminación hematógena, y por contigüidad.
Las manifestaciones clínicas dermatológicas no son específicas, siendo necesarios el examen histológico y el cultivo para su diagnóstico. El pronóstico es malo, superando el 90% de la mortalidad en formas invasivas2, por lo que el diagnóstico precoz es fundamental para poder instaurar un tratamiento correcto.
Presentamos una paciente con leucemia aguda bifenotípica que desarrolló una aspergilosis diseminada con afectación cutánea y pulmonar, con resolución de las lesiones tras realizar un tratamiento antifúngico adecuado.
DESCRIPCIÓN DEL CASO
Mujer de 30 años, sin antecedentes personales de interés, que refería astenia progresiva de aproximadamente un mes de evolución. Se realizó un hemograma donde destacaba una leucocitosis de 53.900 leucocitos/μl con 80% de blastos. En una extensión de sangre periférica se encontraron blastos de tamaño medio-grande, con alta relación núcleo-citoplasma y nucléolos evidentes en número de dos o más. En la bioquímica destacaba una lactatodeshidrogenasa (LDH) de 1.867 UI/l (90-230). Se realizó una radiografía de tórax que fue normal. El estudio hematológico demostró una leucemia aguda bifenotípica. Se instauró tratamiento quimioterápico para leucemia mieloide aguda tipo 3+7 (citarabina e idarrubicina), sin obtener respuesta, por lo que posteriormente se inició tratamiento quimioterápico para leucemia linfática aguda tipo ULM (vincristina, daunoblastina, prednisona), obteniendo una respuesta parcial.
Al finalizar el último ciclo, encontrándose la paciente afebril y asintomática, se realizó una radiografía de tórax donde se advirtió una imagen nodular de bordes mal definidos de 1,5 cm de diámetro, localizada en el segmento anterior del lóbulo superior izquierdo (LSI). Diez días más tarde una tomografía axial computarizada (TAC) toracoabdominal confirmaba la existencia del nódulo periférico en segmento anterior del LSI, con un área de densidad de partes blandas en su interior y una semiluna posterolateral derecha de cavitación. Mostraba una pared irregular pero fina, con escasa reacción del parénquima adyacente. Su tamaño ya era de aproximadamente 2,6 cm. Se descubrió además la presencia de 5 nuevas lesiones nodulares.
Dado el contexto de inmunosupresión, estos nódulos pulmonares se consideraron más sugerentes de patología infecciosa oportunista (micosis) que de enfermedad metastásica.
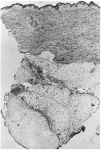
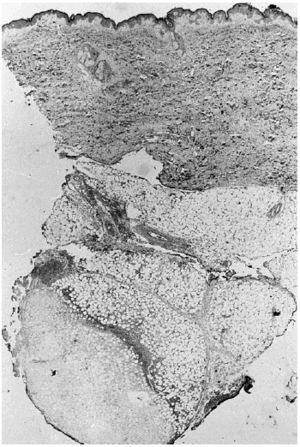
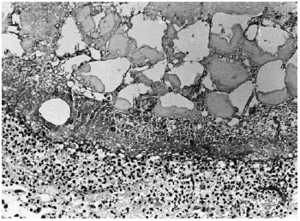
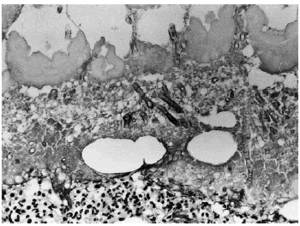
A los pocos días le apareció una lesión nodular dolorososa en el costado, de 6 cm de diámetro, de superficie eritematosa y crecimiento rápido. Se realizó biopsia cutánea, enviando muestra para cultivo y para estudio histopatológico. En el cultivo se identificó Aspergillus flavus y el examen histológico mostraba en piel una lesión centrada en el tejido celular subcutáneo (fig. 1) donde se observaba un área de necrosis amplia de los lobulillos adiposos (figs. 2 y 3), en cuyo interior se reconocían abundantes nidos de hifas fúngicas tabicadas, positivas con las tinciones de PAS y metenamina plata.
Fig. 1.--Imagen panorámica donde se observa en el tejido celular subcutáneo un área de rarefacción con necrosis grasa extensa.
Fig. 2.--Área de necrosis del tejido adiposo donde se observan en la zona periférica hifas de Aspergillus.
Fig. 3.--Detalle de la figura anterior en la que se reconocen claramente las hifas de Aspergillus distribuidas difusamente en el área de necrosis.
Con el diagnóstico de aspergilosis con afectación cutánea y pulmonar se extirpó el nódulo subcutáneo y se inició tratamiento con anfotericina B liposomal por vía intravenosa a dosis de 5 mg/kg/d, suspendiéndose al mes del inicio por una dosis acumulada de 8,4 g. Posteriormente siguió realizando tratamiento con itraconazol 200 mg/12 h. En la TAC de seguimiento las lesiones pulmonares habían iniciado su regresión, con clara disminución de su tamaño y sin aparición de nuevos nódulos.
Dado que no se había conseguido una remisión de su leucemia se administró nuevo tratamiento quimioterápico tipo hiper-CAVD (ciclofosfamida, MESNA, adriamicina, vincristina, dexametasona, G-CSF, MTX, Ara-C, ácido folínico), con el que se obtuvo una remisión completa de la enfermedad, sin presentar posteriormente signos de recidiva.
En el momento actual la paciente continúa realizando tratamiento con itraconazol por vía oral, permanece afebril y asintomática y no le han vuelto a aparecer nuevas lesiones.
DISCUSIÓN
La aspergilosis está causada por un hongo que se encuentra ampliamente distribuido en la naturaleza. En huésped inmunocompetente rara vez actúa como patógeno1,4-9, pero en pacientes inmunodeprimidos puede producir enfermedad invasiva de curso fulminante.
Los factores predisponentes fundamentales son la neutropenia (pacientes con enfermedades hematológicas o en tratamiento quimioterápico) y las dosis altas de corticosteroides (que deterioran la función de los macrófagos), ya que para prevenir la infección se requiere una función normal de neutrófilos y macrófagos. También se consideran de alto riesgo3,5 la diabetes, el período neonatal, las inmunodeficiencias primarias o adquiridas y el daño tisular debido a intervenciones quirúrgicas o a infección bacteriana concomitante. Los factores ambientales contribuyen al desarrollo de la enfermedad, incluyendo los circuitos de ventilación de los hospitales, catéteres intravenosos (que constituyen una puerta de entrada para los organismos), materiales reutilizables, etc.2.
Aspergillus sp. es generalmente patógeno respiratorio, por lo que la infección primaria suele ocurrir por la inhalación de esporas, siendo los órganos principalmente afectados el pulmón y los senos paranasales. La extensión a otros órganos ocurre en un 30% de los casos2, siendo en la piel en el 5% al 10%. A. fumigatus es la causa más frecuente de infección diseminada, mientras que A. flavus, como en nuestro caso, se asocia habitualmente a enfermedad primaria cutánea10.
La aspergilosis cutánea es infrecuente, aunque existen varios casos publicados. La afectación cutánea puede clasificarse3,4 en primaria, causada por inoculación de Aspergillus en piel dañada (lugares de punción de catéteres intravenosos, inoculación traumática, vendajes oclusivos, quemaduras, cirugía), y secundaria, por diseminación hematógena generalmente desde un foco de entrada pulmonar o por contigüidad, llegando desde una cavidad vecina, tal como senos paranasal o maxilar.
Las lesiones de la aspergilosis primaria cutánea generalmente se inician como una placa de celulitis que rápidamente progresa a una úlcera necrótica con escamocostra negruzca. Las lesiones cutáneas de la forma diseminada se inician como pápulas, nódulos o placas dolorosas, únicas, como en el caso de nuestra paciente, o múltiples, que crecen rápidamente, desarrollando en el centro vesiculoampollas hemorrágicas con ulceración posterior, que se cubre de una costra negruzca. Por último, los pacientes con sinusitis por Aspergillus pueden desarrollar úlceras necróticas con costras negruzcas en los orificios nasales externos, septo nasal, paladar y piel suprayacente al puente nasal2.
Las especies de Aspergillus son contaminantes atmosféricos comunes y su cultivo a partir de escamas cutáneas, pus u otros exudados tiene escaso valor, ya que se puede considerar una contaminación de la muestra o el medio. Mayor valor tiene el aislamiento por cultivo de una biopsia obtenida con técnica estéril y de una zona ulcerada, principalmente si el estudio histológico demuestra la presencia de granulomas, áreas de supuración y formación de abscesos o la presencia de hifas tabicadas y ramificadas con mínima respuesta inflamatoria mixta, como fue demostrado en la biopsia realizada en nuestra paciente. Los hongos se visualizan mejor con la tinción de plata metenamina11. La identificación de las especies se obtiene por el estudio morfológico, macroscópico y microscópico de la colonia12.
La enfermedad primaria pulmonar, cutánea o de los senos produce generalmente una enfermedad diseminada con un pronóstico muy malo y una mortalidad mayor del 90%2. El tratamiento13 de elección es la anfotericina B intravenosa a dosis altas10. El itraconazol oral se ha utilizado como tratamiento alternativo14-16. La excisión quirúrgica de lesiones cutáneas primarias puede ayudar al tratamiento, pero no evita la diseminación en pacientes con neutropenia persistente2. En nuestra paciente se realizó extirpación de la lesión cutánea administrando anfotericina B intravenosa a dosis de 5 mg/kg/d durante un mes y posteriormente itraconazol por vía oral, obteniendo una buena respuesta.
La forma diseminada de la aspergilosis es cada vez más frecuente debido al mayor uso de tratamientos inmunosupresores y a la prolongación de la vida en pacientes con enfermedades crónicas y debilitantes; por tanto se debería incluir en el diagnóstico diferencial de los casos de fiebre persistente a pesar del uso de antibióticos, neumonías y sinusitis necrotizantes, entre otros; incluso en pacientes no inmunosuprimidos, ya que la detección y el tratamiento precoces son esenciales para disminuir la morbimortalidad.