Los antimaláricos de primera elección en el tratamiento del lupus cutáneo son la hidroxicloroquina (HDQ) y la cloroquina (CQ). La quinacrina (Qn) se emplea poco, fundamentalmente por la ausencia de información sobre su utilización y por no estar comercializada en España. Es eficaz en combinación con otros antimaláricos y en monoterapia. La Qn parece carecer de toxicidad retiniana y ésta es una de sus ventajas sobre la CQ y la HDQ.
Se utiliza cuando existen alteraciones oculares previas al tratamiento que contraindican el uso de otros antimaláricos (al valorar la opción con mejor relación riesgo-beneficio), y en tratamiento combinado con otros antimaláricos en pacientes resistentes o parcialmente respondedores a CQ o HDQ.
Presentamos una serie de 8 casos de pacientes con lupus cutáneo que han recibido tratamiento con Qn en monoterapia o combinada con otros antimaláricos, se obtuvo resolución de las lesiones en 5 pacientes y mejoría de éstas en 3 pacientes. En uno de los pacientes fue necesario suspender el tratamiento por la aparición de un brote de psoriasis.
Hydroxychloroquine and chloroquine are antimalarials used as first-line treatment of cutaneous lupus. Quinacrine is not often employed by Spanish physicians due to a lack of information about its use and the fact that it is not marketed in Spain. It is effective in monotherapy or in combination therapy with other antimalarials. One of the advantages of quinacrine over chloroquine and hydroxychloroquine is that it does not appear to cause retinal toxicity.
Quinacrine is used as second-line therapy in patients with pre-existing eye problems that contraindicate treatment with chloroquine or hydroxychloroquine (after evaluation of which drug has the better risk-benefit relationship), and in combination therapy with other antimalarials in patients with resistance or only a partial response to chloroquine or hydroxychloroquine.
We report 8 cases of patients with cutaneous lupus who received treatment with quinacrine in monotherapy or in combination with others antimalarials. Lesions resolved in 5 patients and improved in 3. Therapy had to be withdrawn in 1 patient due to an exacerbation of his psoriasis.
Entre las opciones terapéuticas para el tratamiento del lupus cutáneo, nos encontramos con la fotoprotección, los corticoides tópicos e intralesionales y los antimaláricos. Dentro de este grupo, son de primera elección la cloroquina (CQ) y la hidroxicloroquina (HDQ). Un tercer fármaco dentro de los antimaláricos es la quinacrina (Qn), que no se utiliza habitualmente por no encontrarse comercializada en España y por el desconocimiento en el tratamiento de ésta.
Presentamos una serie de 8 casos de pacientes con diferentes formas de lupus cutáneo tratados con Qn en monoterapia o en combinación con otros antimaláricos, así como una revisión sobre su empleo.
Pacientes y métodoSe describe una serie de 8 pacientes con edades comprendidas entre los 22 y los 67 años (media de 48 años) con los siguientes diagnósticos: lupus cutáneo crónico, lupus cutáneo subagudo, paniculitis lúpica y lupus cutáneo agudo. Cuatro de ellos cumplían criterios de lupus eritematoso sistémico.
Cuatro de los pacientes habían recibido tratamiento con HDQ y CQ de forma sucesiva sin respuesta, uno de ellos no respondió a CQ. En los 3 pacientes restantes, la indicación fue por alteraciones visuales en relación o no con el tratamiento antimalárico (tabla 1). Recibieron tratamiento con CQ (250mg/día) y Qn (100mg/día) 3 pacientes, con HDQ (200mg/día) y Qn (100mg/día) 2 de ellos y 3 pacientes recibieron tratamiento en monoterapia con Qn (100mg/día). La duración del tratamiento en cada caso puede revisarse en la tabla 1, con una media de 8,5 meses.
Diagnóstico, indicación, tratamiento y resultados del tratamiento en cada uno de los casos
| Diagnóstico | Sexo | Edad | Indicación | Tratamiento | Efectos secundarios | Respuesta |
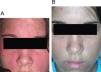
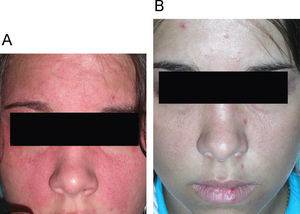
| Lupus cutáneo agudo, LES (fig. 1A, B) | M | 22 | Mala respuesta a CQ (250mg/día durante 12 meses) | CQ (250mg/día) | Pigmentación | Resolución |
| Qn (100mg/día durante 4 meses) | ||||||
| LCA | M | 52 | Mala respuesta a CQ (250mg/día durante 12 años) e HDQ (400mg/día durante 3 años) | HDQ (200mg/día) | No | Buena |
| LES | Qn (100mg/día durante 3 meses)* | |||||
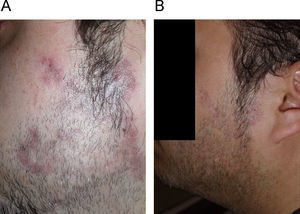
| Paniculitis lúpica | V | 40 | Discromatopsia con CQ (250mg/día durante 18 meses) | Qn (100mg/día durante 12 meses) | No | Resolución con rebrote tras suspensión y buena respuesta nuevamente |
| Lupus tumidus | ||||||
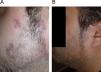
| LCC (fig. 2A, B) | V | 31 | Maculopatía por rubéola congénita | Qn (100mg/día durante 5 meses) | Pigmentación | Resolución |
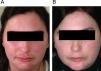
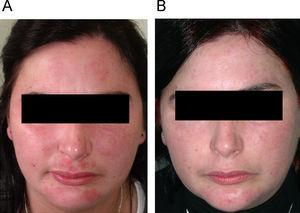
| LCC | M | 30 | Alteración de la campimetría por HDQ (200mg/día durante años por reumatología) | Qn (100mg/día durante 12 meses) | Pigmentación | Buena. Suspensión por brote de psoriasis |
| LCA | Psoriasis | |||||
| LES (fig. 3A, B) | ||||||
| LCC | M | 67 | Mala respuesta a HDQ (200mg/día durante un año) y CQ (500mg/día) | HDQ (200mg/día) | Pigmentación | Inactividad |
| Qn (100mg/día durante 11meses) | ||||||
| LCC | M | 34 | Mala respuesta a HDQ (200mg/día durante 6 meses) y CQ (500mg/día durante 6 meses) | CQ (250mg/día) y Qn (100mg/día durante 3 meses) | No | Resolución |
| LCSA | ||||||
| LCC | M | 35 | Mala respuesta a HDQ (200mg/día durante 9 meses) y CQ (250mg/día durante 2 meses) | CQ (250mg/día) y Qn (100mg/día durante 18 meses) | No | Buena |
CQ: cloroquina; HDQ: hidroxicloroquina; LCA: lupus eritematoso agudo; LCC: lupus cutáneo crónico; LCSA: lupus cutáneo subagudo; LES: lupus eritematoso sistémico; M: mujer; Qn: quinacrina; V: varón.
Al no encontrarse comercializada en España la Qn fue preciso solicitar su autorización a través del Servicio de Farmacia de nuestro hospital como medicación de uso compasivo. Para esto, el paciente debe manifestar por escrito su consentimiento en presencia de un testigo tras ser informado de forma adecuada sobre el tratamiento que va a recibir. Como pruebas complementarias antes del inicio del tratamiento se realizó una analítica de sangre, incluyendo hemograma, bioquímica y coagulación, que se repitió de forma seriada durante la duración de éste, sin detectarse ninguna alteración en los resultados obtenidos. Igualmente se solicitó una valoración oftalmológica antes y durante el tratamiento, bien porque recibiesen otros antimaláricos conjuntamente o porque los pacientes presentaban alguna alteración retiniana previa.
ResultadosLa valoración de la respuesta se realizó sobre la base de criterios clínicos: resolución de las lesiones o inactividad con persistencia de lesiones residuales, buena respuesta (mejoría significativa de más del 50%) o ausencia de respuesta. Cinco de los pacientes presentaron resolución de las lesiones y 3 de ellos presentaron buena respuesta al tratamiento, con buena tolerancia en todos los casos.
En 4 de los pacientes se apreció una coloración amarillo parduzca de la piel, que toleraron bien por su similitud con un color moreno. La coloración desapareció en todos unos meses después de finalizar el tratamiento. En otra paciente se suspendió el tratamiento a causa de un brote de psoriasis que precisó tratamiento sistémico con metrotexato.
DiscusiónLa Qn es un derivado sintético de la quinina utilizado en la década de 1940, durante la Segunda Guerra Mundial, para la profilaxis de la malaria, y se observó que los soldados que tenían lupus o artritis reumatoide mejoraban al recibir este tratamiento. Estas observaciones llevaron a que en 1951 Page presentase una serie de casos de lupus discoide con buena respuesta a la Qn1. Con el desarrollo de otros derivados, como la CQ, que demostraron mayor eficacia, cayó en desuso como antimalárico.
Posteriormente fue comercializada en un preparado que combinaba Qn con otros antimaláricos (CQ e HDQ) para el tratamiento del lupus discoide2. A finales de la década de 1970, la FDA retiró del mercado muchas combinaciones de medicamentos, incluyendo ésta. Actualmente puede conseguirse como medicación extranjera, se solicita como tal a través de los servicios de farmacia hospitalarios.
La CQ y la HDQ presentan un perfil terapéutico y de toxicidad ocular similar, por lo que no se recomienda su uso de forma conjunta.
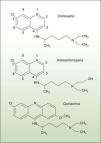
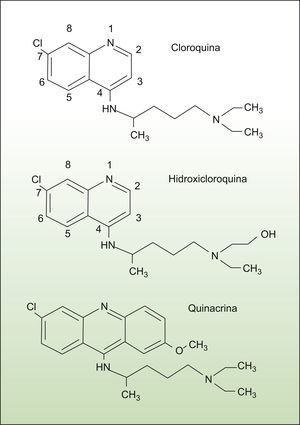
La Qn presenta una estructura química diferente a la CQ y a la HCQ al incorporar en su núcleo un anillo extra de benceno (fig. 4). Este hecho podría explicar la inexistencia de reacciones cruzadas y la ausencia de potenciación de efectos secundarios entre ambos grupos; su farmacocinética3 es similar.
Destaca como ventaja la ausencia de toxicidad retiniana. Sólo se han descrito 2 casos de retinopatía en los que no fue posible establecer una clara relación causa-efecto4,5 (uno de los pacientes tomó Qn en dosis de 100mg/día durante 12 años sin especificarse si recibió otros antimaláricos y el otro paciente se trató con Qn durante 18 meses para la malaria y desarrolló, 40 años más tarde, una maculopatía en ojo de buey sin estar expuesto a otros factores que justificasen este diagnóstico). A nuestros pacientes, tanto los que recibieron Qn en monoterapia por encontrarse contraindicada la HDC y la CQ como los que realizaron tratamiento combinado, se les realizaron controles oftalmológicos periódicos sin que se detectasen empeoramiento de la situación basal ni desarrollo de alteraciones visuales. La Qn en monoterapia puede ser una alternativa terapéutica en los casos en los que inicialmente están contraindicadas tanto la HCQ como la CQ, con la limitación del reducido número de pacientes tratados en nuestro caso.
Como contrapartida presenta, entre sus efectos secundarios, el riesgo de anemia aplásica, un cuadro grave y potencialmente letal. Durante la Segunda Guerra Mundial la incidencia de anemia aplásica entre los soldados aumentó de 0,66 a 2,84/100.000 pacientes tras la introducción de la Qn. Un tercio de estos casos se atribuyó a la sobredosificación o al uso concomitante de otros agentes causales, como sulfamidas. Entre los casos restantes, aproximadamente un 70% presentó una reacción liquenoide varios meses antes del desarrollo de la anemia aplásica. De este modo se estima que el riesgo de desarrollar anemia aplásica en pacientes en tratamiento con Qn que no hayan presentado esta erupción liquenoide es de 1/500.000 pacientes6. Hemos de tener en cuenta que la realización de hemogramas periódicos cada 3 meses nos permitiría identificar la fase hipocelular de la anemia aplásica, que se resolvería al suspender el fármaco. La incidencia de anemia aplásica parece correlacionarse con la dosis y la duración del tratamiento. En los casos descritos, los pacientes con lupus y artritis reumatoide habían recibido dosis superiores a 100mg/día y hasta el 50% había presentado una reacción liquenoide previa, además de carecer de controles analíticos durante largos períodos7. En nuestros pacientes no se detectó alteración analítica alguna que provocase la suspensión del fármaco ni requiriese la disminución de la dosis utilizada; se subraya nuevamente que los controles han de ser periódicos ya que es importante detectar la fase hipocelular de la anemia aplásica como se refiere en párrafos anteriores.
Otros efectos secundarios que hemos de recordar son cefalea y síntomas gastrointestinales que aparecen hasta en un tercio de los pacientes y suelen corregirse con la reducción de la dosis. A nivel cutáneo puede presentarse una coloración amarillenta en la piel y escleróticas, que normalmente se presenta durante las primeras semanas de tratamiento y se resuelve tras la suspensión del tratamiento. Al igual que los otros antimaláricos, puede empeorar la psoriasis, como en uno de nuestros casos.
En la literatura médica revisada nos encontramos con 3 series de casos de pacientes con lupus con afectación cutánea8,9 y lupus sistémico10 refractarios a otros tratamientos (entre los que se incluyen HCQ, CQ, retinoides, talidomida y dapsona) y en los que se utiliza tratamiento combinado con CQ o HCQ y Qn con buena respuesta.
Victoria Werth11, en su experiencia personal, cuando decide realizar un tratamiento con antimaláricos prescribe inicialmente HCQ (dosis no superiores a 6,5mg/kg/día) y la combina con Qn (dosis de 100mg/día) si es necesario. Si tras 6-8 semanas de tratamiento combinado no observa una respuesta terapéutica adecuada, sustituye la HDQ por CQ (dosis inferiores a 3,5mg/kg/día) y mantiene la Qn.
Cheng et al12 describen el caso de un paciente con paniculitis lúpica resistente al tratamiento con corticoides orales en monoterapia o combinado con HCQ que, tras el tratamiento con HCQ y Qn, presenta resolución de las lesiones.
Presentamos resultados similares a los encontrados en la literatura médica revisada con resolución de la clínica o mejoría de ésta al realizar tratamiento combinado con HCQ o CQ y Qn en aquellos pacientes que tienen enfermedad refractaria a estos tratamientos.
Buscamos destacar la importancia del conocimiento (tabla 2) de esta opción terapéutica tanto en monoterapia como en tratamiento combinado con otros antimaláricos para el tratamiento del lupus cutáneo. Consideramos que es la que está indicada en las siguientes circunstancias:
- •
Como tratamiento de segunda línea en pacientes en los que se detecten alteraciones oculares que se conviertan en contraindicación para el uso de otros antimaláricos, valorando la mejor relación beneficio-riesgo. Aunque parece que no se han detectado casos de alteraciones oculares en pacientes en tratamiento con Qn, éstas podrían estar en relación con la dosis y la duración del tratamiento (no se recomiendan dosis superiores a 100mg/día).
- •
En tratamiento combinado en aquellos pacientes con enfermedad resistente a otros tratamientos antimaláricos.
Aspectos prácticos del tratamiento con quinacrina
| Indicaciones |
|
| Efectos secundarios: |
|
| Contraindicaciones |
|
| Recomendaciones |
|
G-GPD: glucosa-6-fosfato deshidrogenasa.
Los autores declaran no tener ningún conflicto de intereses.