Tras el inicio de la pandemia causada por la infección por la COVID-19, algunos casos de brotes de psoriasis asociados a la infección por SARS-CoV-2 han sido comunicados. La mayoría de estos casos se han descrito en pacientes con antecedentes de la enfermedad1. Algunos fármacos utilizados frente a la COVID-19, la interrupción de los tratamientos y la propia infección viral se han propuesto como posibles factores contribuyentes a este fenómeno1,2. Además, la infección por SARS-CoV-2 se ha relacionado con brotes de otras enfermedades autoinmunes y autoinflamatorias3.
En septiembre del 2020, un hombre de 71 años consulta por presentar diarrea y debilidad generalizada de una semana de evolución, no refería otros síntomas asociados. A la exploración presentaba una temperatura corporal de 35,8°C y una saturación basal de oxígeno de 96%. El resultado de la analítica sanguínea se encontraba dentro de la normalidad, excepto por una elevación de la proteína C reactiva (PCR) (12,45 mg/dL), del dímero D (1.882,0 ng/mL), de la LDH (306,0 U/L) y de la ferritina (976,0 ng/mL). La radiografía de tórax reveló áreas de consolidación bilaterales compatibles con una infección por la COVID-19. El estudio de reacción en cadena de la polimerasa en un hisopo nasofaríngeo fue positivo para el SARS-CoV-2.
Se le administraron bolos de metilprednisolona y medidas de soporte. Durante los primeros días del ingreso, los marcadores inflamatorios descendieron de manera paulatina llegando a los valores normales. Debido a la diarrea se le realizó un coprocultivo, el cual resultó negativo. No se detectaron antígenos fecales para rotavirus, adenovirus ni astrovirus.
Durante el ingreso, la debilidad progresó a una tetraparesia, con incapacidad para el movimiento de las extremidades cuando se ejercía una resistencia. Se realizó una punción lumbar y el líquido cefalorraquídeo resultó negativo para el virus del herpes simple (HSV) 1 y 2, el virus de varicela-zóster (VZV), el virus de Epstein-Barr (EBV), el enterovirus y el citomegalovirus. El paciente fue diagnosticado de un síndrome de Guillain-Barré (SGB), por lo que fue tratado con inmunoglobulina intravenosa y posteriormente se recuperó sin presentar secuelas.
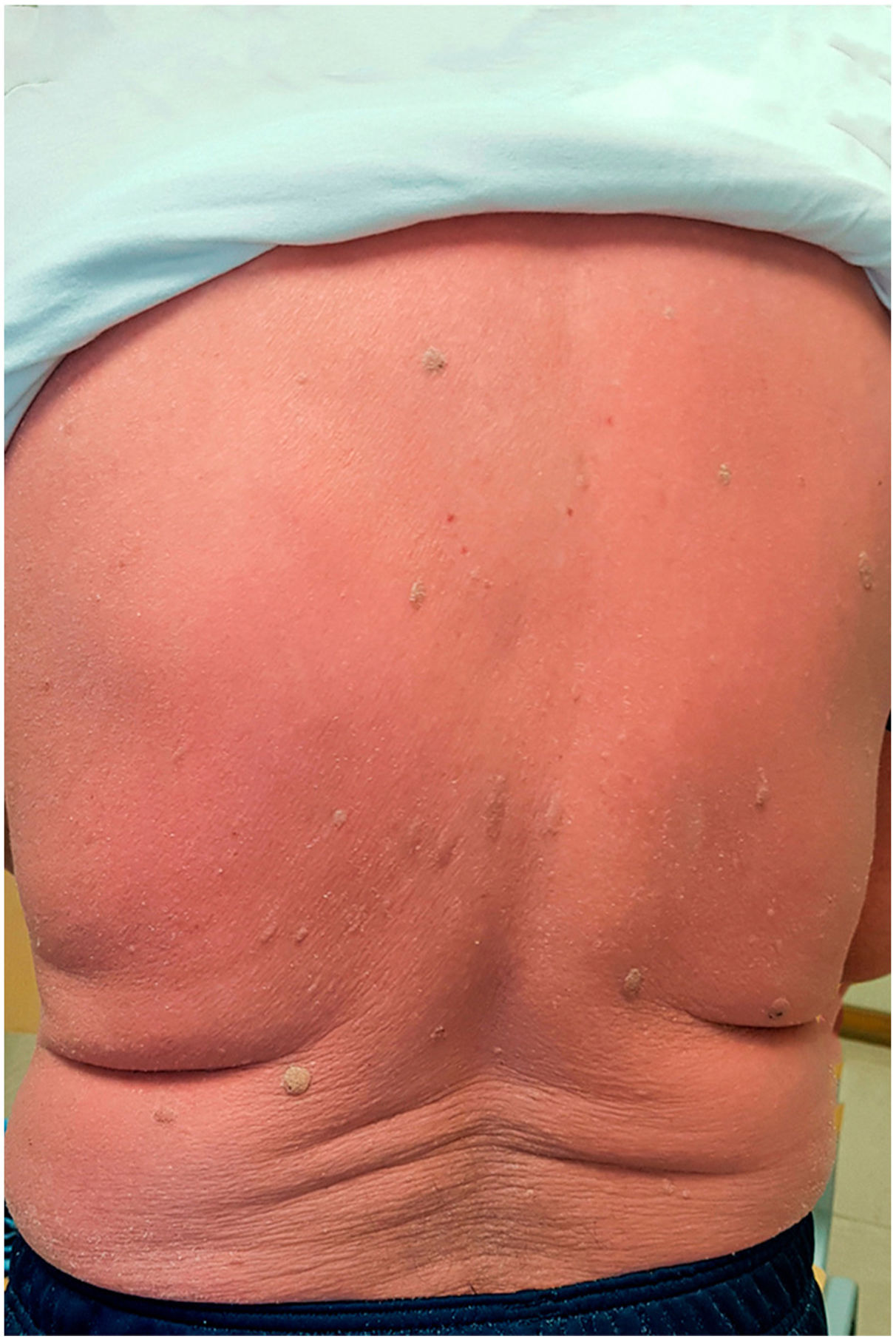
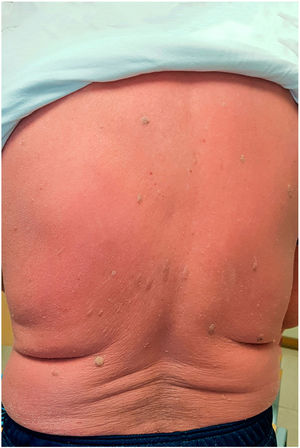
Un mes después ingresa nuevamente por presentar un eritema generalizado, asociado a una ligera descamación que afectaba a toda la superficie corporal, incluyendo zonas faciales y acras (fig. 1). Las uñas y las mucosas estaban intactas. Se observaba una llamativa hiperqueratosis plantar. El paciente presentaba escalofríos, sin embargo, se encontraba hemodinámicamente estable y apirético. Refería que las lesiones le habían aparecido ya desde su primer ingreso, presentándose inicialmente como máculas eritematosas discretas, las cuales habían evolucionado de manera progresiva desde entonces. No tenía antecedentes personales ni familiares de patologías dermatológicas, así como negaba haber iniciado la toma de alguna nueva medicación en los meses previos. El hemograma reveló una leucocitosis moderada (12.350 leucocitos/mL). La PCR fue de 8.054 mg/dL y la ferritina de 37 ng/mL. El frotis de sangre no mostró ninguna anormalidad. Las serologías para virus de la hepatitis B y C, virus de inmunodeficiencia humana (VIH) y Treponema pallidum fueron negativas.
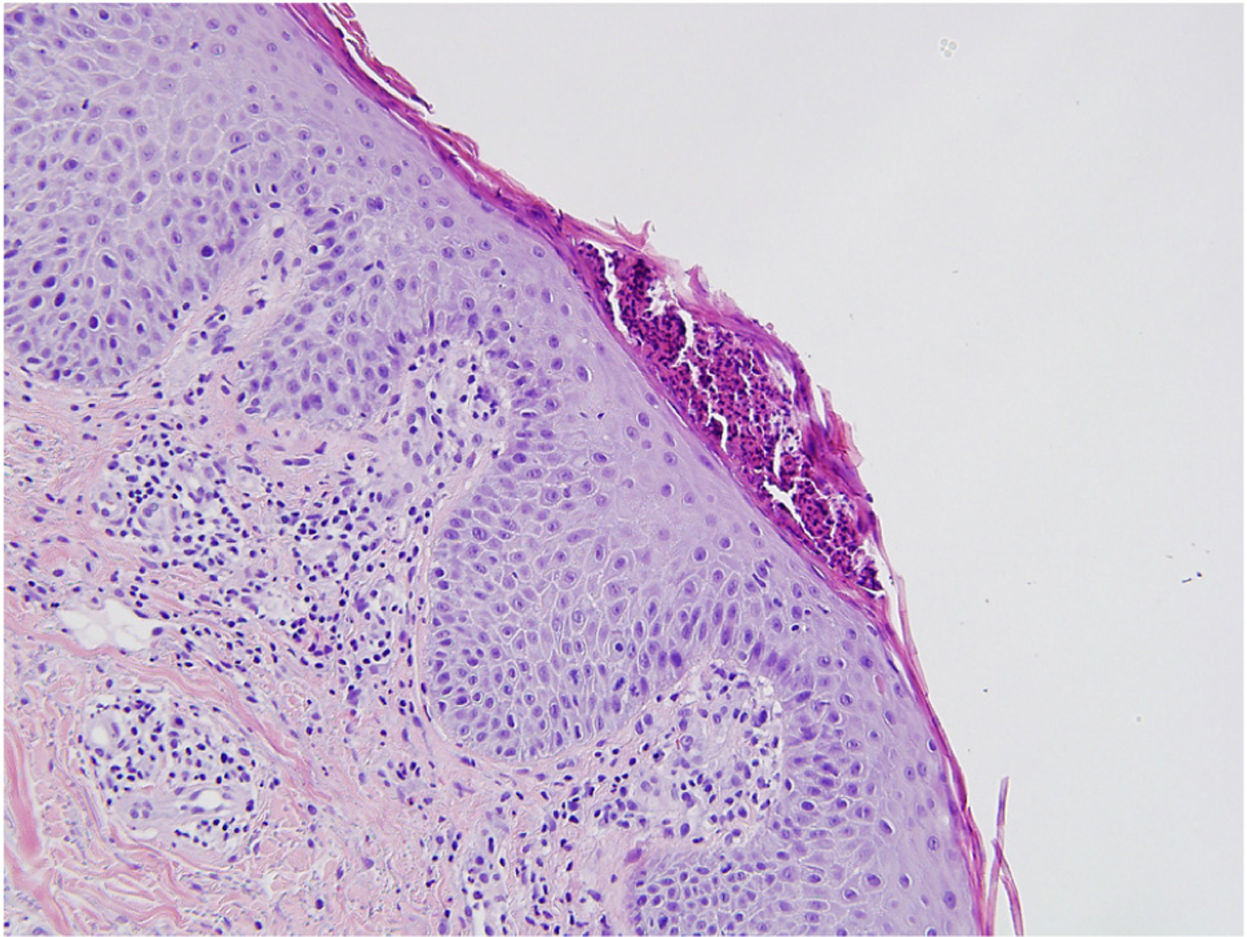
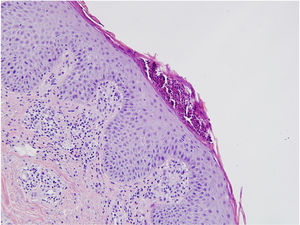
Se realizó una biopsia de piel, cuyos resultados permitieron realizar el diagnóstico de una psoriasis (fig. 2).
Se inició el tratamiento con 200 mg de ciclosporina dos veces al día (5 mg/kg/día), con lo cual presentó una respuesta favorable; la dosis se fue disminuyendo de manera progresiva durante las siguientes siete semanas. Sin embargo, tras la suspensión de la ciclosporina, aún persistían algunas placas eritemato-descamativas, así como aún se evidenciaban las líneas de Beau y un piqueteado subungueal.
En múltiples oportunidades se ha descrito cómo el tratamiento inmunosupresor de la psoriasis podría incrementar el riesgo y la gravedad de la infección por SARS-CoV-2. Sin embargo, no se ha dado mucha relevancia a los posibles efectos de la propia infección en el curso de esta patología cutánea.
Existen escasas publicaciones acerca de brotes de psoriasis, ya sea vulgar como pustulosa, relacionados con la infección por la COVID-19 en pacientes con diagnóstico previo de psoriasis1,2,4; así como la aparición de una espondiloartritis psoriásica concomitante a una infección por COVID-193. Solo existe un caso publicado de psoriasis de nuevo diagnóstico tras haber cursado con una infección por COVID-19; en este caso se describió a una mujer de 62 años quien presentaba pústulas y antecedentes familiares de la enfermedad1. En el presente artículo se presenta el caso de una eritrodermia psoriásica reactiva a la infección por COVID-19 en un paciente sin antecedentes personales ni familiares conocidos de alguna patología cutánea.
La exacerbación de la psoriasis en este contexto se ha atribuido a diferentes factores. En primer lugar, el uso de hidroxicloroquina, conocida por alterar el equilibrio de la barrera epidérmica a través de la inhibición del metabolismo del colesterol y la transglutaminasa epidérmica4. En segundo lugar, la interrupción de los tratamientos de la psoriasis para evitar complicaciones de la infección1. En tercer lugar, la administración y posterior disminución de corticoides en el manejo de la COVID-191,2.
Sin embargo, los factores antes mencionados no necesariamente han estado presentes en todos los pacientes reportados1,4. Es posible que estos factores participen en la patogenia de este fenómeno en los casos individuales en los que están presentes, sin embargo, la infección por SARS-CoV-2 por sí misma también parece ser un inductor importante. Se cree que el virus desencadenará diversos procesos autoinmunes y autoinflamatorios, como el síndrome de activación macrofágica, vasculopatías, varias formas de artritis (viral, reactiva, reumatoide, etc.) y enfermedades desmielinizantes3. El hecho de que un SGB y una eritrodermia psoriásica se presenten en un mismo paciente poco tiempo después de haber pasado la infección por la COVID-19 proporciona un claro ejemplo de esto.
Se desconoce el mecanismo exacto a través del cual el SARS-CoV-2 induce la psoriasis. La producción masiva de citocinas en respuesta a la infección (la llamada tormenta de citocinas) podría crear un medio inflamatorio que favorecería la génesis de esta enfermedad3,5. En comparación con controles, se han detectado niveles elevados de IL-17, entre otros mediadores en pacientes con COVID-195. Esta hipótesis es plausible, ya que otros agentes infecciosos han sido también implicados en la patogenia de la psoriasis, incluidos los virus como los rinovirus2.
Se describe un caso de psoriasis de nueva aparición secundaria a una infección por SARS-CoV-2, el primero en presentarse como una eritrodermia. Las complicaciones cutáneas son una fuente de morbilidad importante relacionada con la COVID-19, ya que no solo puede agravar la psoriasis previa, sino que también puede precipitar una enfermedad cutánea grave que requiere de ingreso en pacientes previamente sanos.