La necrobiosis lipoídica (NL) es una enfermedad granulomatosa crónica poco frecuente para la que existen multitud de tratamientos disponibles. No obstante, estos ofrecen habitualmente mínimos e inconsistentes resultados. En algunas publicaciones se describe el tratamiento con terapia fotodinámica (TFD) como tratamiento de segunda línea en casos refractarios, con resultados variables. Comunicamos 4 casos de NL tratados satisfactoriamente con TFD convencional con MAL y BF-200 ALA. Las 4 pacientes eran mujeres afectas de diabetes mellitus y todas habían recibido al menos 2 tratamientos previos con escaso resultado. Tras una media de 3,2 sesiones de TFD por lesión, las 4 pacientes presentaron una resolución completa de las lesiones, persistiendo únicamente atrofia residual.
Necrobiosis lipoidica is a rare chronic granulomatous disease. Multiple treatment approaches are available, but results are generally minimal and inconsistent. Some publications report variable results with photodynamic therapy (PDT) as a second line of treatment for refractory cases. We report 4 cases of necrobiosis lipoidica treated satisfactorily with conventional PDT using methyl aminolevulinate or 5-aminolevulinic acid BF-200 as the photosensitizing agent. All 4 patients were women with diabetes mellitus who had undergone treatment at least twice in the past, with little improvement. The lesions resolved completely with PDT, leaving only residual atrophy after a mean of 3.2 sessions per lesion.
La necrobiosis lipoídica (NL) es una enfermedad granulomatosa crónica poco frecuente, típica de mujeres jóvenes y frecuentemente asociada a diabetes mellitus (DM)1. Clínicamente se caracteriza por la aparición progresiva de placas de borde rojo-violáceo sobreelevado y centro atrófico amarillo-marrón. Las placas se localizan habitualmente de forma bilateral en la zona anterior de las extremidades inferiores. Otras localizaciones menos frecuentes incluyen las extremidades superiores, cara y cuero cabelludo2,3. Aunque resultan típicamente asintomáticas, en algunos pacientes pueden ocasionar prurito, disestesias o dolor1–3. Histológicamente se caracterizan por degeneración del colágeno, formación de granulomas en empalizada y engrosamiento de las paredes vasculares4.
La NL ha sido históricamente una entidad difícil de tratar. Existen múltiples opciones terapéuticas disponibles, aunque la mayoría de estas ofrecen mínimos e inconsistentes resultados1. Algunas publicaciones describen el uso de terapia fotodinámica (TFD) como terapia de segunda línea en casos refractarios, con resultados variables5–8.
A continuación, describimos nuestra experiencia en el tratamiento con TFD de 4 pacientes con NL.
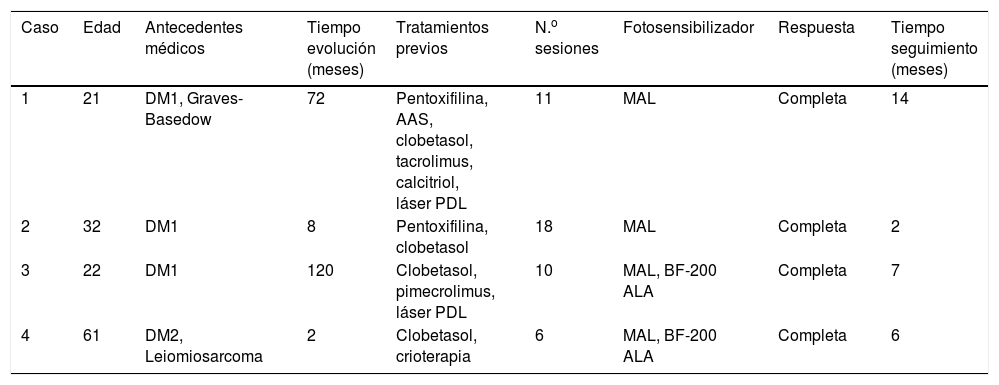
Casos clínicosEn la tabla 1 se muestran las características clínicas de las 4 pacientes tratadas en nuestro servicio mediante TFD.
Características clínicas de las pacientes tratadas mediante terapia fotodinámica: edad, antecedentes médicos, tiempo de evolución de la enfermedad, tratamientos recibidos previamente, número de sesiones administradas, fotosensibilizador empleado, respuesta observada y tiempo de seguimiento desde la finalización del tratamiento
| Caso | Edad | Antecedentes médicos | Tiempo evolución (meses) | Tratamientos previos | N.o sesiones | Fotosensibilizador | Respuesta | Tiempo seguimiento (meses) |
|---|---|---|---|---|---|---|---|---|
| 1 | 21 | DM1, Graves-Basedow | 72 | Pentoxifilina, AAS, clobetasol, tacrolimus, calcitriol, láser PDL | 11 | MAL | Completa | 14 |
| 2 | 32 | DM1 | 8 | Pentoxifilina, clobetasol | 18 | MAL | Completa | 2 |
| 3 | 22 | DM1 | 120 | Clobetasol, pimecrolimus, láser PDL | 10 | MAL, BF-200 ALA | Completa | 7 |
| 4 | 61 | DM2, Leiomiosarcoma | 2 | Clobetasol, crioterapia | 6 | MAL, BF-200 ALA | Completa | 6 |
AAS: ácido acetilsalicílico; BF-200 ALA: ácido 5-aminolevulínico; DM1: diabetes mellitus tipo 1; DM2: diabetes mellitus tipo 2; MAL: metil-aminolevulinato; PDL: láser de colorante pulsado.
Las 4 pacientes eran mujeres, con unas edades de 21, 22, 31 y 61 años. Todas ellas estaban afectas de DM, las 3 primeras de DM tipo 1 y la cuarta de DM tipo 2. Todas habían recibido al menos 2 tratamientos previos, con mínima o ninguna respuesta; entre estos, corticoesteroides tópicos, inhibidores de la calcineurina tópicos, calcitriol tópico, pentoxifilina, ácido acetilsalicílico, láser de colorante pulsado y crioterapia.
El tiempo medio de evolución desde el diagnóstico hasta el inicio de la TFD fue de 2, 8, 72 y 120 meses. Los 2 primeros casos fueron tratados con metil-aminolevulinato (MAL; Metvix®, Galderma, Lausana, Suiza). Los casos 3 y 4 combinaron MAL y ácido 5-aminolevulínico (BF-200 ALA; Ameluz®, Biofrontera, Leverkusen, Alemania). El fotosensibilizante fue incubado durante 3h en caso de MAL, y 2h y 30min con BF-200 ALA, según el protocolo que seguimos en nuestro centro. Para la iluminación se empleó luz roja visible (Aktilite® CL128, Galderma, Lausana, Suiza), con un espectro de pico de banda estrecha de 630nm y energía total de 37J/cm2, durante un tiempo de 9min 50s. No fue necesario emplear anestesia en ninguno de los casos por la buena tolerancia de la técnica.
Inicialmente se indicaron 2 sesiones con un intervalo de 2 semanas entre cada una de ellas. Posteriormente las lesiones fueron reevaluadas, indicándose un nuevo ciclo de tratamiento en caso de obtenerse un efecto insuficiente. El número medio de sesiones totales por paciente fue de 11,3 (intervalo 6-18). Cada una de las lesiones recibió 3,2 sesiones de media (intervalo 1-5). La fluorescencia observada con la luz de Wood fue de baja intensidad.
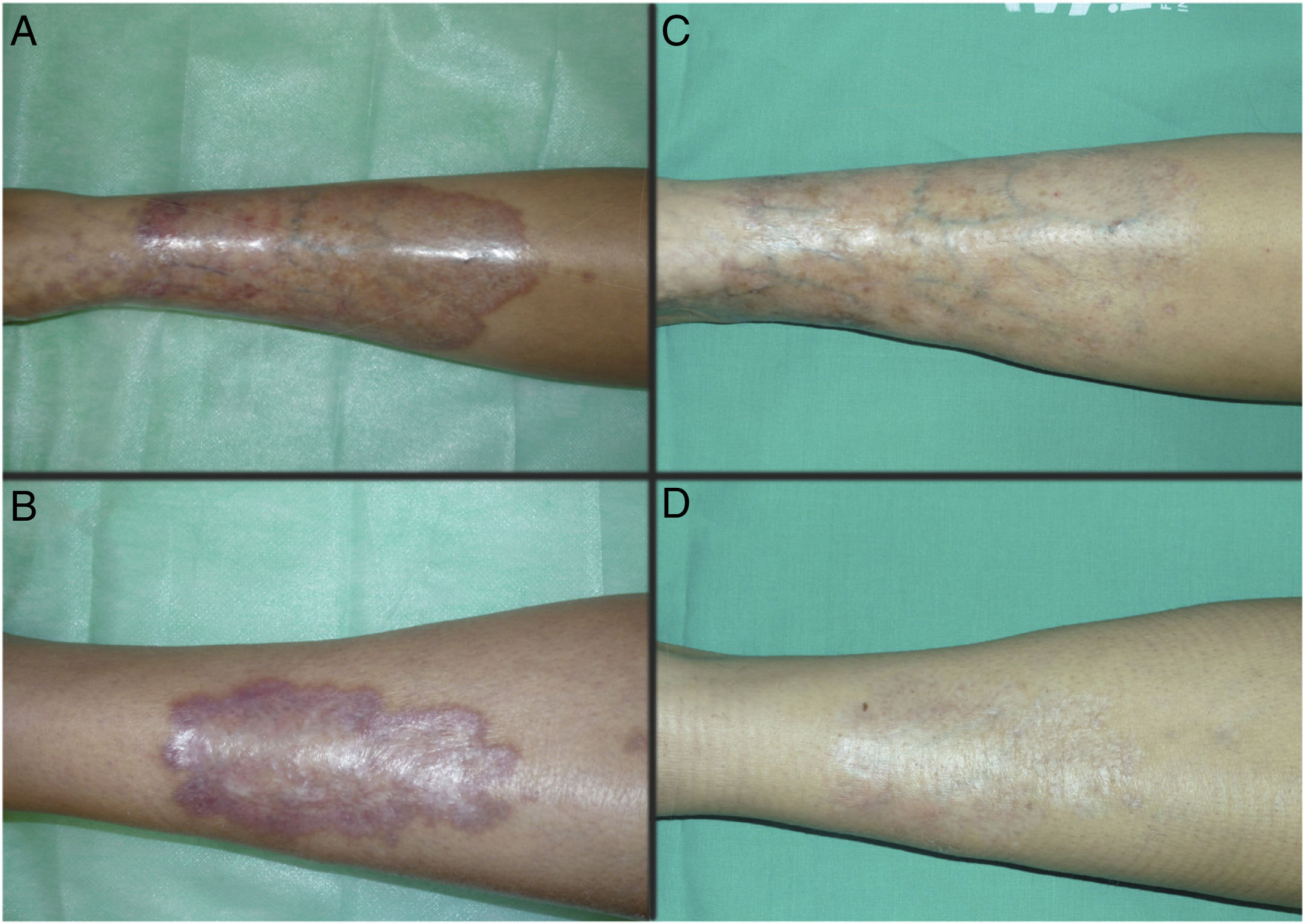
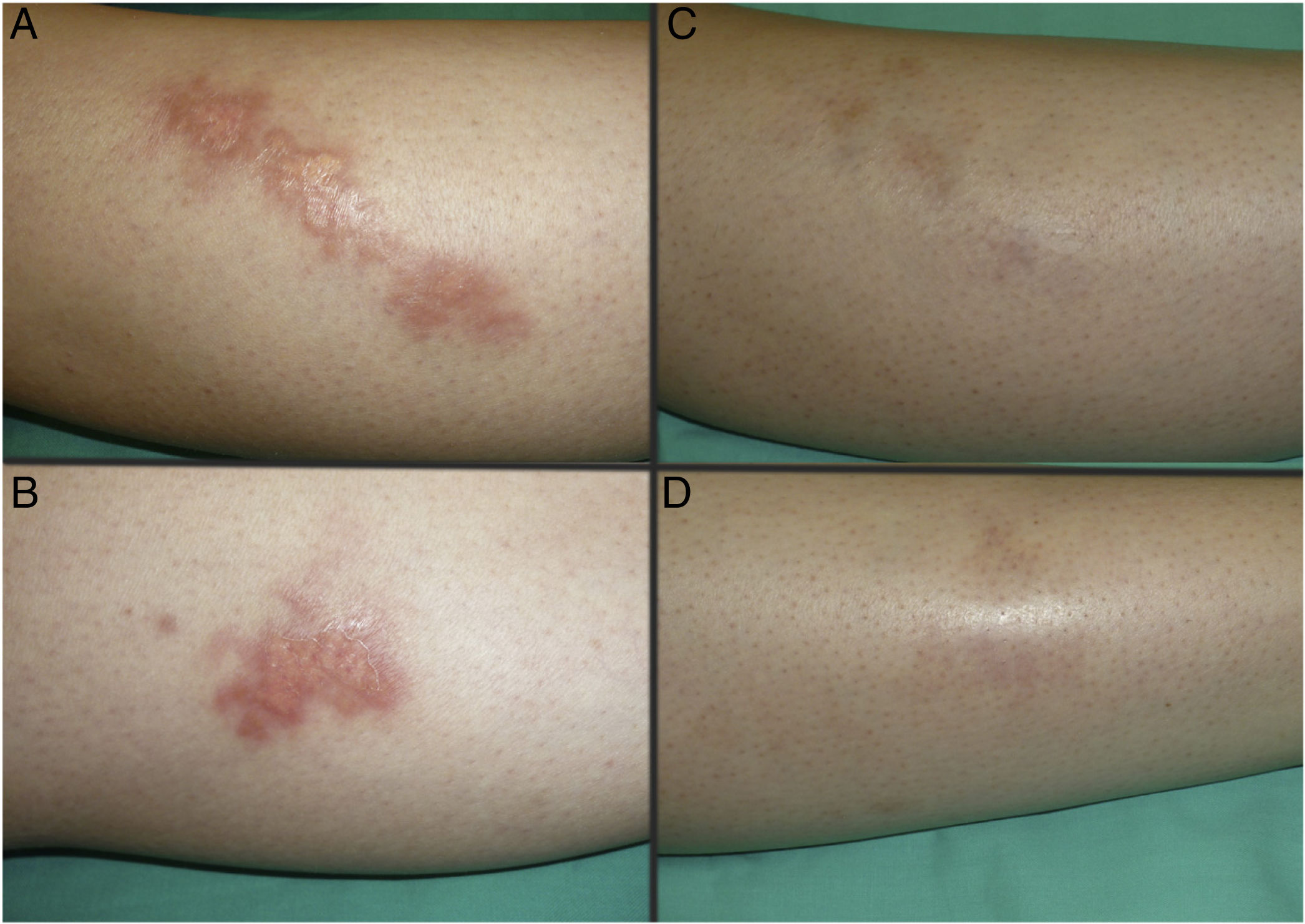
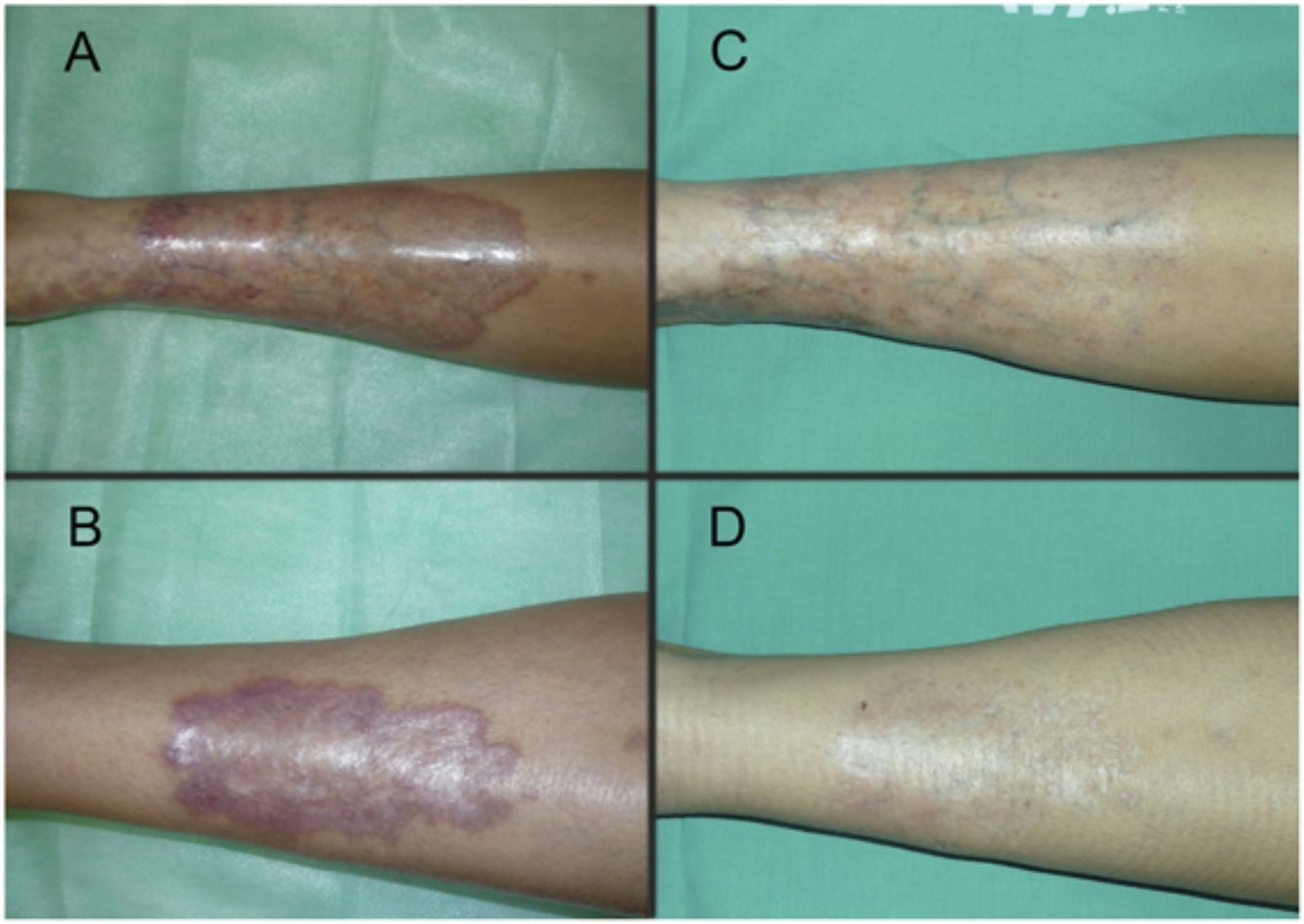
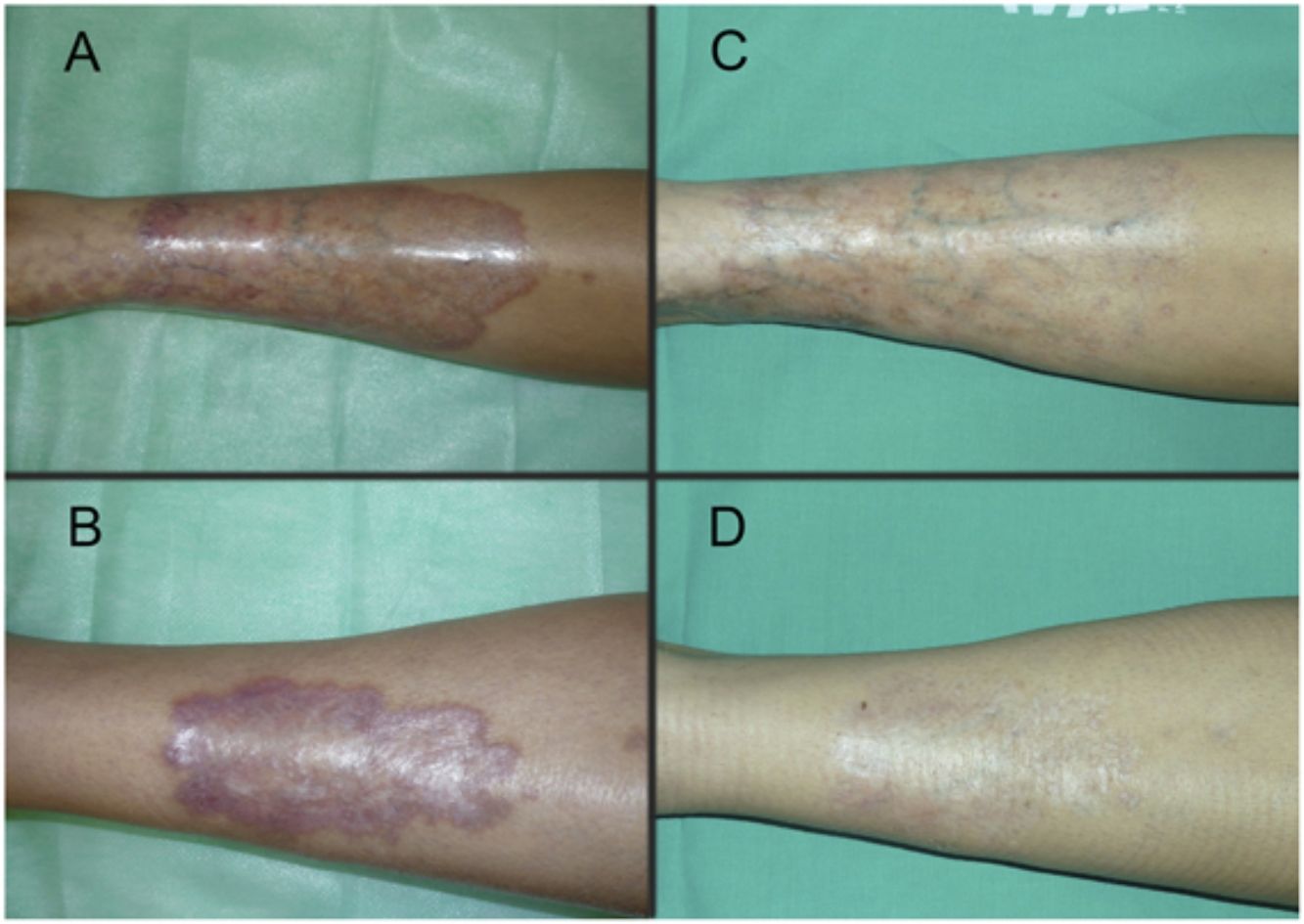
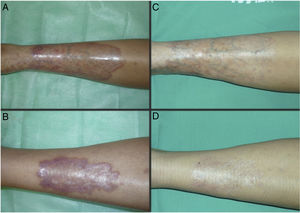
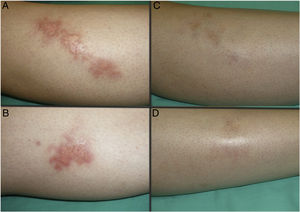
Las figuras 1 y 2 muestran el aspecto de las lesiones al inicio y tras finalizar el tratamiento. Las placas, con bordes violáceos sobreelevados, se resolvieron por completo, persistiendo únicamente una piel atrófica de carácter residual. Por tanto, sin signos de enfermedad activa tras la finalización del tratamiento. Destaca, también, la rápida mejoría de la sintomatología tras el inicio del tratamiento. En concreto, la paciente del caso 1 sufría intensas disestesias por las que incluso había sido estudiada en una unidad de neurofisiología. Tras el inicio del tratamiento y desde las primeras sesiones, presentó gran mejoría de la sintomatología, hasta quedar asintomática.
Posteriormente, durante el seguimiento, los casos 1, 2 y 3 han presentado nuevas placas de NL, algunas de ellas distantes de las placas originales. Debido al curso crónico de la enfermedad, resulta difícil distinguir si se trata de una persistencia o de la aparición de nuevas lesiones. A pesar de ello, las nuevas lesiones siguen respondiendo bien al tratamiento con TFD.
DiscusiónLa TFD es una técnica aprobada para el tratamiento de queratosis actínicas, carcinomas basocelulares superficiales y enfermedad de Bowen. Cada vez es más frecuente su uso fuera de ficha técnica en enfermedades infecciosas e inflamatorias. Una de estas nuevas indicaciones podría ser el tratamiento de la NL. Su efecto inmunomodulador, producto de la modificación de la expresión de citoquinas (IL1-β, IL-2 y TNF-α) y la inducción de respuesta inmunoespecífica, podría explicar la respuesta de las lesiones de NL a TFD5,9.
Al respecto existen varios artículos publicados de casos únicos satisfactoriamente tratados con TFD convencional10,11. No obstante, las primeras publicaciones de series de casos tratados con TFD mostraron resultados más discretos, como la publicación de Berking et al., en la que analizaban de forma retrospectiva 18 casos de pacientes con NL tratados con TDF con MAL y en la que obtuvieron una tasa de respuesta global del 39%, con solo un caso en respuesta completa y más de un 60% de pacientes no respondedores6.
Más recientemente, el grupo de Kaae ha publicado una serie de 65 pacientes con NL tratadas con TFD convencional y TFD con luz de día con MAL. En su artículo, los autores hacen especial hincapié en la necesidad de realizar un curetaje superficial previo de las lesiones, pues esto aumentaría los niveles de protoporfirina IX y, de este modo, la eficacia de la TFD. El porcentaje de respuestas completas obtenido fue del 66%, con un 90% de respuestas parciales y sin diferencias estadísticamente significativas entre la TFD convencional y la TFD con luz de día8. Nuestros resultados se aproximan más a los de esta segunda publicación. No obstante, no tenemos experiencia en el curetaje previo de las lesiones ni en el uso de la luz de día en el tratamiento de la NL.
En cuanto a los factores predictores de respuesta a la TFD en NL, no encuentran diferencias estadísticamente significativas entre la respuesta y la edad, el sexo, la duración y el número lesiones. Tampoco con la presencia de DM8.
Debido al curso crónico de la enfermedad, es frecuente la aparición de nuevas lesiones durante el seguimiento. En estos casos, podrían indicarse nuevos ciclos de tratamiento. Nuestra impresión es que los pacientes que responden bien inicialmente lo siguen haciendo con las nuevas sesiones. Por otra parte, no nos planteamos un tratamiento de mantenimiento en ninguno de los casos.
En conclusión, comunicamos 4 pacientes con NL tratadas con TFD convencional con respuesta completa. Las últimas publicaciones sitúan la TFD como uno de los tratamientos más eficaces, con porcentajes de respuesta de entre el 39 y el 90%6,8. Frecuentemente son necesarios largos periodos de tratamiento para obtener los resultados definitivos. Dado que el dolor puede resultar un factor limitante, algunas publicaciones apoyan el uso de TFD con luz de día con resultados similares a la TFD convencional8. Debido al bajo nivel de evidencia de las publicaciones existentes, sería necesario desarrollar estudios prospectivos, aleatorizados y controlados para tratar de definir el potencial real de esta técnica.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.