La doxiciclina es un fármaco ampliamente utilizado en dermatología. Sus efectos adversos más frecuentes son las molestias gastrointestinales y la fotosensibilidad. El desarrollo de toxicidades graves es excepcional, con solo algunos casos de necrólisis epidérmicas (NE), ya sea necrólisis epidérmica tóxica o síndrome de Stevens-Johnson, descritos en la literatura. Describimos a continuación un síndrome de Stevens-Johnson desarrollado en un adolescente tras iniciar el tratamiento con doxiciclina por un acné.
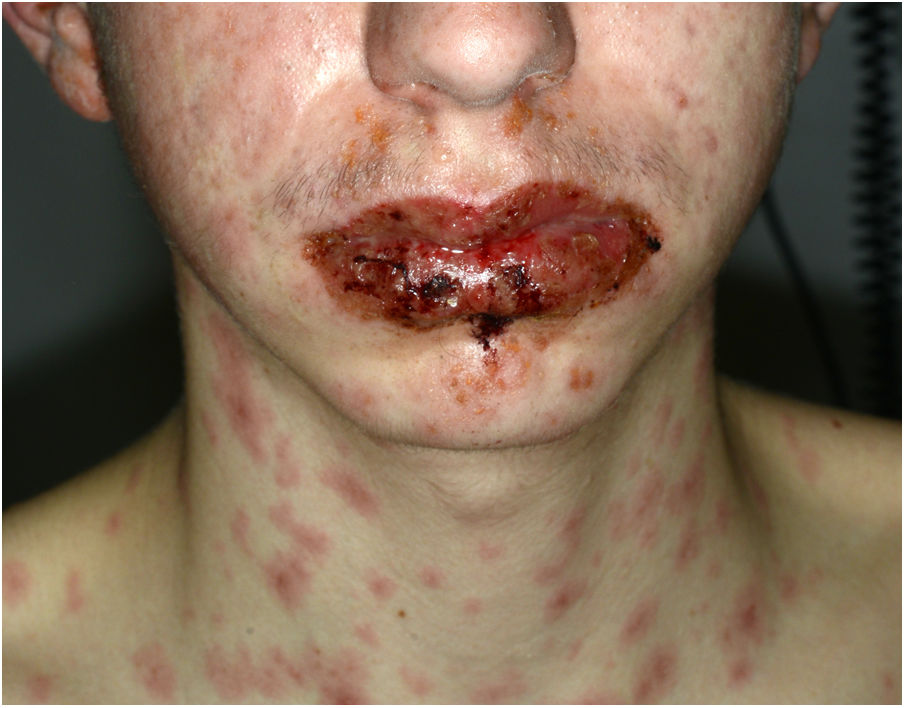
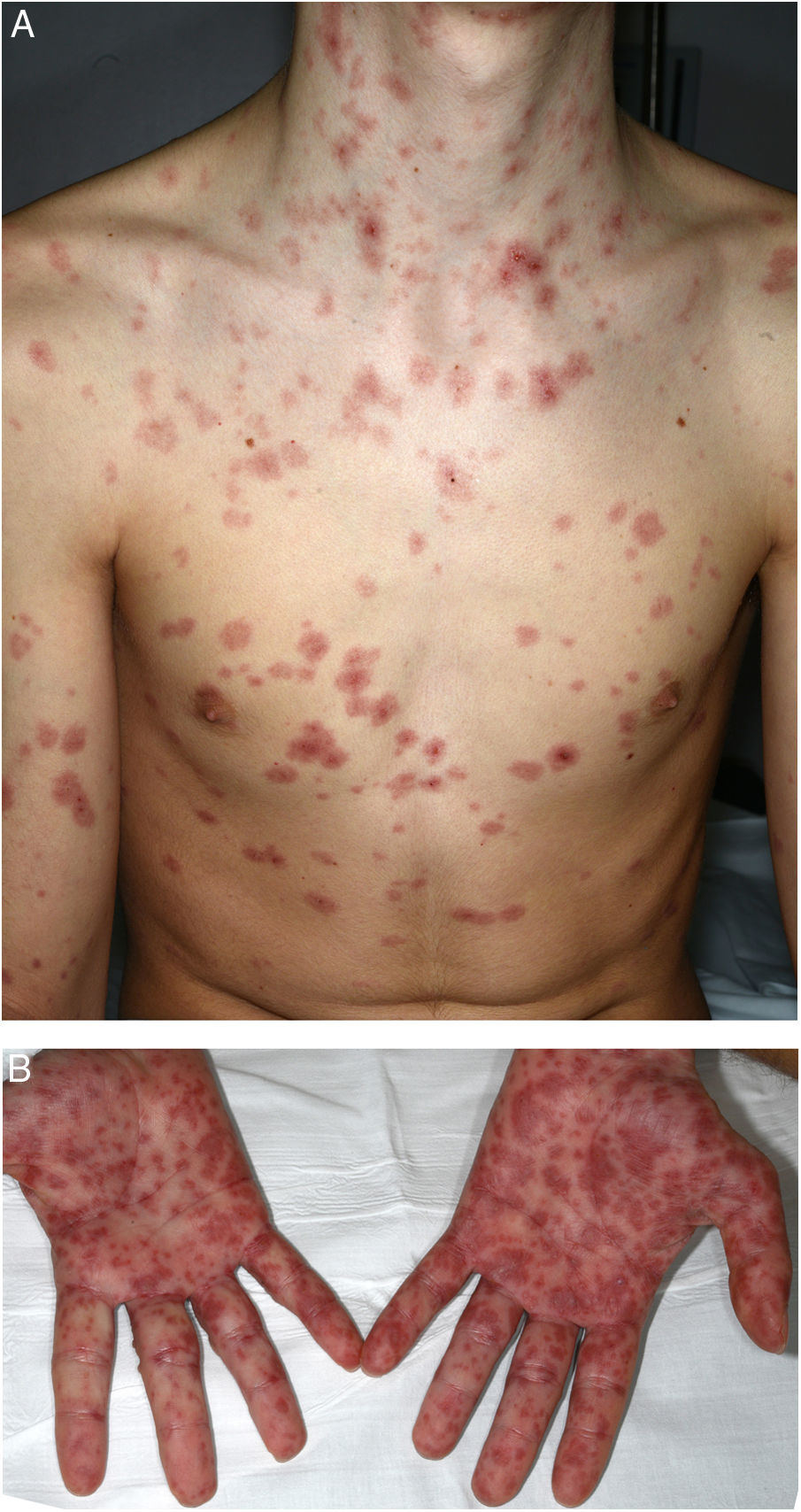
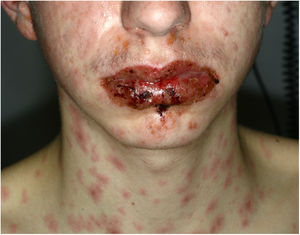
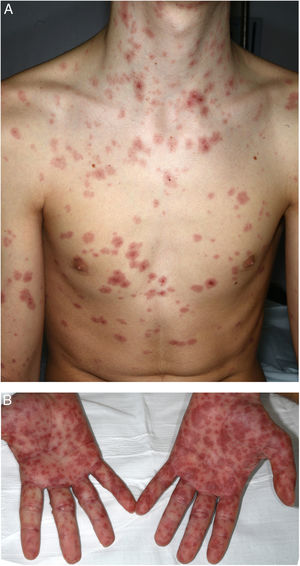
Un varón de 16 años inició tratamiento para un acné papulopustular moderado con adapaleno y peróxido de benzoilo tópicos, y doxiciclina oral 100mg/día. A los 10 días del tratamiento antibiótico presentó febrícula y unas lesiones cutáneas dolorosas en las manos y la mucosa oral, siendo inicialmente diagnosticado de enfermedad boca-mano-pie. Tres días más tarde las lesiones cutáneas se extendieron a todo el cuerpo y el compromiso bucal empeoró, siendo incapaz de ingerir alimentos y líquidos. Consultó entonces en el servicio de urgencias de nuestro hospital. En la exploración general estaba afebril y normotenso, con un marcado compromiso del estado general. Presentaba un edema de los labios con múltiples erosiones (fig. 1) y pseudomembranas blanquecinas que impedían la apertura bucal. En el tronco, la espalda y las extremidades presentaba unas lesiones eritematosas en diana (fig. 2A y B) que abarcaban más del 30% de su superficie corporal, con un despegamiento de menos del 10% del tegumento. El signo de Nikolsky era positivo. También se observaba edema, eritema y erosiones en el glande y la mucosa anal. La evaluación oftalmológica no demostró alteraciones oculares. Las pruebas de laboratorio (hemograma, glucemia, creatinina, electrólitos, pruebas hepáticas) y la radiografía de tórax eran normales. Las pruebas de reacción en cadena de la polimerasa para virus herpes 1, 2, 6 y 7, virus de Epstein-Barr, citomegalovirus y Mycoplasma pneumoniae fueron negativas. Se realizó una biopsia cutánea que mostró múltiples queratinocitos necróticos en la epidermis y un infiltrado linfocítico perivascular en la dermis. Con base en las características clínico-patológicas se diagnosticó de síndrome de Stevens-Johnson secundario a doxiciclina. Se suspendió el fármaco y se ingresó al paciente, indicándose sueroterapia, corticoides sistémicos a 1mg/kg/día y acetónido de triamcinolona al 0,1% tópico. Al cuarto día de ingreso las lesiones mucocutáneas habían disminuido y ya podía comer. Fue dado de alta al séptimo día con una pauta descendente de corticoides, manteniéndose asintomático en los controles médicos.
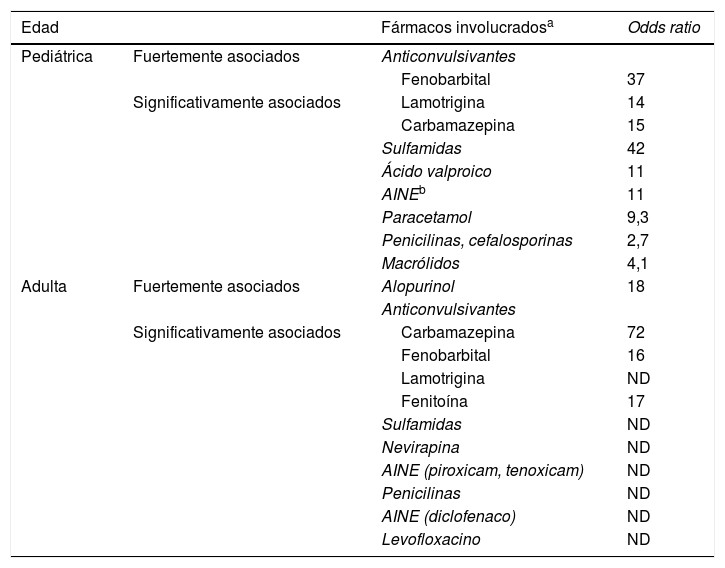
Las NE son reacciones graves de hipersensibilidad con despegamiento cutaneomucoso y alta mortalidad, generalmente secundaria a fármacos como alopurinol, anticonvulsivantes, antiinflamatorios, penicilinas o sulfamidas (tabla 1). En los niños, lo más habitual es su asociación con sulfamidas y anticonvulsivantes1. Lo habitual es que el cuadro clínico se desarrolle entre 4 y 28 días después de iniciar la administración del fármaco (más frecuentemente 10 a 15 días después)2. La afectación de la mucosa oral, ocular, gastrointestinal y genital es muy frecuente1. La incidencia y mortalidad de las NE parece ser menor en la población pediátrica que en adultos, y son factores predictores de mortalidad en este subgrupo la insuficiencia renal, las infecciones bacterianas, la septicemia, la epilepsia y la presencia de neoplasias. Se asocian a hospitalizaciones prolongadas y alto coste3. En su tratamiento lo más importante es la suspensión del agente causal, el ingreso en una unidad de soporte vital avanzado con experiencia en el manejo de esta afección y tomar medidas de soporte adecuadas4. El tratamiento de las NE es controvertido; se han utilizado corticoides, inmunosupresores clásicos, monoclonales anti-TNF-α e inmunomoduladores como inmunoglobulinas y plasmaféresis, sin una clara evidencia de su efectividad. En un reciente metaanálisis, Zimmermann et al.5 describieron un incremento de la supervivencia con ciclosporina, un discreto beneficio al utilizar corticoides y falta de respuesta con inmunoglobulinas. En relación con estas, varios estudios cuestionan su eficacia y la guía británica de NE del 2016 no recomienda su utilización4. Recientemente, un estudio español6 (n=49) describió un incremento en la supervivencia al utilizar ciclosporina. Similares resultados se observaron en estudios retrospectivos realizados en Corea7 (n=24) e India8 (n=19), publicados durante el último año. Sin embargo, un reciente estudio retrospectivo con un amplio número de pacientes (n=174, 95 con ciclosporina) no describió beneficios al utilizar este fármaco9.
Principales fármacos involucrados en las necrólisis epidérmicas (necrólisis epidérmica tóxica y síndrome de Stevens-Johnson)
| Edad | Fármacos involucradosa | Odds ratio | |
|---|---|---|---|
| Pediátrica | Fuertemente asociados | Anticonvulsivantes | |
| Fenobarbital | 37 | ||
| Significativamente asociados | Lamotrigina | 14 | |
| Carbamazepina | 15 | ||
| Sulfamidas | 42 | ||
| Ácido valproico | 11 | ||
| AINEb | 11 | ||
| Paracetamol | 9,3 | ||
| Penicilinas, cefalosporinas | 2,7 | ||
| Macrólidos | 4,1 | ||
| Adulta | Fuertemente asociados | Alopurinol | 18 |
| Anticonvulsivantes | |||
| Significativamente asociados | Carbamazepina | 72 | |
| Fenobarbital | 16 | ||
| Lamotrigina | ND | ||
| Fenitoína | 17 | ||
| Sulfamidas | ND | ||
| Nevirapina | ND | ||
| AINE (piroxicam, tenoxicam) | ND | ||
| Penicilinas | ND | ||
| AINE (diclofenaco) | ND | ||
| Levofloxacino | ND |
AINE: antiinflamatorios no esteroideos; ND: no disponible.
La doxiciclina tiene propiedades antibióticas, antiinflamatorias, inmunomoduladoras y anticolagenasa. Ha sido utilizada con éxito en múltiples dermatosis, como acné, rosácea, enfermedades ampollosas autoinmunes y enfermedades neutrofílicas, entre otras. Pese a estar contraindicada en menores de 8 años y embarazadas, es un fármaco con un buen perfil de seguridad. Las reacciones adversas graves como NE asociadas a doxiciclina son muy infrecuentes.
La clave en el manejo de los pacientes con NE es la suspensión inmediata del fármaco responsable, su ingreso en una unidad de soporte vital avanzado y medidas de soporte adecuadas. Es importante descartar esta afección en pacientes con compromiso mucoso, aun cuando el fármaco asociado no esté entre los más sospechosos, como es el caso de la doxiciclina.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.