Las complicaciones por hemorragia quirúrgica en la cirugía dermatológica son infrecuentes y poco relevantes en la mayoría de los casos. En algunas ocasiones la hemorragia quirúrgica puede conllevar infección de la herida quirúrgica, dehiscencia de sutura o necrosis del colgajo/injerto. En esta revisión se muestran los aspectos más importantes para prevenir, reconocer y tratar este tipo de complicaciones durante el acto quirúrgico y tras él.
Bleeding complications during dermatologic surgery are uncommon and usually minor, but bleeding occasionally leads to infection, wound dehiscence, or flap/graft necrosis. This review covers the keys to preventing, recognizing, and treating excessive bleeding during and after surgery.
Las complicaciones en cirugía dermatológica son infrecuentes y un porcentaje importante de ellas se deben a la aparición de hemorragia relevante tanto perioperatoria como posquirúrgica (entendida como hemorragia que no cede con medidas de compresión). En estudios con series amplias de pacientes intervenidos mediante cirugía micrográfica de Mohs, únicamente existían complicaciones en aproximadamente el 2% de los pacientes intervenidos; de ellos, el 40% correspondían a sangrados posquirúrgicos1. A pesar de que esta complicación no suele tener una transcendencia importante (son muy pocos los casos en los que la disminución del hematocrito hace que el paciente precise transfusión sanguínea), en algunas ocasiones puede conllevar infección de la herida quirúrgica, dehiscencia de la sutura o necrosis del colgajo/injerto1.
Se define hemorragia como un acúmulo no circunscrito de sangre que se infiltra por los tejidos tras la rotura de la pared de un vaso sanguíneo. Por otro lado, se entiende como hematoma una colección localizada de sangre, normalmente coagulada, en un órgano, espacio o tejido debido a una rotura de la pared de algún vaso sanguíneo. Los hematomas evolucionan en 4 estadios: fase de formación temprana (estadio i), fase gelatinosa (estadio ii), fase de hematoma organizado (estadio iii) y fase de licuefacción (estadio iv)1. Es importante detectar el hematoma lo antes posible para evitar las complicaciones que se han nombrado anteriormente.
Es primordial reconocer la posibilidad de hemorragia tanto durante la intervención como tras ella realizando una historia clínica y exploración física meticulosas en la consulta previa a la cirugía. Para calcular el riesgo de hemorragia que presenta el paciente conviene utilizar índices como el HAS-BLED2 (tabla 1).
Índice HAS-BLED
| HTA sistólica>160mm (1 punto) |
| Alteración función renal o hepática (1 punto por cada una) |
| Stroke: antecedente personal de ictus (1 punto) |
| Bleeding: historia de sangrado o predisposición a hemorragia. Alteración en agregación/adhesión plaquetarias (enfermedad de Von Willebrand, síndrome de Marfan, etc.), alteraciones hereditarias de la coagulación (hemofilia A/B), síndrome de Rendu-Osler-Weber, síndrome de Ehlers-Danlos, etc. (1 punto por cada una de ellas) |
| Labile INR>3,5 (1 punto) |
| Elderly, edad>65 años (1 punto) |
| Drugs: antiagregantes o anticoagulantes (34 y 7,2% de los pacientes intervenidos, respectivamente), AINE (6,1% de los pacientes intervenidos), alcohol, productos de herbolario o suplementos vitamínicos1 (1 punto por cada una de ellas) |
| Otros: localización anatómica, tamaño del defecto, técnica quirúrgica |
AINE: antiinflamatorios no esteroideos; HTA: hipertensión arterial; INR: ratio normalizada internacional.
Valora el riesgo de presentar complicaciones hemorrágicas según las características expuestas.
Riesgo importante de hemorragia relacionada con la intervención si puntuación≥3.
Otros factores a tener en cuenta son la localización anatómica y la técnica quirúrgica realizada, aunque algunos autores no encontraron diferencias estadísticamente significativas entre los distintos procedimientos quirúrgicos5. El tamaño del defecto, la administración de antibiótico perioperatorio y la historia de hidrosadenitis supurativa se asocia a un mayor riesgo de sangrado6.
Se pueden destacar 3 regiones con mayor riesgo de sangrado, como son la región frontotemporal, donde se localiza la arteria temporal, el borde mandibular, donde transcurre la arteria facial, y la zona próxima a la región nasal, donde encontraremos la arteria angular1. Otras localizaciones donde, en nuestra experiencia, el riesgo de hemorragia es mayor es en la región genital (especialmente en intervenciones de escroto y vulva) y en flexuras (axilas e ingles). Además, existen zonas como la región periorbitaria o la cervical donde la formación de hematoma conlleva un importante riesgo de compresión de estructuras vecinas por su efecto masa (también un mayor riesgo de necrosis del tejido o dehiscencia de la herida quirúrgica)1.
¿Cómo prevenirla?Hay diferentes medidas que se pueden tomar antes de la intervención para prevenir el sangrado tanto perioperatorio como postoperatorio. Hace 20 años, en la mayoría de las intervenciones quirúrgicas cutáneas los anticoagulantes o antiagregantes eran retirados para prevenir el sangrado. Actualmente, la tendencia es a mantener estos tratamientos, más aún en el caso de la cirugía menor ambulatoria. Dada la poca relevancia habitual de las complicaciones quirúrgicas hemorrágicas y las importantes consecuencias de la aparición de un fenómeno tromboembólico tras la intervención quirúrgica al retirar la anticoagulación (a pesar de la infrecuencia de estos episodios), recomendamos individualizar caso por caso esta suspensión.
No se ha demostrado que la toma de ácido acetilsalicílico conlleve un mayor riesgo de sangrado quirúrgico, por lo que no se recomienda la retirada de la antiagregación. La toma de clopidogrel se asocia a un mayor riesgo de hemorragia frente a pacientes sin anticoagulación ni antiagregación. A pesar de ello, y dada la poca severidad de los episodios hemorrágicos, se recomienda la continuación de este tratamiento o la sustitución por ácido acetilsalicílico3. En el caso de pacientes con doble antiagregación (por ejemplo, ácido acetilsalicílico+clopidogrel) no hay un claro consenso sobre la actuación a seguir. Parece que el riesgo de sangrado es mayor en comparación con los pacientes con antiagregantes en monoterapia, por lo que se recomienda reducir la antiagregación a un único agente si fuera posible7.
En cuanto a los anticoagulantes, siempre que sea posible, como en el caso de acenocumarol (Sintrom®), se realizará un control previo de la INR y en caso de que supere el 3,5 se considerará posponer la intervención8.
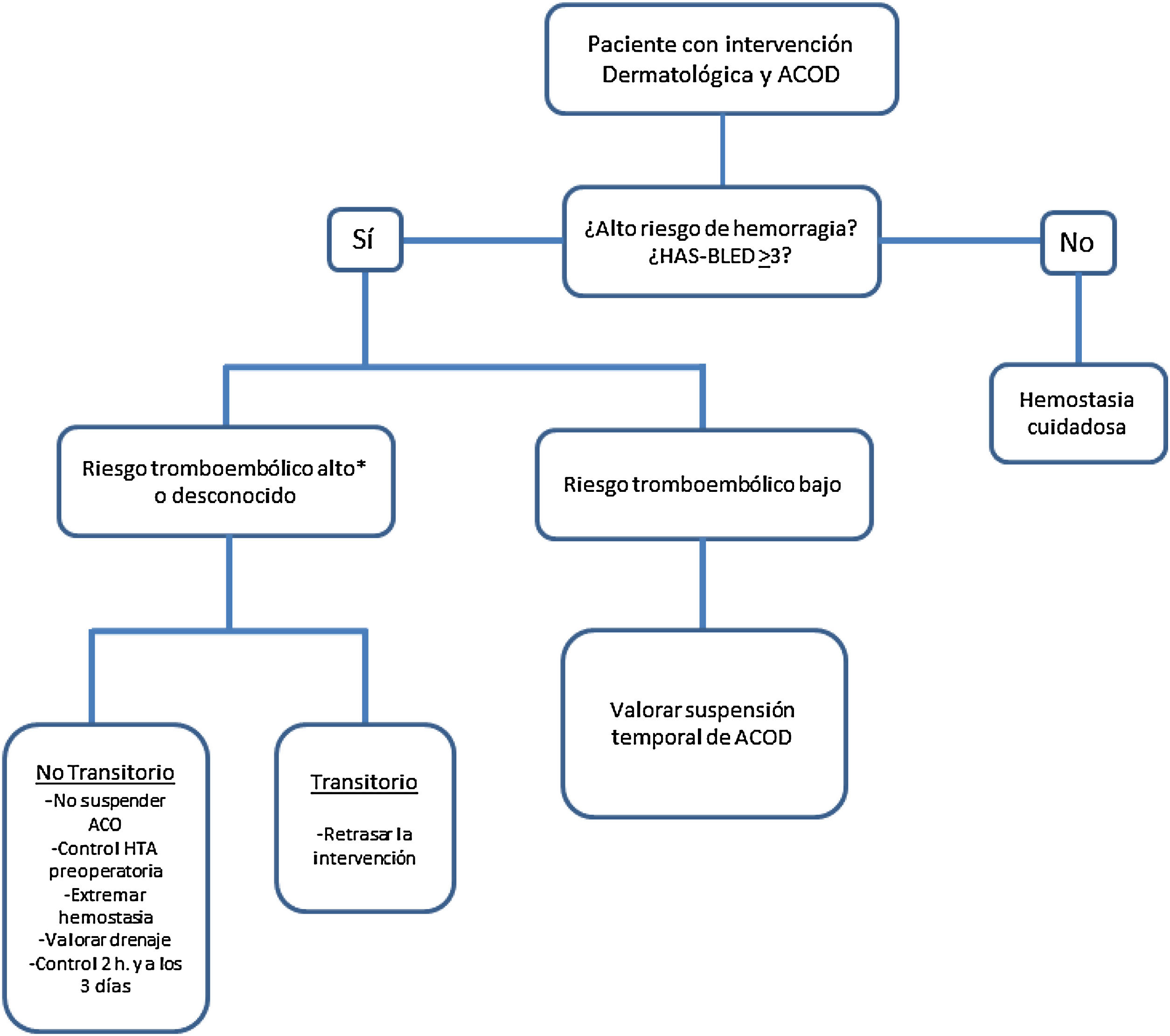
Hay poca evidencia sobre el manejo preoperatorio de los pacientes en tratamiento con los nuevos anticoagulantes orales directos, fármacos que cada vez se prescriben más frecuentemente. En la figura 1 se recoge el algoritmo de actuación en un paciente en tratamiento con estos fármacos2.
Manejo del paciente con anticoagulación oral directa (ACOD) en cirugía dermatológica. *Riesgo tromboembólico alto si presenta alguna de estas características: tromboembolismo venoso reciente (<90 días), neoplasia maligna activa, trombofilia grave, fibrilación auricular con un CHADS2 de 5-6 o con un CHADS2-VASc de 7-9, episodio de ictus<90 días o válvula cardíaca mecánica (mitral, aórtica con válvula disco basculante o bola, múltiples válvulas mecánicas o isquemia cerebral recientes [<6 meses]).
Modificada de Cabezas Calderón et al.2.
Como se ha mencionado anteriormente, la toma de AINE está muy extendida en la población para el control del dolor y la inflamación. Dado el potencial riesgo de sangrado que provoca este tipo de fármacos, se recomienda la suspensión del medicamento la semana previa a la cirugía hasta 2 días después de la intervención. Se aconseja manejar el dolor postoperatorio con paracetamol o metamizol1.
En cuanto a la tensión arterial como factor de riesgo para la aparición de sangrado, es recomendable realizar la intervención siempre y cuando el paciente tenga una presión sistólica menor o igual de 160mmHg o una presión diastólica menor o igual de 100mmHg (se recomienda realizar monitorización de la tensión arterial antes y durante la intervención). En caso de que la presión arterial sea mayor que la citada anteriormente, lo ideal es comenzar la intervención tras controlar estas cifras1,2.
En la tabla 2 aparecen los puntos a tener en cuenta en la prevención de la hemorragia intraoperatoria.
Prevención preoperatoria, intraoperatoria y postoperatoria de la hemorragia quirúrgica
| Prevención preoperatoria | Prevención intraoperatoria/postoperatoria |
|---|---|
| Determinar el riesgo de hemorragia previo a la intervención (véase tabla 1) | Posición anti-Trendelenburg |
| AAS 300mg/clopidogrel 75mg: no suspender | Anestesia local con epinefrina |
| Acenocumarol (personalizar riesgo HAS-BLED): si INR>3,5 valorar sustitución/posponer la intervención | Anestesia tumescente9,a |
| ACOD (ajuste según función renal)2:Suspender 24h antes intervenciónReintroducir 6-12h después intervención | Ácido tranexámico10,b:Vía oral o vía intravenosa (dosis máxima eficaz de 1g/8h)Vía subcutánea (lidocaína 2%+TXA 100mg/1mL; volumen administrado de 1-6mL)Contraindicaciones: enfermedad renal grave, hipersensibilidad, trombosis arterial/venosa aguda, historia de convulsiones, coagulación intravascular diseminada |
| AINE: suspender una semana antes | Cuidadosa técnica quirúrgica |
| Tensión arterial<160/100mmHg Si mayores: tratamiento para disminuir cifras | Aplicar apósito/vendaje compresivo (primeras 24h)Colocación de drenaje en caso de grandes colgajos o despegamientos con importante sangrado y en pacientes con riesgo de hemorragia posquirúrgica muy alto |
AAS: ácido acetilsalicílico; ACOD: anticoagulantes orales directos; AINE: antiinflamatorios no esteroideos; INR: ratio normalizada internacional; TXA: ácido tranexámico.
Técnica segura, que consiste en la introducción de un gran volumen de anestésico y adrenalina diluidos, lo que permite una anestesia suficiente con una reducción del sangrado y una disección más sencilla para el cirujano.
Diferentes estudios en animales han demostrado un riesgo teórico de la disminución de la supervivencia del injerto/colgajo tras aplicación de ácido tranexámico. Sin embargo, en estudios en pacientes humanos no se ha demostrado este hallazgo, por lo que es necesario realizar más estudios acerca de esta posible complicación.
Fuente: Bunick et al.1, Davila y Garcia-Doval9 y Zilinsky et al.10.
En nuestra experiencia, en los pacientes intervenidos bajo anestesia general, es posible que se produzca un aumento de la tensión arterial en la sala de despertar tras la intervención, con el consiguiente aumento del riesgo de sangrado de los vasos no ligados/coagulados de forma correcta. Por este motivo, creemos conveniente realizar una valoración de la zona intervenida unos minutos después de la intervención quirúrgica para descartar la presencia de una hemorragia postoperatoria.
Además, es conveniente realizar un vendaje compresivo durante las primeras 24h en pacientes o intervenciones de riesgo. Una vez pasado ese tiempo, probablemente este método ya no sea tan efectivo. También es importante instruir al paciente sobre el correcto cuidado de la herida posquirúrgica y acerca de los signos de alarma por los que tendría que avisar a su cirujano (hemorragia/hematoma, necrosis del colgajo/injerto, dehiscencia, infección, etc.). Es conveniente que el paciente no consuma alcohol en los primeros 7 días tras la intervención por su efecto vasodilatador11.
¿Cómo tratarla?Como se ha mencionado anteriormente, la hemorragia en cirugía dermatológica no suele tener una relevancia sustancial, ya que la mayoría suelen remitir con medidas compresivas durante un máximo de 15-20min. En caso de presentar una hemorragia severa, se puede comprimir el vaso implicado dando tiempo a que se produzca la adhesión plaquetaria, el inicio de la cascada de la coagulación y poder utilizar otras técnicas para detener el sangrado4. Además, tal y como se indica en la tabla 3, otra de las opciones terapéuticas en caso de sangrado intraoperatorio es la ligadura o la electrocoagulación del vaso causante de la hemorragia.
Tratamiento de la hemorragia
| Hemorragia intraoperatoria | Hemorragia postoperatoria1,10 |
|---|---|
| Medidas compresivas (15-20min) | Ácido tranexámico oral, intravenoso, subcutáneo |
| Electrocoagulacióna: limitarse al vaso sangrante (no dañar tejido adyacente)bLigadura en vasos>2mm de diámetro4 | Hematoma primeras 24h:- Compresión manual, vendaje- No remisión: reintervención y electrocoagulación/ligadura de punto sangrante. Colocación de drenaje |
| En sangrados superficiales:• Productos hemostáticos cáusticos1:- Cloruro de aluminio- Sulfato férrico 20%- Nitrato de plata• Productos hemostáticos no cáusticos1,c:- Esponjas de gelatina (Gelfoam®)- Celulosa oxidada (Surgicel®) | Hematomas tardíos:- Observación si pequeño tamaño- Extracción material si mayor tamaño (reintervenir)Dado el alto riesgo de infección es conveniente añadir tratamiento antibiótico o realizar un seguimiento estrecho del paciente |
En caso de pacientes portadores de marcapasos o desfibrilador automático implantable se recomienda utilizar un bisturí eléctrico bipolar dada su mayor seguridad (la corriente fluye entre 2 electrodos colocados en la zona de aplicación, por lo que no lo hace a través del paciente)12.
En cuanto a la hemorragia posquirúrgica, en una serie de casos de 9.154 pacientes intervenidos, el 7,4% presentaron algún tipo de sangrado postoperatorio y la mayoría (87,5%) remitieron con presión o recambio de vendaje. El 12,5% de estas complicaciones requirieron la intervención de un dermatólogo; un 10% de los sangrados remitieron con electrocauterización y solamente un 2,2% de las hemorragias se consideraron severas6. La tabla 3 refleja el manejo de pacientes con hemorragia posquirúrgica, diferenciando entre hematoma en las primeras 24h y hematoma tardío.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.





![Manejo del paciente con anticoagulación oral directa (ACOD) en cirugía dermatológica. *Riesgo tromboembólico alto si presenta alguna de estas características: tromboembolismo venoso reciente (<90 días), neoplasia maligna activa, trombofilia grave, fibrilación auricular con un CHADS2 de 5-6 o con un CHADS2-VASc de 7-9, episodio de ictus<90 días o válvula cardíaca mecánica (mitral, aórtica con válvula disco basculante o bola, múltiples válvulas mecánicas o isquemia cerebral recientes [<6 meses]). Modificada de Cabezas Calderón et al.2. Manejo del paciente con anticoagulación oral directa (ACOD) en cirugía dermatológica. *Riesgo tromboembólico alto si presenta alguna de estas características: tromboembolismo venoso reciente (<90 días), neoplasia maligna activa, trombofilia grave, fibrilación auricular con un CHADS2 de 5-6 o con un CHADS2-VASc de 7-9, episodio de ictus<90 días o válvula cardíaca mecánica (mitral, aórtica con válvula disco basculante o bola, múltiples válvulas mecánicas o isquemia cerebral recientes [<6 meses]). Modificada de Cabezas Calderón et al.2.](https://static.elsevier.es/multimedia/00017310/0000011300000001/v2_202202160543/S0001731021002064/v2_202202160543/es/main.assets/thumbnail/gr1.jpeg?xkr=ue/ImdikoIMrsJoerZ+w9/t1/zx4Q/XH5Tma1a/6fSs=)



