La pseudoangiomatosis eruptiva (PE) es una dermatosis poco frecuente de causa desconocida que se ha descrito con mayor frecuencia en la edad infantil, y puede estar precedida de una fase prodrómica con fiebre, sintomatología respiratoria o gastrointestinal en los días previos al inicio de las lesiones cutáneas. La erupción se caracteriza por la aparición de múltiples lesiones papulosas rojovioláceas asintomáticas que desaparecen a la vitropresión y que presentan un particular halo blanquecino periférico. Las lesiones se localizan predominantemente en áreas fotoexpuestas, y se resuelven de forma espontánea en 10-15 días sin marcas residuales.
En el estudio histológico se suelen apreciar dilataciones vasculares con células endoteliales que protruyen hacia el espacio vascular, junto a un infiltrado perivascular, sin presentarse signos de vasculitis, proliferación capilar ni extravasación eritrocitaria. Esta histología, aunque no es específica de la enfermedad, es compatible con este diagnóstico ante un cuadro clínico concordante.
Se presenta una niña de 7 años sin antecedentes de interés, remitida a nuestras consultas por un episodio de lesiones eritematosas asintomáticas de más de una semana de evolución, localizadas en la región facial y los brazos. Desde hacía 2 años la paciente presentaba brotes de episodios similares autolimitados, que habían aumentado progresivamente su frecuencia desde 3 episodios anuales a uno mensual. Los episodios no se precedían de síntomas sistémicos y no presentaban relación con desencadenantes evidentes.
La abuela de la paciente, de 55 años de edad, presentaba episodios de lesiones similares en forma de brotes autolimitados desde la cuarta década de vida, con la aparición progresiva de un mayor número de lesiones y una mayor frecuencia de los episodios (en el momento de la consulta presentaba 1-2 episodios mensuales), localizadas en la región facial, los brazos y el tórax. Como antecedentes presentaba artritis reumatoidea diagnosticada a los 40 años (posterior al inicio de los síntomas) y había sido intervenida de carcinoma ductal infiltrante de mama a los 53 años en tratamiento con tamoxifeno, antiinflamatorios y prednisona a dosis bajas. Ninguna de las pacientes había presentado síntomatología sistémica previa al inicio de la erupción o durante la misma.
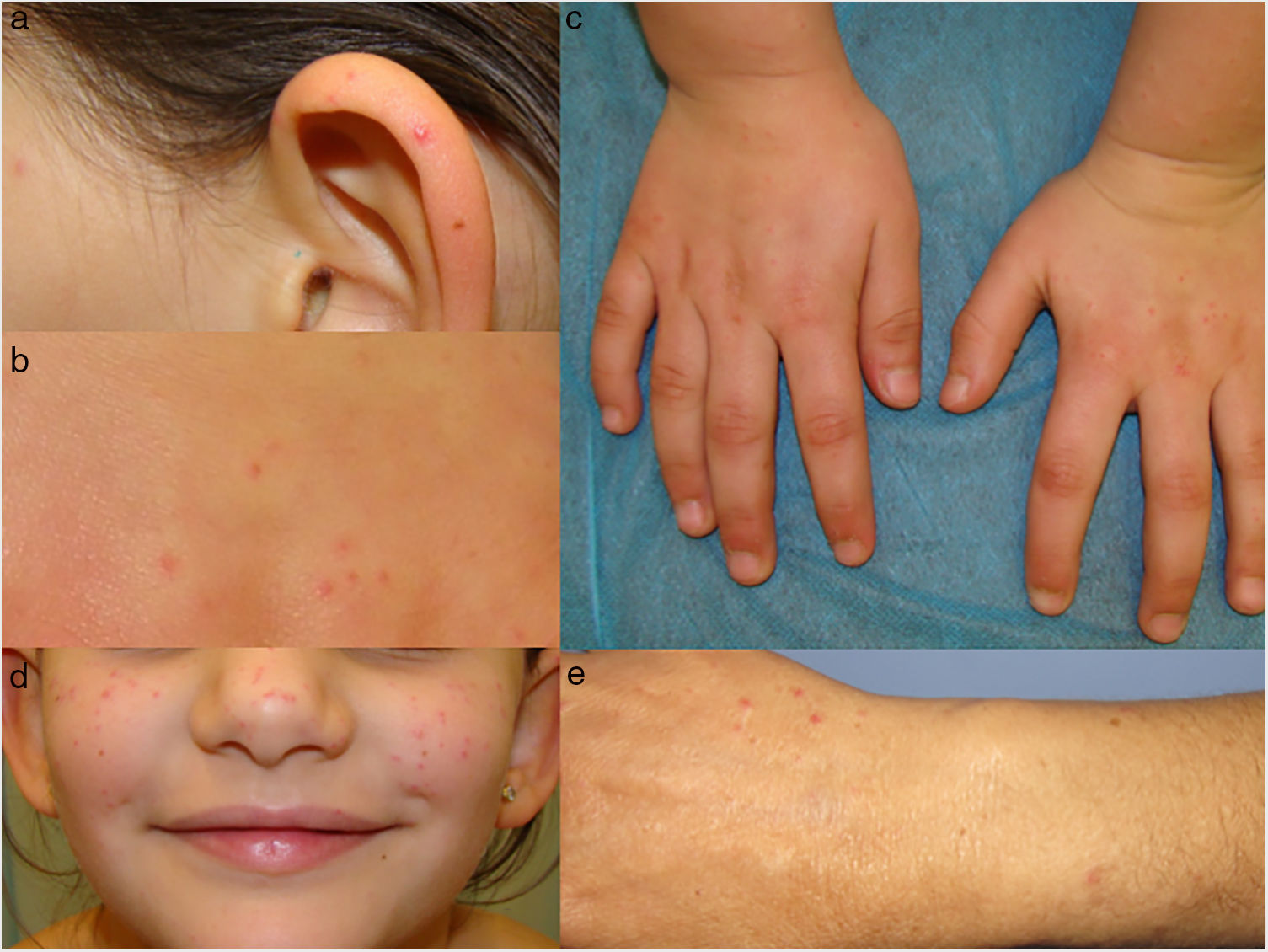
La exploración evidenció en ambas pacientes pápulas de tonalidad rojo-vinosa de 2-3mm de diámetro, en su mayoría rodeadas de un halo hipocromo periférico y que blanqueaban a vitropresión (fig. 1). Las lesiones se localizaban principalmente en las mejillas y en ambos brazos en la niña, mientras que en la abuela se distribuían predominantemente en ambos antebrazos. Se realizó biopsia cutánea en ambas mujeres, siendo el estudio histológico compatible con el diagnóstico de PE (fig. 2).
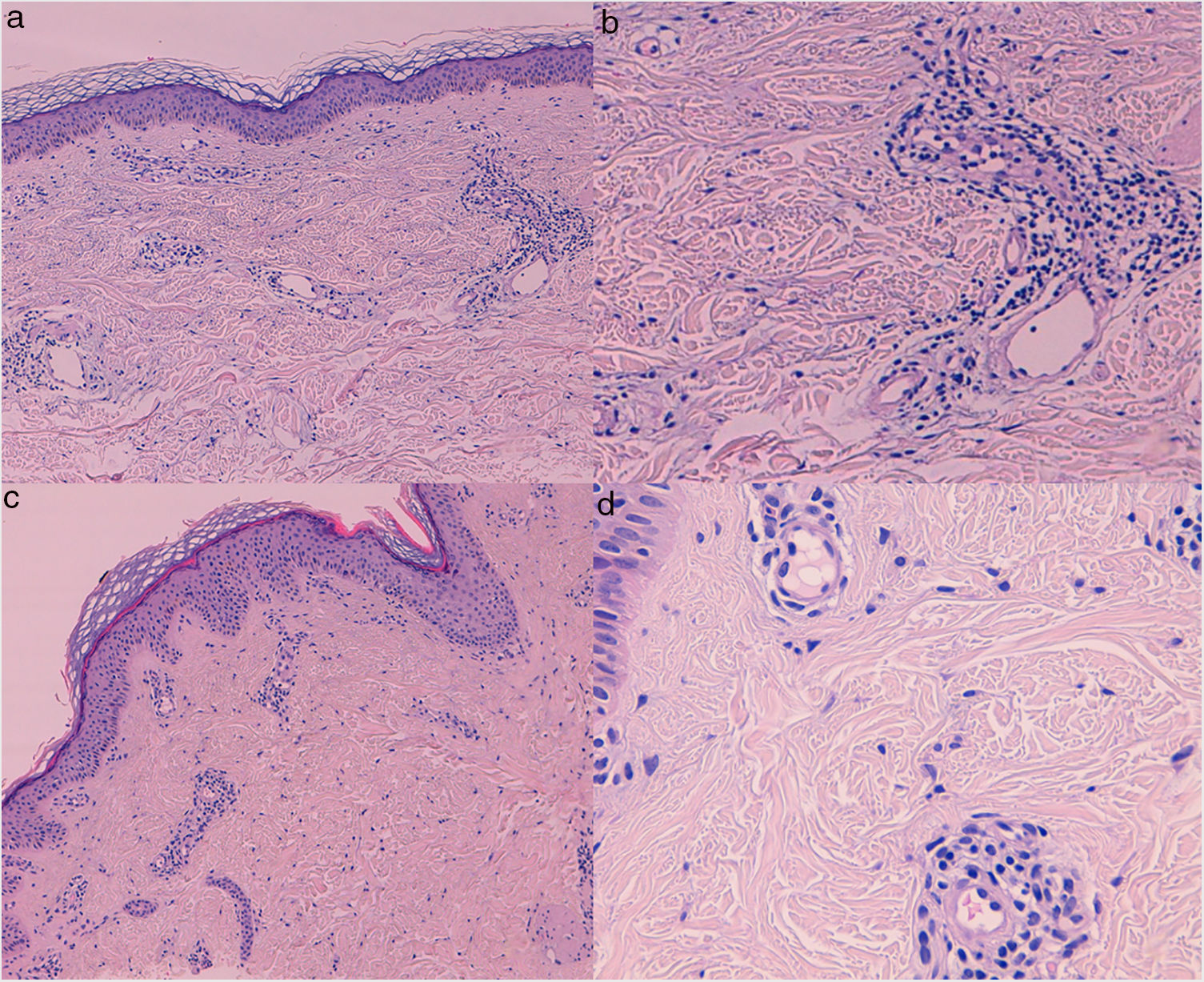
Biopsias cutáneas (hematoxilina-eoxina) de las pacientes 1 (a, b) y 2 (c, d); a, c (40×). Dilatación de los vasos dérmicos superficiales, con un discreto edema dérmico e infiltrado inflamatorio perivascular, sin presentar vasculitis, proliferación capilar ni extravasación eritrocitaria; b, d (200x). Células endoteliales que protruyen hacia el espacio vascular junto al infiltrado perivascular.
La analítica realizada en la niña no mostró alteraciones relevantes en el hemograma y la bioquímica, la coagulación y el complemento, y resultó negativa para ANA y serología de virus Epstein Barr, citomegalovirus, Rickettsia conorii, Echinococcus granulosus, parvovirus y Borrelia burgdorgeri, siendo positiva (IgG) para Coxsackie A y B (con IgM negativa).
Tras un año de seguimiento ambas pacientes continúan presentando erupciones cutáneas periódicas sin asociar otros síntomas acompañantes.
La PE se describió inicialmente como una erupción de la edad infantil, si bien posteriormente se han comunicado múltiples casos de PE en adultos, y en estos la clínica difiere de la clásica infantil, con ausencia de fase prodrómica y una resolución más lenta de las lesiones1,2. El diagnóstico diferencial de este cuadro clínico se plantea principalmente con angiomas seniles, angiomatosis bacilar, telangiectasias y con picaduras de insectos.
Se ha postulado la causa infecciosa como la etiología más probable del proceso, siendo la infección por Echovirus la que con más frecuencia se ha relacionado en la literatura, y esto podría explicar la presentación concomitante en familiares1,3,4 y los brotes comunitarios. Sin embargo, aún continúa siendo tema de debate considerándose también otros posibles desencadenantes como las picaduras de insectos5, los fármacos o ciertos alimentos. Además, se ha asociado esta entidad con estados de inmunosupresión como el trasplante renal, el pénfigo vulgar o el uso de fármacos inmunosupresores, si bien en nuestro caso la paciente inició la prednisona varios años después del inicio de la PE. Se han publicado además casos de PE recurrente6–9, en la mayoría de ellos con recurrencias escasas que tienen lugar durante el año posterior al primer episodio y sin clínica sistémica previa a las recurrencias.
La presentación familiar recurrente es muy infrecuente, y se han publicado tan solo 5 casos en la literatura4 en 2 unidades familiares, siendo todos ellos en niños o adolescentes. En estos pacientes las recurrencias se presentaron en número escaso y en los 2 años posteriores al episodio inicial, presentando una de las familias una única recurrencia simultánea en los 3 miembros. Esto difiere de lo encontrado en nuestros casos, donde las recurrencias se presentaban con una frecuencia de 1-2 episodios mensuales, y en nuestra paciente adulta con más de 10 años de evolución desde el episodio inicial. Esta presentación atípica recurrente en las 2 familiares podría indicar una mayor susceptibilidad genética al desarrollo de este proceso, si bien no hemos encontrado desencadenantes evidentes.
En conclusión, presentamos 2 casos de PE familiar con múltiples episodios recurrentes, lo que plantea la posibilidad de una mayor predisposición genética de ambas pacientes al desarrollo de esta erupción cutánea, presentando nuestros casos una mayor expresividad que lo descrito hasta ahora.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.