Desde el año 2000 se ha descrito un aumento progresivo de los casos de sífilis en diferentes ciudades europeas, sobre todo en hombres que tienen sexo con hombres (HSH). Las manifestaciones clínicas de la sífilis pueden estar influidas por la coinfección del VIH o por el antecedente de sífilis. El objetivo del presente estudio es describir las características epidemiológicas y clínicas de los casos de sífilis precoz diagnosticados en Barcelona.
MétodosEstudio retrospectivo de casos de sífilis precoz diagnosticados en Barcelona (2003-2013). Se revisaron las historias clínicas y los datos epidemiológicos y clínicos fueron recogidos de forma estructurada. Las variables se compararon según el estatus serológico del VIH y el antecedente de sífilis.
ResultadosSe diagnosticaron 1.702 casos de sífilis precoz (37% primaria, 48% secundaria y 14% latente precoz), 93% de ellos en HSH. Entre ellos, el 40% presentaba una coinfección por VIH. Los casos de sífilis en pacientes VIH positivos estaban asociados con un episodio previo de sífilis (aOR, 5,2 [IC del 95%, 3,32-8,24]) y con haber tenido sexo anal desprotegido (aOR, 1,75 [IC del 95%, 1,17-2,63]). Los casos con antecedentes de sífilis se presentaron con menor frecuencia como sífilis primaria (27,5% vs. 40%) (aOR, 0,58 [IC del 95%, 0,44-0,77]). Un año después del tratamiento, la evolución clínica y serológica fue similar en los pacientes VIH positivo y negativo.
ConclusionesLa epidemia de sífilis en Barcelona afecta desproporcionalmente a HSH y está estrechamente relacionada con el VIH. La forma de presentación de la sífilis está influida por el antecedente de sífilis y por el VIH, sin diferencias significativas en cuanto a la evolución un año después del tratamiento.
Since 2000, substantial increases in syphilis have been reported in metropolitan areas of Western countries, with increases noted among men who have sex with men (MSM). Clinical manifestations of syphilis might be influenced by concomitant VIH infection and previous episodes of syphilis. The objectives of this study were to describe the epidemiological and clinical characteristics of the cases of syphilis diagnosed in Barcelona.
MethodsRetrospective study of cases with early syphilis diagnosed in the referral STI Unit of Barcelona from January 2003 to December 2013. Revision of medical records with structured collection of epidemiological and clinical data. Univariate and multivariate statistical analyses comparing the characteristics of MSM cases with and without VIH infection and with and without previous syphilis.
ResultsA total of 1702 cases of syphilis (37% primary, 48% secondary and 14% early latent) were diagnosed, 93% of them in MSM. Among MSM 40% were coinfected with VIH, VIH-positive cases were associated with a previous syphilis (aOR, 5.2 [95% CI, 3.32-8.24]) and with unprotected anal intercourse (aOR, 1.75 [95%CI, 1.17-2.63]). Cases with a history of syphilis presented less often with primary syphilis compared to those without it (27.5% vs. 40%) (aOR, 0.58 [95% CI, 0.44-0.77]). One year after treatment, the clinical and serological evolution were similar between VIH-positive and VIH-negative cases.
ConclusionThe epidemic of syphilis in Barcelona disproportionately affects MSM and is closelly linked to VIH infection. The presentation of syphilis is influenced by VIH infection and by previous history of syphilis, without significant differences in their evolution after one year of treatment.
Desde el año 2000, se ha descrito un aumento progresivo de los casos de sífilis en diferentes ciudades europeas, sobre todo en hombres que tienen sexo con hombres (HSH). En Europa se han reportado 22.237 casos de sífilis precoz en 2013, con una tasa de 5,5 por 100.000 habitantes; el 62% de los casos fueron notificados por 4 países, entre los cuales está España1. Cataluña (España), con 7 millones de habitantes, reportó una tasa de sífilis precoz del 12,4 por 100.000 habitantes en 2014, lo que representó un incremento del 231% desde el año 20052. La reemergencia de la sífilis en Cataluña se detectó en Barcelona en el año 2002, principalmente en HSH, los cuales presentaban una tasa de coinfección por el VIH del 30%3.
El objetivo del presente estudio fue describir de manera retrospectiva las características epidemiológicas y clínicas de los casos de sífilis precoz diagnosticados en la unidad de ITS del Vall d’Hebron-Drassanes (UITSVD), en Barcelona, entre los años 2003-2013, particularmente en HSH. La atención brindada por la UITSVD durante este tiempo sumó más de 25.000 consultas médicas por año (60% de los cuales fueron HSH) y además reportó aproximadamente el 75% de todos los casos de sífilis diagnosticados en Barcelona durante ese periodo.
MétodosParticipantes y recolección de datosSe revisaron todos los casos de sífilis notificados en la UITSVD desde enero del 2003 hasta diciembre del 2013. En total, fueron revisadas 2.209 historias clínicas, de las cuales se excluyeron 242; 52 debido a que estaban fuera del periodo del estudio y 190 por ausencia de datos o porque el diagnóstico final de sífilis no estaba claro. En la UITSVD, durante el estudio, se diagnosticaron 2.241 casos (donde un caso se refiere a un episodio, pudiendo el mismo paciente presentar más de un episodio), de los cuales 1.702 se diagnosticaron como sífilis precoz en un total de 1.484 pacientes. Los datos epidemiológicos, clínicos y microbiológicos se recopilaron de forma estandarizada en sífilis primaria, secundaria y latente precoz. Asimismo, se recogieron datos acerca de: tener pareja estable/esporádica, el número de contactos sexuales y el uso de preservativo durante las relaciones sexuales anales. Las variables que estaban ausentes en más del 50% de los casos debido a variaciones en la recolección de datos (p. ej., el uso de drogas) no fueron analizadas.
ProcedimientosEl diagnóstico de sífilis se realizó mediante una valoración clínica y serológica, y con técnicas de detección directa si en el examen clínico se observaban úlceras. Las pruebas serológicas que se usaron fueron el examen de la reagina plasmática rápida (RPR) (Biokit®Izasa, España), la prueba de hemaglutinación para el Treponema pallidum (T. pallidum) (TPHA) (Biokit®Izasa, España) y el inmunoanálisis enzimático treponémico (EIA enzygnost syphilis, Siemens Healthcare Diagnostics, Alemania). El diagnóstico directo se hizo mediante microscopia de campo oscuro o PCR para T. pallidum4. Los casos de sífilis se estadificaron y se clasificaron según las guías europeas existentes5. La sífilis latente precoz se definió como la presencia de una prueba serológica positiva para sífilis en un paciente con serología negativa en los 12 meses previos, o un incremento de al menos 4 veces (en más de 2 diluciones) de los títulos de una prueba no treponémica dentro de los últimos 12 meses. La reinfección se definió como la presencia de una nueva manifestación clínica o el aumento en 2 diluciones de las pruebas no treponémicas. La curación serológica fue definida como la disminución en 4 veces (al menos en 2 diluciones) de la RPR. Las pruebas diagnósticas utilizadas para la determinación de las infecciones de transmisión sexual (ITS) sufrieron algunas modificaciones durante la realización del estudio. Dentro de estas cabe señalar la introducción de la PCR en tiempo real, realizada desde el 2006 para la detección de la Chlamydia trachomatis (CT), desde el 2012 para la Neisseria gonorrhoeae (NG) y desde el 2013 para el T. pallidum. Una infección concomitante se definió como el diagnóstico simultáneo de la infección por sífilis con la del VIH, NG o CT (sin tener en cuenta si estas últimas se había presentado en una o más localizaciones anatómicas).
Análisis estadísticoInicialmente, se realizó un estudio descriptivo de todos los casos y posteriormente se analizó únicamente los casos de los HSH (incluyendo a los hombres bisexuales). Los hallazgos epidemiológicos y clínicos de estos pacientes fueron comparados según el estatus serológico del VIH y el antecedente de sífilis, para lo cual se realizó un análisis de regresión logística univariado y multivariado. Todos los análisis se realizaron en la versión R 3.3.1 (The R Foundation for Statistical Computing, Viena, Austria). Las variables cualitativas se expresaron en porcentajes y las comparaciones se hicieron usando la prueba de la chi al cuadrado o la prueba exacta de Fisher, según fuera lo más conveniente. La fuerza de la asociación se midió utilizando la OR con intervalos de confianza del 95% (IC del 95%). Las variables cuantitativas se expresaron como medias ± desviación estándar o medianas y rango intercuartílico. Los análisis comparativos se realizaron mediante el t-test o la prueba U de Mann-Whitney, o ANOVA o la prueba de Kruskal-Wallis con un IC del 95%, si es que se contaba con más de 2categorías. Las variables que resultaron significativas en el análisis univariado (p < 0,01) o que se consideraron clínicamente relevantes se analizaron mediante un modelo de regresión final utilizando los criterios de información de Akaike. El trabajo recibió la aprobación del comité de ética del Hospital de Vall d’Hebron.
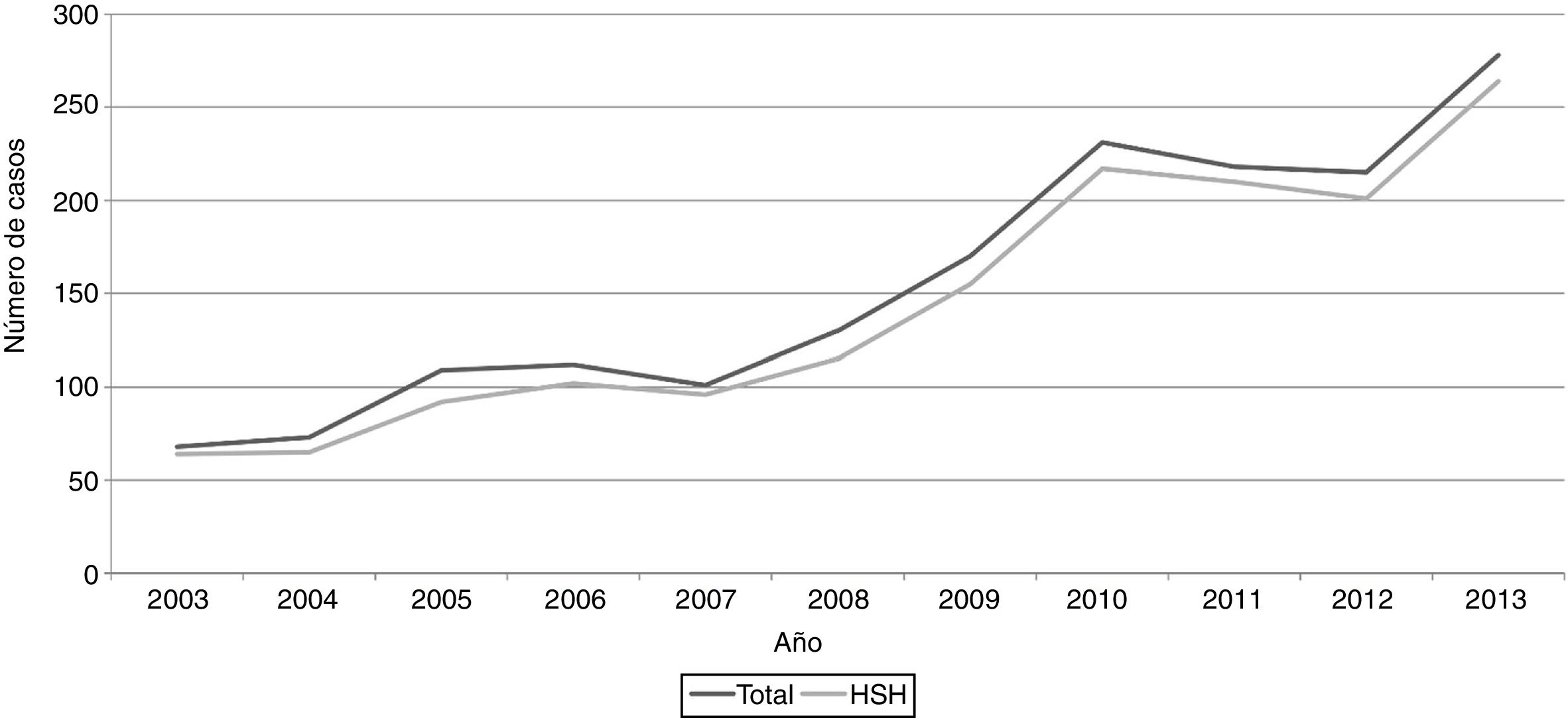
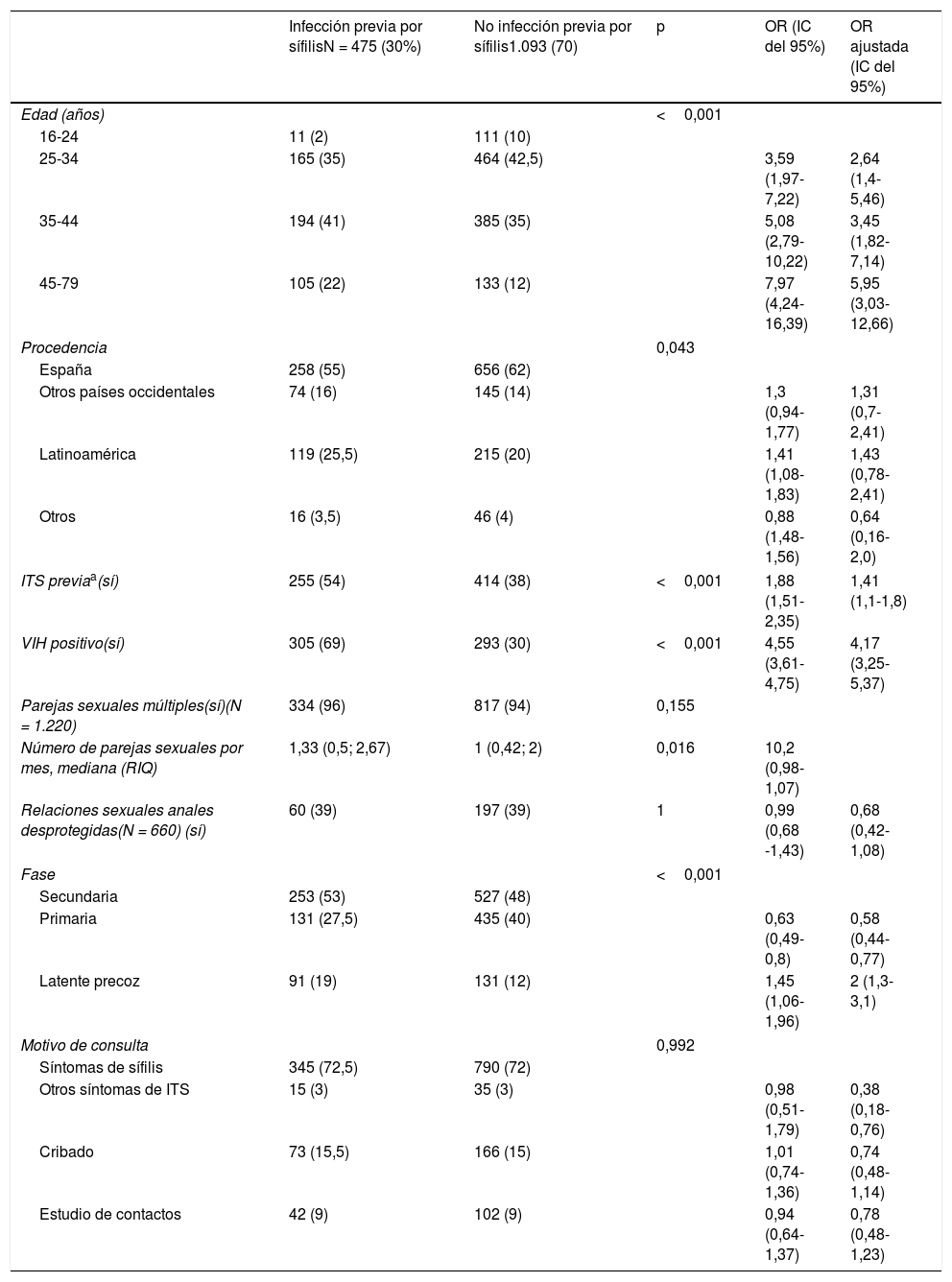
ResultadosEl número de casos de infección por la sífilis presentó un incremento de 68 casos en el 2003 a 277 casos en el 2013, llegando a un total de 1.702 casos durante todo el estudio: el 97% (1.650) de los casos fueron diagnosticados en varones, el 2% (33) en mujeres y el 1% (14) en transexuales. De los 1.702 casos, 1.425 (84%) eran HSH, 155 (9%) eran hombres bisexuales, 112 (6,9%) eran hombres y mujeres heterosexuales, y 10 (0,6%) desconocidos (fig. 1). La edad promedio fue de 35,3 ± 8,9 años, sin que se evidenciara un cambio significativo durante el periodo del estudio. En general, el 57% (971) de los casos eran nativos y el 43% (731) extranjeros, observándose un incremento en estos últimos, pasando del 32% (22 de 68) en 2003 al 43,5% (120 de 277) en 2013; 1.239 (73%) casos se diagnosticaron por presentar síntomas clínicos sugestivos de sífilis, 250 (15%) se diagnosticaron incidentalmente a través de pruebas de cribado para ITS, 158 (9%) fueron diagnosticados por estudio de contactos y 54 (3%) gracias a un cribado oportunista en casos sintomáticos de otras ITS. De todos los casos, 637 (38%) fueron sífilis primarias, 829 (48%) secundarias y 236 (14%) se clasificaron como sífilis latente precoz. Durante los años del estudio se evidenciaron cambios en el motivo de consulta: al inicio, la mayoría de los casos se asociaban a síntomas y solo en un 9% (6 de 68) de los casos el diagnóstico se realizó por cribado; sin embargo, este valor se incrementó hasta un 20% (42/215) en 2012. De manera similar, el diagnóstico a través del estudio de contactos sufrió un incremento, pasando del 4% (3/68) en 2003 al 14% (39/277) en 2013. Paralelamente, la proporción de pacientes con diagnóstico de sífilis latente precoz también se incrementó desde un 7% (5/68) en 2003 hasta un 19% (53/277) en 2013.
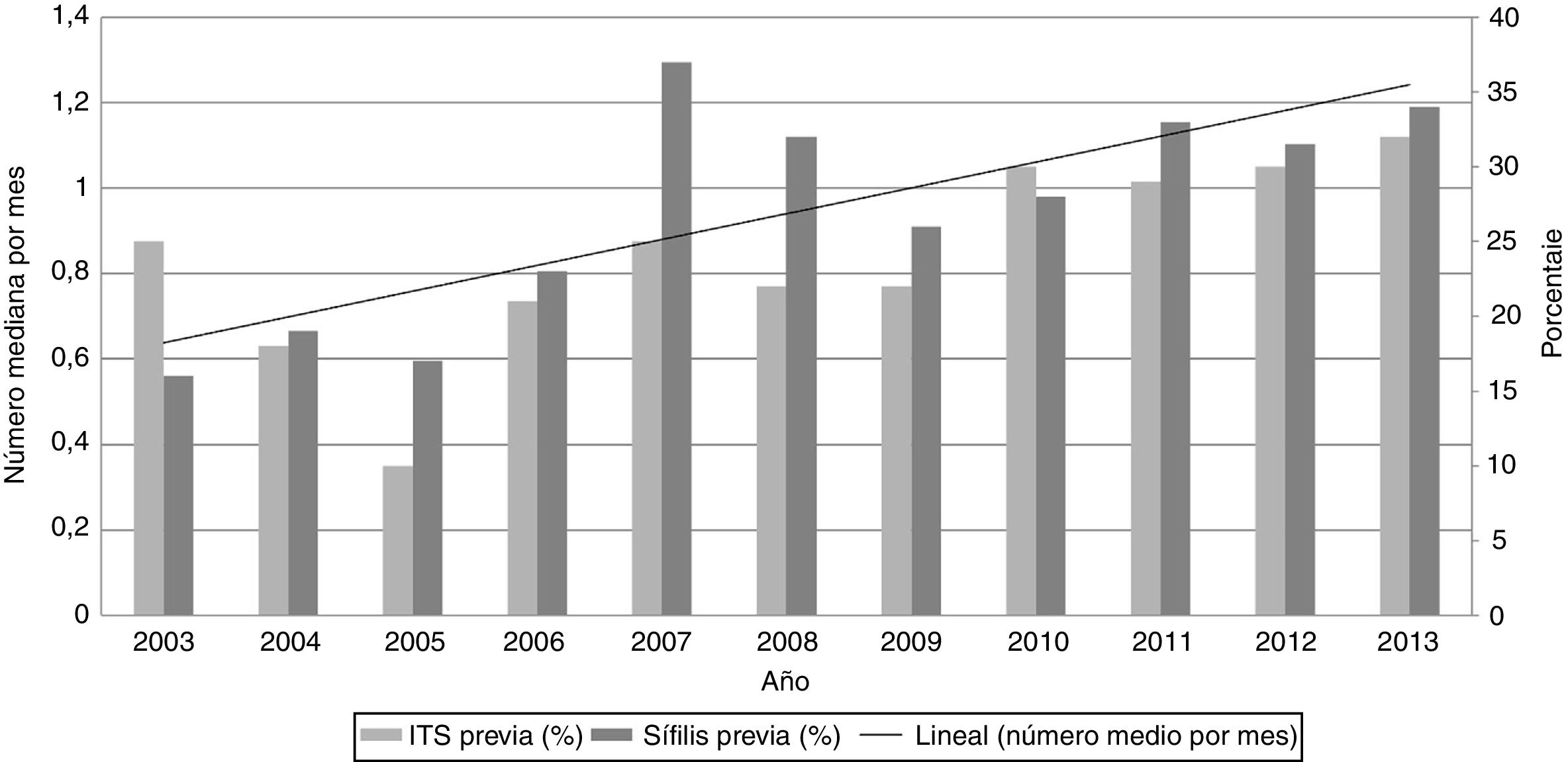
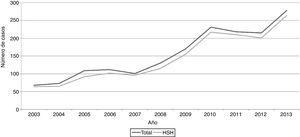
Globalmente, el 30% (n = 517) de los casos eran VIH conocidos en el momento del diagnóstico de la sífilis, sin que hubiese cambios significativos en la prevalencia de la coinfección durante el estudio. En cuanto a los antecedentes de sífilis, el 29% (n = 487) de los casos presentaron al menos un episodio previo de sífilis, evidenciándose un incremento progresivo desde el 16% (11/68) en 2003 hasta un 34% (93/277) en 2013. Un incremento similar se evidenció en otras ITS (fig. 2). El 92% de los casos reportaron haber tenido múltiples parejas sexuales; presentando una mediana de 1 (0,33-2,00) contacto por mes, observándose un incremento en el número total de parejas durante el periodo de seguimiento del estudio (fig. 2). En 615 casos (36%) se contaba con los resultados del cribado de otras ITS, realizado en el momento del diagnóstico de sífilis. De estos casos, 205 (33%) presentaron una infección concomitante, con una prevalencia del 14,5% (89/615), el 8% (49/615), el 7,5% (47/615) y el 3% (20/615) para VIH, NG, CT y Lymphogranuloma venereum (LGV), respectivamente. Así mismo, los cambios en la práctica clínica durante el periodo del estudio influyeron de alguna forma sobre estos hallazgos, ya que en el año 2003 únicamente se realizaron pruebas de cribado para otras ITS (exclusivamente para VIH) en el 11% (8/68) de los casos, mientras que en el año 2013 el 65% (182/277) de los casos con sífilis fueron cribados para otras ITS. El 20% de los 87 pacientes HSH con diagnóstico concomitante de VIH presentaban el antecedente de sífilis.
A continuación, nos enfocaremos en el análisis realizado en los HSH, en donde se incluyeron también a hombres bisexuales (n = 1.580).
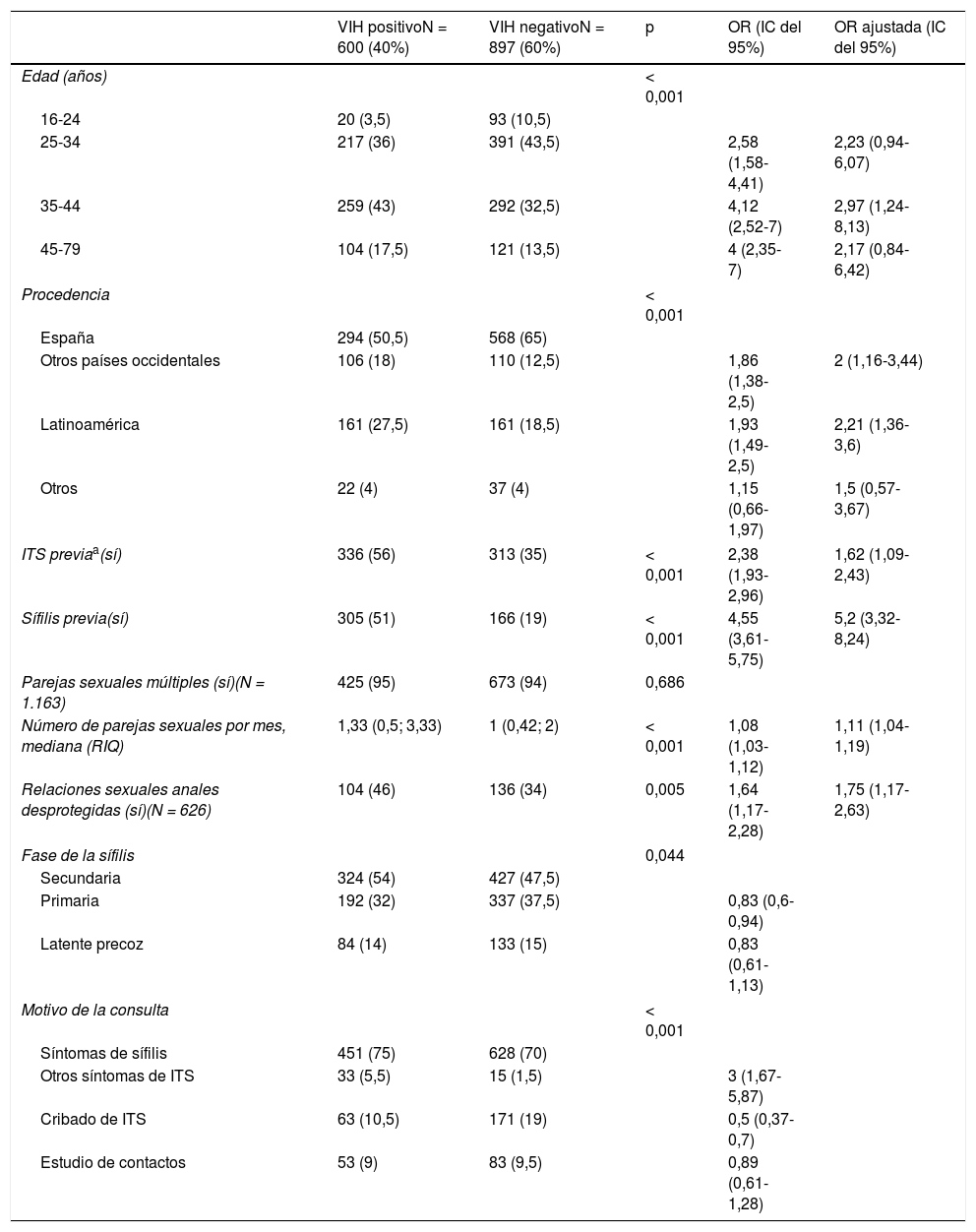
Comparación entre los pacientes con el virus de la inmunodeficiencia humana positivo y negativo en hombres que tienen sexo con hombresLa información disponible de los 1.497 casos de sífilis en los HSH permitió observar que 600 (40%) estaban coinfectados por el VIH; de los cuales, 513 eran VIH positivos conocidos, mientras que 87 fueron diagnosticados juntamente con el diagnóstico de la sífilis. Los datos comparativos entre los pacientes con VIH positivo y con VIH negativo se muestran en la tabla 1. Los casos con VIH positivo tenían predominantemente mayor edad, en mayor proporción eran extranjeros y tenían antecedentes de ITS y de sífilis. Así mismo, estos pacientes se caracterizaban por presentar un mayor número de contactos sexuales al mes y además tenían más frecuentemente relaciones sexuales anales desprotegidas. En cuanto al estadio de la sífilis, ambos grupos tuvieron con mayor frecuencia una sífilis secundaria. Así mismo, los pacientes con VIH positivo fueron diagnosticados en mayor medida por presentar síntomas; sin embargo, no se observaron diferencias respecto a la duración de los mismos (mediana de 8 días). La infección concomitante por CT y LGV fueron más frecuentes en los casos con VIH positivo (3 [11,5%] y 14 [4%] de los 199 casos a quienes se les realizó el cribado), en comparación con los casos de pacientes con VIH negativo (16 [7%] y 6 [1,5%]) de los 356 casos, respectivamente). De manera notable, los casos con VIH positivo se asociaron con el antecedente de sífilis (OR ajustada, 5,2 [IC del 95%, 3,32-8,24]) y otras ITS (OR ajustada, 1,62 [IC del 95%, 1,09-2,43]) y con relaciones sexuales anales desprotegidas (OR ajustada, 1,75 [IC del 95%, 1,17-2,63]) en el análisis multivariado.
Hallazgos epidemiológicos y clínicos en HSH con sífilis precoz en Barcelona según estatus serológico del VIH, 2003-2013
| VIH positivoN = 600 (40%) | VIH negativoN = 897 (60%) | p | OR (IC del 95%) | OR ajustada (IC del 95%) | |
|---|---|---|---|---|---|
| Edad (años) | < 0,001 | ||||
| 16-24 | 20 (3,5) | 93 (10,5) | |||
| 25-34 | 217 (36) | 391 (43,5) | 2,58 (1,58-4,41) | 2,23 (0,94-6,07) | |
| 35-44 | 259 (43) | 292 (32,5) | 4,12 (2,52-7) | 2,97 (1,24-8,13) | |
| 45-79 | 104 (17,5) | 121 (13,5) | 4 (2,35-7) | 2,17 (0,84-6,42) | |
| Procedencia | < 0,001 | ||||
| España | 294 (50,5) | 568 (65) | |||
| Otros países occidentales | 106 (18) | 110 (12,5) | 1,86 (1,38-2,5) | 2 (1,16-3,44) | |
| Latinoamérica | 161 (27,5) | 161 (18,5) | 1,93 (1,49-2,5) | 2,21 (1,36-3,6) | |
| Otros | 22 (4) | 37 (4) | 1,15 (0,66-1,97) | 1,5 (0,57-3,67) | |
| ITS previaa(sí) | 336 (56) | 313 (35) | < 0,001 | 2,38 (1,93-2,96) | 1,62 (1,09-2,43) |
| Sífilis previa(sí) | 305 (51) | 166 (19) | < 0,001 | 4,55 (3,61-5,75) | 5,2 (3,32-8,24) |
| Parejas sexuales múltiples (sí)(N = 1.163) | 425 (95) | 673 (94) | 0,686 | ||
| Número de parejas sexuales por mes, mediana (RIQ) | 1,33 (0,5; 3,33) | 1 (0,42; 2) | < 0,001 | 1,08 (1,03-1,12) | 1,11 (1,04-1,19) |
| Relaciones sexuales anales desprotegidas (sí)(N = 626) | 104 (46) | 136 (34) | 0,005 | 1,64 (1,17-2,28) | 1,75 (1,17-2,63) |
| Fase de la sífilis | 0,044 | ||||
| Secundaria | 324 (54) | 427 (47,5) | |||
| Primaria | 192 (32) | 337 (37,5) | 0,83 (0,6-0,94) | ||
| Latente precoz | 84 (14) | 133 (15) | 0,83 (0,61-1,13) | ||
| Motivo de la consulta | < 0,001 | ||||
| Síntomas de sífilis | 451 (75) | 628 (70) | |||
| Otros síntomas de ITS | 33 (5,5) | 15 (1,5) | 3 (1,67-5,87) | ||
| Cribado de ITS | 63 (10,5) | 171 (19) | 0,5 (0,37-0,7) | ||
| Estudio de contactos | 53 (9) | 83 (9,5) | 0,89 (0,61-1,28) | ||
Los datos representan el número (%) salvo se indique lo contrario.
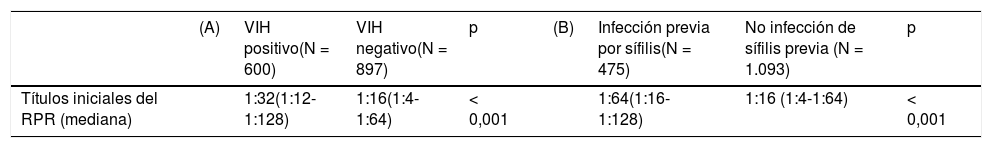
En el momento del diagnóstico de la sífilis los títulos de RPR fueron superiores en los pacientes con VIH positivo: mediana de 1/32 (1/12-1/128) en comparación con la de 1/16 (1/4-1/64) (p < 0,001) en pacientes con VIH negativo. El 40% (612/1497) de todos los casos se perdieron para el seguimiento del control serológico sin que se encontraran diferencias significativas según el seroestatus de VIH. La curación serológica a los 3 meses se alcanzó antes en los pacientes con VIH negativo, pero fue similar en ambos grupos a los 6 y 12 meses (tabla 2). Los casos con VIH positivo recibieron con mayor frecuencia las 3 dosis de penicilina benzatina semanal (siguiendo las recomendaciones de expertos publicadas en algunas guías clínicas anteriores).
Título de la prueba de RPR inicial y evolución del número de casos alcanzando una disminución > 2 diluciones en los títulos después del tratamiento según (A) estatus serológico del VIH y (B) antecedente de sífilis
| (A) | VIH positivo(N = 600) | VIH negativo(N = 897) | p | (B) | Infección previa por sífilis(N = 475) | No infección de sífilis previa (N = 1.093) | p | |
|---|---|---|---|---|---|---|---|---|
| Títulos iniciales del RPR (mediana) | 1:32(1:12-1:128) | 1:16(1:4-1:64) | < 0,001 | 1:64(1:16-1:128) | 1:16 (1:4-1:64) | < 0,001 |
La información acerca de los antecedentes de sífilis previa de los 1.568 casos de HSH demostraron que 475 (30%) de ellos habían sufrido por lo menos una vez en su vida un episodio anterior. Algunos de los resultados comparativos entre los casos con y sin antecedentes de sífilis se muestran en la tabla 3. Los pacientes con antecedentes de sífilis tenían significativamente mayor edad, mayor frecuencia de antecedentes de ITS, estaban en mayor medida coinfectados por VIH y presentaban con menor frecuencia una sífilis primaria (131 [28%] de 475 vs. 435 [40%] de 1.093), además de presentar una menor duración media de los síntomas (mediana 7 vs. 10 días, p < 0,001). En los pacientes con antecedentes de sífilis se objetivó así mismo un mayor número de contactos sexuales al mes. La información disponible de los 582 casos mostró que el 45% (173) de ellos tenían una infección concomitante, sin que se pudiera demostrar ninguna diferencia significativa entre ambos grupos (incluyendo el VIH). De manera remarcable, en el análisis multivariado, los casos con antecedentes de sífilis estaban asociados significativamente con la coinfección por el VIH (OR ajustada, 4,43 [IC del 95%, 3,47-5,68]) y con el antecedente de otras ITS (OR ajustada, 1,41 [IC del 95%, 1,1-1,8]).
Hallazgos epidemiológicos y clínicos entre HSH con sífilis temprana en Barcelona con antecedente de sífilis, 2003-2013
| Infección previa por sífilisN = 475 (30%) | No infección previa por sífilis1.093 (70) | p | OR (IC del 95%) | OR ajustada (IC del 95%) | |
|---|---|---|---|---|---|
| Edad (años) | <0,001 | ||||
| 16-24 | 11 (2) | 111 (10) | |||
| 25-34 | 165 (35) | 464 (42,5) | 3,59 (1,97-7,22) | 2,64 (1,4-5,46) | |
| 35-44 | 194 (41) | 385 (35) | 5,08 (2,79-10,22) | 3,45 (1,82-7,14) | |
| 45-79 | 105 (22) | 133 (12) | 7,97 (4,24-16,39) | 5,95 (3,03-12,66) | |
| Procedencia | 0,043 | ||||
| España | 258 (55) | 656 (62) | |||
| Otros países occidentales | 74 (16) | 145 (14) | 1,3 (0,94-1,77) | 1,31 (0,7-2,41) | |
| Latinoamérica | 119 (25,5) | 215 (20) | 1,41 (1,08-1,83) | 1,43 (0,78-2,41) | |
| Otros | 16 (3,5) | 46 (4) | 0,88 (1,48-1,56) | 0,64 (0,16-2,0) | |
| ITS previaa(sí) | 255 (54) | 414 (38) | <0,001 | 1,88 (1,51-2,35) | 1,41 (1,1-1,8) |
| VIH positivo(sí) | 305 (69) | 293 (30) | <0,001 | 4,55 (3,61-4,75) | 4,17 (3,25-5,37) |
| Parejas sexuales múltiples(sí)(N = 1.220) | 334 (96) | 817 (94) | 0,155 | ||
| Número de parejas sexuales por mes, mediana (RIQ) | 1,33 (0,5; 2,67) | 1 (0,42; 2) | 0,016 | 10,2 (0,98-1,07) | |
| Relaciones sexuales anales desprotegidas(N = 660) (sí) | 60 (39) | 197 (39) | 1 | 0,99 (0,68 -1,43) | 0,68 (0,42-1,08) |
| Fase | <0,001 | ||||
| Secundaria | 253 (53) | 527 (48) | |||
| Primaria | 131 (27,5) | 435 (40) | 0,63 (0,49-0,8) | 0,58 (0,44-0,77) | |
| Latente precoz | 91 (19) | 131 (12) | 1,45 (1,06-1,96) | 2 (1,3-3,1) | |
| Motivo de consulta | 0,992 | ||||
| Síntomas de sífilis | 345 (72,5) | 790 (72) | |||
| Otros síntomas de ITS | 15 (3) | 35 (3) | 0,98 (0,51-1,79) | 0,38 (0,18-0,76) | |
| Cribado | 73 (15,5) | 166 (15) | 1,01 (0,74-1,36) | 0,74 (0,48-1,14) | |
| Estudio de contactos | 42 (9) | 102 (9) | 0,94 (0,64-1,37) | 0,78 (0,48-1,23) | |
Los datos representan el número (%) salvo se indique lo contrario.
En el momento del diagnóstico de la sífilis, los títulos de RPR fueron superiores en los casos con historia previa de sífilis: mediana de 1/64 (1/16-1/128) en comparación con 1/16 (1/4-1/64) (p < 0,001) de los casos sin historia previa. Una menor proporción de los casos con antecedentes de sífilis (163 [34%] de los 475) que en aquellos sin antecedentes (484 [44%] de 1.093) se perdieron para el seguimiento serológico (p = 0,002). Las tasas de curación serológica en los primeros 6 meses se alcanzaron antes en los casos sin antecedentes de sífilis; sin embargo, fueron similares en ambos grupos a los 12 meses tras el tratamiento (tabla 2).
DiscusiónEn esta unidad de referencia en ITS de Barcelona se documentó un incremento sustancial en el número de personas diagnosticadas de sífilis entre los años 2003 y 2013, en continuación a la reemergencia observada en el año 2002 en Barcelona3. En la curva epidémica, la fase específica en la que se encontraría sería el tipo hiperendémico, lo que significa ausencia de control6. En nuestro medio, el perfil dominante de la epidemia fue el de HSH. De manera global, en países de rentas altas los HSH representan una carga desproporcionada de las infecciones por sífilis7. Diversas prácticas de riesgo han sido relacionadas con ello, por ejemplo, un elevado número de contactos sexuales, el uso de drogas durante las relaciones sexuales, las relaciones sexuales anales desprotegidas, el «serosorting», el sexo anónimo y el haber contactado con las parejas sexuales utilizando Internet8,9; posiblemente relacionado con la introducción progresiva del tratamiento antirretroviral para el VIH10. Este incremento de las prácticas sexuales de riesgo11 queda reflejado en el aumento paralelo de múltiples ITS descrito en este grupo de población12,13, hecho que también se ha observado en nuestro estudio.
Si nos centramos únicamente en los HSH, los casos de sífilis primaria y secundaria afectaron al 36% (578/1.588) y al 49,5% (787/1.588), respectivamente, sin que se encontraran diferencias en el análisis multivariado en cuanto al estatus serológico de la infección por el VIH. A diferencia del nuestro, otros estudios describieron una mayor proporción de sífilis latente precoz entre los pacientes con VIH positivo14, probablemente en relación con la realización más frecuente de pruebas de cribado en este grupo de pacientes. La infección por sífilis y el VIH están muy relacionadas; la sífilis podría incrementar el riesgo de transmisión del VIH por el aumento de descarga viral en las lesiones, así como su adquisición al proveer una puerta de entrada para el virus15. El 34% (513/1497) de los casos de sífilis fueron diagnosticados en pacientes con VIH positivo conocidos; esta proporción fue similar a la descrita en otros estudios realizados en Europa y en Norteamérica1,16. Así mismo, además del diagnóstico de sífilis, en un 9% (87/984) de los HSH se diagnosticó VIH concomitantemente, de los cuales el 20% tenía además historia previa de sífilis. Esto señala que el antecedente de sífilis podría predecir una seroconversión al VIH, con una incidencia de entre el 5 y el 20%, respectivamente, a los 5 o 10 años tras el diagnóstico de la misma17. Por otra parte, aproximadamente la tercera parte de la cohorte había sido diagnosticada previamente de sífilis por lo menos en alguna ocasión. Además, los pacientes con VIH positivo presentaban, con una frecuencia 5veces mayor, el antecedente de sífilis en comparación con los pacientes con VIH negativo; datos similares a los publicados en otros estudios8,18. En conjunto, esto indica que la infección por sífilis se transmite en gran medida a través de estrechas redes sexuales y sociales de HSH9,19.
Los pacientes con VIH positivo presentaron títulos superiores de RPR en comparación con los pacientes con VIH negativo, con una disminución de 2 diluciones más lenta a los 3 meses. Sin embargo, la respuesta serológica tras el tratamiento no mostró ninguna diferencia entre ambos grupos, tanto a los 6 como a los 12 meses. Estudios anteriores han sugerido la existencia de fracasos terapéuticos con mayor frecuencia entre los pacientes HSH con VIH positivo, probablemente debido a la inmunodeficiencia secundaria al VIH20,21. Contrariamente, estudios más recientes, como el nuestro, demostraron que la respuesta serológica dependerá principalmente del estadio en la que se encuentra la enfermedad, de los títulos de la prueba en el momento del diagnóstico y de la edad del paciente más que de la coinfección por VIH, de los antecedentes de sífilis o del tratamiento recibido22,23.
De manera interesante, nuestro estudio aporta una mayor comprensión acerca de las manifestaciones clínicas, así como de la evolución serológica de los títulos en las pruebas reagínicas en los pacientes con el antecedente de sífilis. Se observó que los pacientes con antecedentes de sífilis presentaban significativamente menores tasas de sífilis primaria (28%) en comparación con los pacientes sin antecedentes (40%). Brewer et al. sugirieron que este hecho se podría deber a las diferencias en cuanto a las prácticas sexuales, ya que en los pacientes HSH el chancro sifilítico, por su localización, en la región anal y oral, podría pasar desapercibido24. Este supuesto no explicaría nuestros resultados, ya que nuestro estudio se realizó en pacientes HSH. De manera similar, Courjon et al. describieron que, durante la reinfección, las manifestaciones cutáneas solían ser más tenues25. Esto explicaría el hecho de que el chancro sifilítico fuese menos sintomático en nuestros pacientes y que pasase desapercibido durante la reinfección26, quizás debido a factores inmunológicos del huésped27. Nuestros hallazgos concuerdan con los resultados del estudio experimental realizado por Magnuson et al. en voluntarios28, donde se demostró que los pacientes tratados previamente por una sífilis desarrollaban con menor frecuencia un chancro sifilítico cuando se volvían a inocular con T. pallidum. Por otro lado, se observó que los pacientes con antecedentes de sífilis presentaban una respuesta serológica retardada, datos que se correlacionan con el estudio de Romanowski et al., que demostró que los individuos que habían tenido una única infección presentaban con mayor frecuencia la negativización del RPR que aquellos con una reinfección29. Citando a Magnuson et al.: «Los pacientes que han tenido sífilis en alguna ocasión no volverían a ser inmunológicamente iguales»28.
Nuestro estudio presenta algunas limitaciones. En primer lugar, los resultados fueron obtenidos retrospectivamente a partir de las historias clínicas, por lo que algunas variables no se pudieron analizar ya que estaban recogidas de manera imprecisa e incompleta. En segundo lugar, los datos se recolectaron a partir de un único centro localizado en Barcelona; sin embargo, el hecho de que durante el estudio no haya habido ningún cambio en cuanto a la accesibilidad a este centro, así como que este se mantuviera como centro de referencia de ITS en Barcelona, sugiere que, probablemente, el incremento observado en el número de pacientes diagnosticados de sífilis en este centro sea un reflejo real del aumento en la incidencia de la sífilis en nuestro medio. En tercer lugar, las técnicas diagnósticas, así como de cribado, sufrieron cambios durante el periodo del estudio, lo que limitó la detección de algunas infecciones concomitantes. Finalmente, los datos del seguimiento posterior al diagnóstico de sífilis se limitaron únicamente a aquellos pacientes que siguieron las revisiones en nuestro centro.
ConclusionesDesde el año 2003 en Barcelona, y durante más de una década, no se ha podido controlar la epidemia de la sífilis. Como en otras partes de Europa occidental y América del Norte, esta ha afectado de forma desproporcionada a HSH; así mismo se ha relacionado con la coinfección por el VIH. La sífilis se ha convertido en un problema de salud pública importante y complejo, tanto en Barcelona como en otras capitales mundiales. Más allá de la prevención primaria, debido a un retorno a las prácticas sexuales de riesgo, especialmente el sexo anal sin preservativo, los enfoques para el control de la sífilis siguen siendo los propuestos hace casi 100 años: cribados generalizados, educación y participación profesional y pública, tratamiento precoz e investigación continua para mejorar estos esfuerzos30. Nuestro estudio confirmó que la evolución tanto clínica como serológica de la sífilis no se ve afectada por la infección del VIH. Por el contrario, la forma de presentación de la sífilis sí se ve influida por la coinfección por el VIH, así como por el antecedente de sífilis. Sin embargo, no se evidenciaron diferencias en cuanto a la respuesta serológica un año después de haber recibido el tratamiento.
FinanciaciónEste estudio no ha recibido ninguna beca específica de ninguna agencia de financiación, sector comercial o sin fines de lucro.
Conflicto de interesesTodos los autores: ningún conflicto a reportar.
El análisis estadístico se ha realizado en la unidad de Estadística y Bioinformática en el Instituto de Investigación Vall d’Hebron.