El eccema de manos es una patología frecuente con un fuerte impacto en la calidad de vida de los pacientes y un alto coste social y laboral. Su manejo por los médicos de atención primaria y de medicina del trabajo es complejo debido a la variedad de etiologías, la evolución difícilmente predecible de la enfermedad y la respuesta al tratamiento. El diagnóstico precoz y las medidas protectoras adecuadas son esenciales para evitar la cronificación, que es mucho más difícil de tratar. Una correcta derivación a un especialista y la valoración de una baja laboral en el momento adecuado resultan cruciales para un buen manejo de estos pacientes.
En esta guía sobre el eccema crónico de manos analizamos el proceso diagnóstico, las medidas preventivas y los tratamientos, con especial énfasis en el papel del médico de atención primaria y de medicina del trabajo en los estados iniciales de su manejo.
Hand eczema is a common condition associated with significantly impaired quality of life and high social and occupational costs. Managing hand eczema is particularly challenging for primary care and occupational health physicians as the condition has varying causes and both disease progression and response to treatment are difficult to predict. Early diagnosis and appropriate protective measures are essential to prevent progression to chronic eczema, which is much more difficult to treat. Appropriate referral to a specialist and opportune evaluation of the need for sick leave are crucial to the good management of these patients.
These guidelines cover the diagnosis, prevention, and treatment of chronic hand eczema and highlight the role that primary care and occupational health physicians can play in the early management of this disease.
El eccema de manos (EM) es una patología con una alta prevalencia, estimada en torno al 10% de la población general1. El 80% de las dermatosis profesionales son EM, y constituyen una causa frecuente de baja en el entorno laboral2. No obstante, en España no existe una guía nacional para el diagnóstico, la prevención y el tratamiento de esta patología. En 2015 se publicaron las Guías europeas para el diagnóstico, prevención, protección y tratamiento del eccema crónico de manos (ECM)3, pero dichas guías no cubren la complejidad existente entre los distintos niveles del sistema sanitario español. En España el primer contacto del paciente con EM dentro del sistema sanitario público suele ser el médico de atención primaria (AP), pero al no haber una guía nacional, los criterios de actuación y derivación al especialista no están estandarizados. La complejidad de este esquema se ve agravada por la diversidad de los modelos sanitarios regionales.
El manejo del EM requiere una actuación precoz de diagnóstico y tratamiento para evitar su posible cronificación, algo que requiere la coordinación entre los distintos niveles asistenciales. Por ello se justifica la necesidad de tener sistematizados los criterios respecto a cómo el paciente con EM debe ser tratado en AP, cuándo debe ser derivado al especialista, cómo debe ser el seguimiento del paciente y cuándo es necesaria la interlocución con las mutuas laborales y los médicos del trabajo. La Academia Española de Dermatología y Venereología (AEDV), a través del Grupo Español de Investigación en Dermatitis de Contacto y Alergia Cutánea (GEIDAC), decidió desarrollar este documento de revisión actualizado que sirviera como base para la evaluación diagnóstica, el tratamiento y el seguimiento, así como para establecer criterios unificados y consensuados de derivación de pacientes con EM cuando la evolución de la enfermedad requiere ser valorada en un segundo nivel asistencial.
Con el liderazgo de la Academia, la preparación de este documento ha contado con la participación de la Sociedad Española de Médicos de Atención Primaria (SEMERGEN), la Sociedad Española de Médicos de Familia y Comunitaria (semFYC), la Sociedad Española de Médicos Generales y de Familia (SEMG) y la Sociedad Española de Medicina y Seguridad en el Trabajo (SEMST).
MetodologíaEl desarrollo de este documento se realizó en varias etapas, en las que la evidencia disponible se revisó en ciclos de análisis y discusión. El proceso tuvo lugar de la siguiente manera:
- 1.
Cuatro miembros de la AEDV desarrollaron un primer borrador del documento que incluía información actualizada sobre la definición, la clasificación, el diagnóstico y el tratamiento del EM. La búsqueda bibliográfica se realizó utilizando la base de datos Medline (US National Library of Medicine®) centrándose en la literatura de los últimos 10años (2008-2018), y los resultados se filtraron según la relevancia y el interés relacionado con los objetivos de esta guía, aunque no se usaron los criterios PRISMA de revisiones sistemáticas. Se usaron combinaciones de palabras clave que sistemáticamente tomaban en cuenta todos los posibles usos relacionados («dermatitis de manos», «eccema de manos», «dermatitis palmar») y calificadores («epidemiología», «prevención», «etiología», «clasificación», «fisiopatología», «tratamiento»). También se llevaron a cabo búsquedas completas de denominaciones de fármacos específicos (p.ej., «inhibidores de la calcineurina», «alitretinoína»). El desarrollo del borrador también consideró, entre otros aspectos, las guías previas de la Sociedad Europea de Dermatitis de Contacto (ESCD) para el manejo del eccema de manos3, el documento de posicionamiento de la acción de Cooperación Europea en Ciencia y Tecnología (COST) StanDerm (TD 1206) sobre enfermedades de la piel relacionadas con el trabajo y profesionales2, las guías canadienses de manejo del EM4 o las directrices danesas del Grupo de Dermatitis de Contacto para el diagnóstico y tratamiento del EM5.
- 2.
El borrador fue discutido en detalle en mayo de 2018 entre el panel de la AEDV y los participantes de una reunión que incluyó un médico de atención de cada una de las sociedades (D.P.-M. por SEMERGEN; R.S.S. por semFYC; R.S.C. por SEMG y A.A.G. por SEMST) con el objetivo de asegurar que esta guía incluía todos los posibles puntos de vista de las alternativas de práctica clínica.
- 3.
Finalmente, se desarrolló un borrador final que luego se usó para crear un resumen de las pautas que utilizarán los médicos de AP y de medicina del trabajo en la práctica clínica diaria. Uno de los objetivos principales de este documento fue estandarizar los criterios de derivación de los pacientes con EM a especialistas. No obstante, esta guía no está formalmente avalada por las sociedades de médicos de AP (SEMERGEN, semFYC, SEMG, y SEMST) implicadas en su desarrollo.
El EM, o dermatitis de manos, es una enfermedad multifactorial que comprende diversas condiciones etiológicas y morfológicas. Se trata principalmente de un trastorno inflamatorio de la piel de las manos que es muy molesto y puede producir una gran afectación de la calidad de vida del paciente.
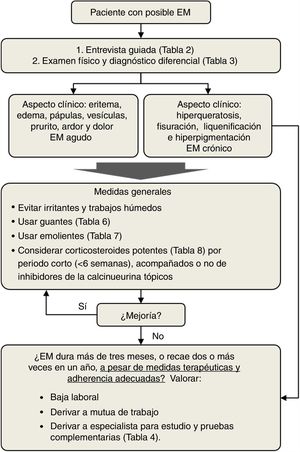
Las características clínicas del EM pueden incluir eritema, edema, vesículas, costras, descamación, liquenificación, hiperqueratosis y fisuración. El EM puede considerarse agudo si predominan las vesículas y costras, o crónico si predomina la hiperqueratosis. El EM requiere una intervención temprana porque tiene tendencia a convertirse en crónico6. Si el proceso eccematoso se prolonga de forma continua 3meses o más, o si recae dos veces o más en un año, a pesar de las medidas terapéuticas adecuadas y buena adherencia terapéutica, se trata de un ECM3.
EpidemiologíaExisten numerosos estudios epidemiológicos que describen la prevalencia del EM en la población general y en profesiones específicas1,7. Una gran revisión de estudios de 1964 a 2007 reveló que la prevalencia puntual del EM en la población general era de alrededor del 4%, la prevalencia de 1año cerca del 10% y la prevalencia de vida del 15%1. Se han encontrado valores bastante similares en estudios recientes que han incluido un gran número de pacientes, especialmente en países escandinavos. Por ejemplo, un gran estudio epidemiológico en Noruega (>50.000 personas) reveló que la prevalencia del EM en la población general era del 11,3%, y que en el 4,8% de la población estaba relacionado con el trabajo8. Un estudio de prevalencia en adolescentes suecos mostró que la prevalencia del EM a 1año era del 5,2% y la prevalencia a lo largo de la vida era del 9,7%, y que esta incidencia era de la misma magnitud en adultos9. Otro estudio de adultos suecos mostró que la prevalencia de 1año fue del 15,8% (el doble en mujeres que en hombres)10. Un estudio danés mostró que la prevalencia del EM a 1año en adultos de 28-30años fue del 14,3%11.
En cuanto a la gravedad de la enfermedad, un estudio de la población italiana con EM reveló que el EM era crónico en el 83,5% de los pacientes; el 21,3% tenían eccema grave, y el 62,0% eran refractarios al tratamiento estándar12. Del registro CARPE de pacientes alemanes con ECM, el ECM fue muy grave en el 23,4%, grave en el 47,0%, moderado en el 20,1% y leve o muy leve en el 9,6% de los pacientes13. De un estudio de adolescentes suecos con EM, el 27,0% tenían EM de moderado a grave9. Sin embargo, el EM suele ser una enfermedad con curso remitente y recurrente, y el grado de gravedad puede cambiar rápidamente en cada paciente individual.
Factores de riesgoLos factores de riesgo asociados al EM son muy variados, especialmente cuando están asociados a la alergia. Sin embargo, algunos factores generales han sido consistentemente identificados como riesgos para el desarrollo de EM:
- •
Dermatitis atópica1,10,11,14-20. Una historia de dermatitis atópica es el predictor más fuerte de ECM en niños y adultos. La dermatitis atópica es la causa más frecuente de EM en niños20. Un estudio de EM en la población general danesa mostró que las mutaciones de filagrina están asociadas con ECM en pacientes con dermatitis atópica16.
- •
Otras enfermedades atópicas, como el asma y la rinitis alérgica14.
- •
Hábito tabáquico21-25. Un metaanálisis reciente no mostró que el tabaquismo sea un factor de riesgo para el EM, como se había sugerido, pero no se puede excluir una asociación que indique que fumar puede influir en el curso del EM26. Un estudio reciente de pacientes de EM relacionados con el trabajo de Dinamarca encontró una fuerte asociación entre el tabaquismo y la gravedad del EM21. Es evidente que se necesitan más estudios, pero es importante considerar el abandono del hábito de fumar como parte del tratamiento del EM23.
- •
Piel seca14.
- •
Trabajos con humedad, lavado excesivo de las manos1,11,14,18,27-29. Como el EM puede tener implicaciones a nivel profesional y puede ser considerado como una enfermedad profesional, su impacto social y económico es significativo. Los trabajadores con mayor riesgo eran los que realizaban el procesamiento de alimentos y trabajos que implicaban el constante contacto con agua, como los profesionales de la salud o la peluquería, entre otros12. Los trabajadores de la salud han sido detectados como un grupo de alto riesgo en estudios realizados en Canadá30, Corea18, Países Bajos31, Dinamarca19,28,32, Noruega8 y Alemania15, con prevalencias en este grupo que oscilan entre el 21,0 y el 47,0%. Los trabajadores de la salud en Dinamarca con EM presentaron pruebas epicutáneas positivas en el 53% de los casos, principalmente al níquel, tiomersal, fragancias, productos químicos de goma y colofonia32. Un estudio epidemiológico en enfermeras alemanas con enfermedades de la piel de origen laboral mostró que el 90,3% sufrían de EM, y el 13,5% de estas tenían colonización concomitante por Staphylococcus aureus resistente a la meticilina (SARM), principalmente en la nariz (81,4%). De estos, aproximadamente el 55,8% también tuvieron las manos afectadas15. Los odontólogos en Japón también tienen una alta prevalencia (46,4%) de ECM14. En un estudio reciente, los peluqueros informaron altas tasas de incidencia de EM en comparación con la población general, lo que a menudo condujo a la interrupción del trabajo33. Los peluqueros presentaron altas tasas de EM en estudios en Dinamarca34,35, Turquía36 y Croacia37. En otras regiones del mundo la situación puede ser sustancialmente diferente. Por ejemplo, un estudio en la India mostró que los agricultores, los trabajadores de la construcción y las amas de casa sufren la mayor parte de la dermatitis de contacto profesional, de los cuales el 81,2% es EM38. Los alérgenos más frecuentes fueron el Parthenium hysterophorus en los agricultores, el dicromato de potasio en los trabajadores de la construcción y las verduras en las amas de casa.
- •
Varios estudios han revelado que el EM suele ser más común en mujeres que en hombres, pero se desconoce la razón precisa de este efecto1,8,10,11,39,40.
- •
Presencia de ciertas mutaciones en el gen de la filagrina (ver la sección siguiente).
El EM es un grupo de condiciones muy heterogéneo y, por lo tanto, no existen mecanismos patológicos definidos que puedan aplicarse de manera general. Sin embargo, se acepta que factores genéticos, como por ejemplo las mutaciones del gen de la filagrina (FLG), y factores externos, como el contacto con irritantes cutáneos, alteran la estructura y la composición del estrato córneo provocando que la función barrera cutánea sea defectuosa y favoreciendo el EM. Las mutaciones de FLG se han asociado con la presencia de EM, especialmente en las variantes endógenas41.
La barrera cutánea defectuosa desempeña un papel en la patogénesis del ECM y puede conducir tanto a un EM de tipo irritativo como alérgico42. En un estudio reciente se encontró que algunas proteínas importantes de barrera cutánea, como la filagrina, la hornerina, las peptidasas KLK5 y KLK7 y la cistatina E/M, se regulan negativamente en el EM42. La barrera cutánea se puede ver alterada bien por factores de origen genético o bien por causas exógenas. Los trabajos con humedad son una de las principales causas de irritación cutánea, y ello facilita la sensibilización a antígenos en el EM43.
El papel que el microbioma tiene en el desarrollo del ECM ha adquirido interés recientemente. La tasa de colonización por S.aureus es superior en las manos de pacientes con EM en comparación con individuos sanos, mostrando los pacientes con EM grave una densidad de S.aureus significativamente mayor respecto a los pacientes con eccema más leve44.
Se ha propuesto que interleucinas del tipo IL-1 (IL-36α) podrían estar implicadas en la inflamación cutánea en el ECM45. Por esta razón, la IL-36α podría ser un candidato a biomarcador que podría ayudar en el complejo proceso de diagnóstico de ECM45.
ClasificaciónLa identificación adecuada del tipo de EM es el primer paso para implementar tratamientos efectivos y eficientes12. Además, en estudios epidemiológicos y clínicos la clasificación del EM se hace imperativa para estratificar a los pacientes. Se han propuesto varias clasificaciones para los tipos EM basados en la morfología clínica y la etiología. Sin embargo, no existe una relación simple entre ellas, ya que los diferentes tipos de EM pueden presentarse y progresar con características distintas en cada individuo. Actualmente no hay una clasificación universalmente aceptada del EM.
Según el Grupo Danés de Dermatitis de Contacto, existen seis tipos clínicos (morfológicos) de EM: EM vesicular recurrente, EM fisurado crónico, eccema palmar hiperqueratósico, pulpitis, eccema interdigital y EM numular5,6,46,47.
En la tabla 1 se muestran los tipos comunes de EM3,6,48,49. Según un estudio reciente, hasta un 89% de los pacientes podrían clasificarse según estos subgrupos de diagnóstico, y otro 7% cuando utilizan dos diagnósticos principales50. Sin embargo, algunos autores estiman que al menos el 20-26% de los casos de ECM no encajan en ninguno de estos grupos etiológicos y podrían considerarse idiopáticos5,49. Las formas mixtas de ECM pueden ocurrir con frecuencia6,50. Por ejemplo, un estudio retrospectivo de pacientes daneses de dermatitis de contacto laboral mostró que el 6,4% tenían un diagnóstico combinado de dermatitis de contacto alérgica e irritativa51. También la dermatitis de contacto puede ser concurrente con la dermatitis atópica52-54.
Tipos de eccema de manos (EM)
| EM de contacto irritativo |
| Variado, pero frecuentemente con fisuras o pulpitis |
| Normalmente afecta espacios interdigitales |
| Causado por exposición prolongada o repetida a irritantes, lavado frecuente de manos, uso de guantes oclusivos, sustancias alcalinas o aceites |
| EM de contacto alérgico |
| Afecta al sitio de contacto (palmas o las puntas de los dedos), aunque con preferencia el dorso de las manos o dedos, donde la piel es más vulnerable |
| Causado por exposición a alérgenos |
| Suelen identificarse bien las fases de eritema/vesícula y posterior escoriación, rascado y liquenificación |
| EM de contacto por proteínas |
| Inicialmente con una fase de lesiones habonosas o eccematosas |
| Causado por alérgenos alimentarios, látex o materiales de origen biológico |
| Dermatitis atópica |
| Con frecuencia afectación de muñecas, con picor |
| Dermatitis atópica previa, asma o rinitis |
| EM vesicular |
| Recurrente con erupción vesicular en palmas de las manos |
| Puede afectar lados de los dedos |
| Causado por estrés, dermatitis de contacto sistémica, alérgenos al polvo o infecciones fúngicas |
| EM hiperqueratósico |
| Zonas hiperqueratósicas claramente demarcadas en palmas de la mano, sin vesículas o pústulas |
| Algunos autores solo consideran eccema hiperqueratósico aquel que previamente ha sido vesicular |
El diagnóstico de EM es clínico y se basa en la anamnesis y la exploración física. Las pruebas diagnósticas, entre las que se encuentran las pruebas epicutáneas (patch test), las pruebas de punción (prick test), los test microbiológicos y las biopsias cutáneas, son útiles para descartar otras patologías o para intentar establecer un diagnóstico etiológico3,49.
El primer paso en el diagnóstico del EM es la anamnesis. Una lista de los principales aspectos a tratar durante la entrevista se muestra en la tabla 2, donde tanto el historial personal como el laboral son elementos esenciales que deben considerarse. Los hallazgos más significativos deberían quedar siempre reflejados en el historial clínico del paciente.
Anamnesis de un paciente con posible eccema de manos (EM)
| — Historial personal y familiar de alergias y enfermedades cutáneas |
| — Historial laboral |
| — Patrón de EM (agudo, crónico, recurrente), con descripción de exacerbaciones y remisiones con respecto a trabajo (vacaciones, fines de semana), estaciones o hábitos de vida |
| — Exposiciones a irritantes o alérgenos (tipo, tiempo de exposición, frecuencia) en el trabajo o en casa del paciente |
| — Hábitos en lavado de manos, cuidado de la piel o uso de guantes |
| — Efectos en calidad de vida (relaciones sociales, trabajo, vida familiar) |
La inspección física debería incluir toda la piel, y especialmente pies, así como la búsqueda de síntomas clínicos de dermatofitosis. La diferenciación clínica entre ECM y otras enfermedades de la piel de la mano puede ser difícil, especialmente con psoriasis y micosis6,54. En la tabla 3 se muestran algunas claves del diagnóstico diferencial con otras patologías dermatológicas. La psoriasis se caracteriza por una hiperqueratosis claramente delimitada en placas discoideas y ausencia de picazón o vesículas, así como la presencia de lesiones en cuero cabelludo, uñas, zonas de extensión de codos y rodillas, y nalgas. Además, los pacientes típicamente tienen una historia personal o familiar de psoriasis o dermatitis seborreica persistente. Las infecciones micóticas de la piel, aparte de la inspección de signos clínicos, se diagnostican con un ensayo de hidróxido de potasio (KOH) y el cultivo directo de hongos. Otras afecciones que pueden confundirse con ECM incluyen el liquen plano, la sarna, el granuloma anular, el herpes simple, el eritema multiforme, la pitiriasis rubra pilaris y la dermatomiositis6,54.
Diagnóstico diferencial
| Psoriasis |
| Historia familiar de psoriasis |
| Hiperqueratosis delimitada, en placas discoideas, palmar |
| Afectación del cuero cabelludo, codos, rodillas, nalgas |
| Enfermedad de larga trayectoria y refractaria a tratamiento |
| Tiña manum |
| Típicamente unilateral |
| Afecta a los pliegues palmares predominantemente |
| Onicomicosis o tiña pedis asociadas |
En la tabla 4 se resumen las herramientas disponibles en el ámbito clínico, donde la prueba diagnóstica por excelencia es la prueba del parche o epicutánea. La realización de pruebas epicutáneas ha de considerarse en cualquier ECM, independiente de la morfología de este o de la presunción diagnóstica. Además, las pruebas epicutáneas han de ser consideradas siempre en pacientes con EM resistente a la terapia, EM recurrente, EM con distribución atípica/cambiante o patrones sugestivos de EM alérgico de contacto55. Tanto las pruebas epicutáneas como los prick test sirven para descartar procesos alérgicos como la causa del EM. Típicamente la biopsia cutánea y el cultivo micológico son herramientas útiles solo en el diagnóstico diferencial con otras patologías cutáneas. El EM puede ser inducido por una amplia gama de factores externos e internos que actúan solos o en combinación, y este hecho debe tenerse en cuenta al hacer un diagnóstico.
Pruebas clínicas usadas en el diagnóstico del eccema crónico de manos (ECM)
| Pruebas epicutáneas (hipersensibilidad retardada) |
| Siempre en casos de ECM |
| Realizado a partir de una serie basal (en España el GEIDAC) |
| Interpretación fundamentada en historial clínico |
| Prick test (hipersensibilidad inmediata) |
| Usar alérgenos específicos del ámbito de trabajo o doméstico |
| Usar alimentos frescos en diagnóstico de dermatitis de contacto por proteínas |
| Biopsia |
| Útil en el diagnóstico diferencial, aunque de difícil interpretación; no rentable para diferenciar EM y psoriasis palmar |
| Áreas laterales o dorsales de la mano |
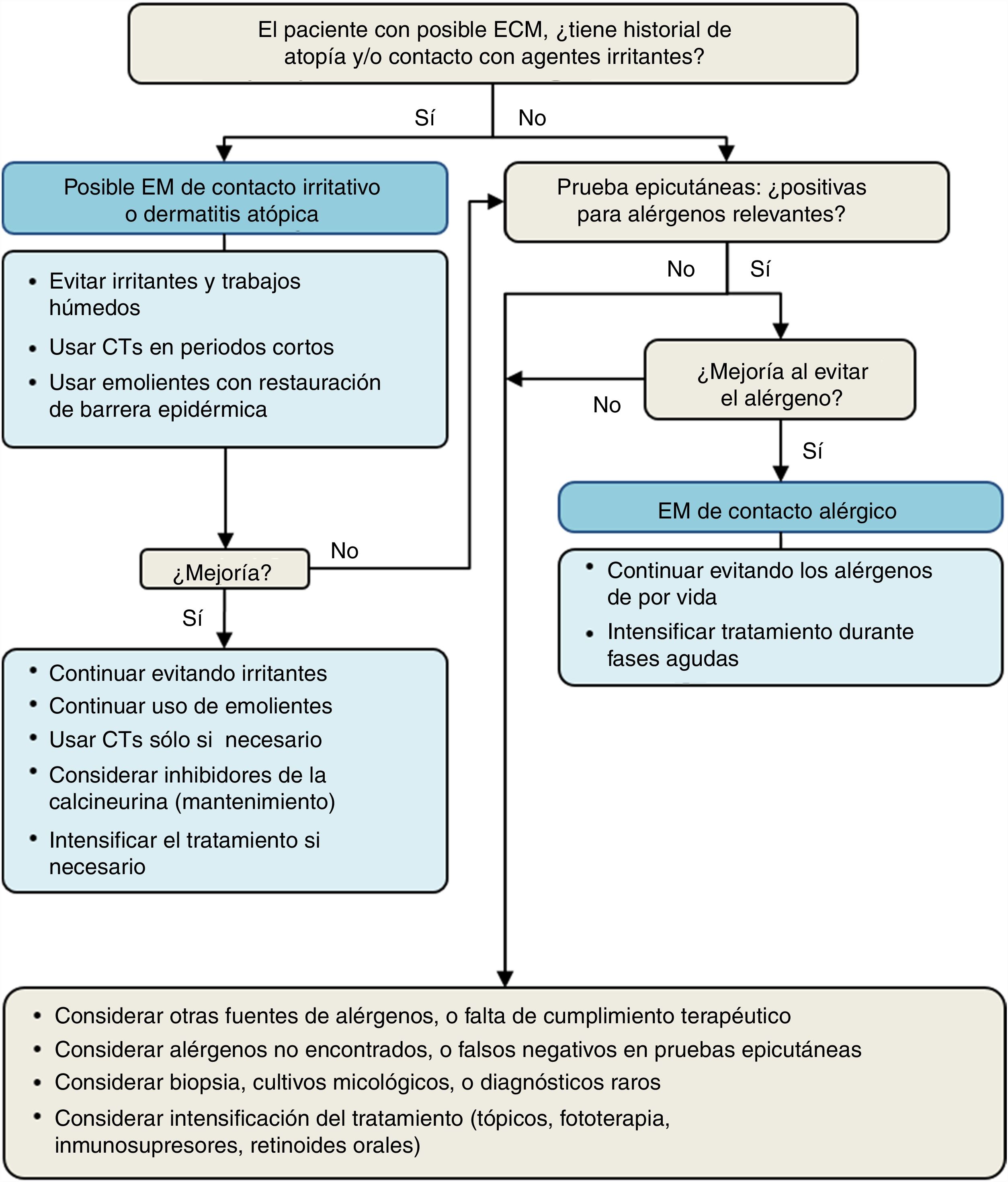
La figura 1 muestra un algoritmo para el diagnóstico etiológico del ECM. El ECM de contacto alérgico tiene como herramienta diagnóstica esencial las pruebas epicutáneas56. El ECM de contacto irritativo carece de pruebas diagnósticas de provocación aplicables en la práctica clínica habitual útiles para evaluar las reacciones a los irritantes. Por ello el diagnóstico a menudo se basa en el patrón clínico, el análisis de los productos manipulados y la ausencia de reacciones de pruebas epicutáneas positivas (lo que indicaría una alergia de contacto). Sin embargo, en muchas ocasiones el EM de contacto irritativo y el alérgico con frecuencia ocurren juntos51,56.
El EM de contacto por proteínas se sospecha clínicamente por la aparición inmediata de prurito, habones o eccema tras el contacto con material biológico, como fruta, pescado, vísceras, etc. Es decir, el contacto continuado con proteínas es responsable del EM, y por ello la prueba diagnóstica utilizada en el diagnóstico del EM de contacto proteínico es el prick test y no las pruebas epicutáneas (que detectan alergia a haptenos). En muchas ocasiones se precisará la realización de prick-prick sobre los alimentos sospechosos aportados por el propio paciente. Si bien los agentes responsables del EM alérgico clásico son agentes químicos de un peso molecular pequeño, en el que el EM de contacto está inducido por proteínas, las pruebas epicutáneas clásicas suelen ser negativas. Este tipo de EM a menudo ocurre en pacientes con una barrera dérmica-epidérmica dañada debido a la atopia o a la alteración previa por irritantes.
PrevenciónLas medidas para mitigar o disminuir la incidencia del EM se pueden clasificar como primarias, secundarias y terciarias, según la etapa de desarrollo de la enfermedad. Así, la prevención primaria tiene como objetivo disminuir la incidencia del EM en la población sana, la prevención secundaria aborda las medidas a tomar cuando se está desarrollando el EM y evitar que se convierta en crónico, y la prevención terciaria guía los pasos a seguir en pacientes con ECM. Un resumen de las medidas de prevención en los tres niveles se puede encontrar en la tabla 5.
Prevención del eccema de manos (EM)
| Nivel de prevención | Posibles medidas preventivas |
|---|---|
| Primaria | Uso de guantes y humectantes para manos (tablas 6 y 7) |
| Evitación de exposición a través de cambios en la legislación de materiales permitidos (p.ej., presencia de ciertos conservantes en cosméticos o de cromo en cementos) | |
| Sistemas de ventilación que reduzcan la exposición a alérgenos o materiales irritantes | |
| Vigilancia de la salud específica de trabajadores para identificar individuos sensibilizados antes de que los primeros síntomas aparezcan | |
| Educación general sobre el uso de guantes, productos para el cuidado de la piel y otras medidas de protección | |
| Secundaria | Exámenes regulares en el lugar de trabajo para identificar y tratar síntomas tempranos de EM |
| Uso de humectantes y otras medidas preventivas tópicas del cuidado de la piel, dirigido por dermatólogos | |
| Educación en el lugar de trabajo por parte de dermatólogos bajo programas específicos sobre el cuidado de la piel (seminarios, folletos, cursillos especializados) | |
| Terciaria | Los pacientes deberían considerar el abandono temporal del trabajo para evitar la sensibilización y recobrar plenamente las funciones de la barrera epidérmica |
| Enfoque concertado e interdisciplinario a pacientes con ECM y que implique a dermatólogos, especialistas en medicina del trabajo y otros profesionales |
La prevención primaria es fundamental y debe comenzar en las escuelas, especialmente a los niños con enfermedades atópicas, ya que tienen un mayor riesgo de desarrollar EM más adelante en su la vida. En prevención primaria el objetivo es evitar la exposición al agente nocivo, potencialmente responsable de enfermedad e identificado como un riesgo para la población.
Un paso crucial en el proceso de prevención primaria es la evaluación de riesgos laborales, que se basa en la identificación y cuantificación de estos riesgos en el lugar de trabajo. Esto es seguido por su clasificación y esfuerzos multidisciplinarios para definir las acciones preventivas más apropiadas2. Las medidas de prevención primaria se dividen en cuatro áreas principales: medidas técnicas/organizativas, protección personal (higiene de manos, uso de guantes y humectantes), programas educativos y acceso a especialistas2.
Entre las medidas organizativas, una estrategia efectiva ha sido la introducción de legislación para reducir o eliminar ciertos alérgenos (p.ej., cromato en trabajadores de la construcción, monotioglicolato de glicerilo entre peluqueros)57,58. El uso de guantes médicos sin aceleradores puede ser una alternativa efectiva en trabajadores de la salud que son alérgicos a los aceleradores de caucho59.
La principal herramienta de protección primaria en el EM es el uso de guantes de protección (tabla 6). Los pacientes siempre deben usar guantes en manos secas y limpias para trabajos con humedad o trabajos con sustancias peligrosas, tantas veces como sea necesario pero durante el menor tiempo posible2. Los guantes de un solo uso deben usarse solo una vez y nunca deben reciclarse, y los guantes defectuosos deben retirarse inmediatamente. Con respecto al tipo de guantes, el algodón debe usarse para el trabajo doméstico general si es un trabajo en seco (como la limpieza del polvo), y se deben usar guantes de algodón por debajo de guantes de otros materiales si estos se usan por más de 15min2. Los guantes de látex protegen bien contra microorganismos o materiales acuosos, pero ofrecen poca protección a aceites, solventes y productos químicos. Los guantes de nitrilo son protectores contra aceites y solventes, y los guantes de vinilo ofrecen protección contra la mayoría de los productos químicos49.
Medidas generales: uso de guantes
| — Usar guantes cuando se realizan trabajos con humedad |
| — No se deben usar guantes por largos periodos de tiempo. Si se emplean >15min, usar guantes de algodón debajo |
| — Si utiliza guantes durante toda su jornada laboral es aconsejable tener tres pares de guantes de algodón para ir cambiándolos. Una vez el guante de algodón está húmedo pierde su papel protector |
| — Los guantes deben estar intactos, limpios y secos por dentro |
| — La elección del tipo de guante dependerá del tipo de material que se está manipulando: guantes de algodón para cartón o papel; guantes de serraje o cuero si se manejan sólidos; guantes de plástico desechables si se manejan alimentos; guantes de vinilo, nitrilo o goma si se manejan líquidos |
Un estudio en los Países Bajos abogó por una estrategia de implementación múltiple que consistía en educación enfocada en grupos de trabajo, recordatorios en el lugar de trabajo y folletos, con buenos resultados generales tras una evaluación de 6meses60,61. Sin embargo, esta metodología parecía no ser coste-efectiva62.
Prevención secundariaEl objetivo de la prevención secundaria debe ser la detección temprana, el diagnóstico y el tratamiento de la enfermedad por parte de especialistas. La educación del paciente debe inducir cambios de comportamiento en el trabajo o en el hogar, protección de la piel y eliminación de alérgenos o sustancias irritantes. Se ha sugerido que la información debe darse en formato escrito49,63. Además, el asesoramiento laboral es un enfoque eficaz para alentar la prevención secundaria en adultos jóvenes en riesgo, como aquellos con dermatitis atópica, que inician ocupaciones de alto riesgo, según un estudio en Alemania64. Un estudio alemán ha demostrado la efectividad a largo plazo de la prevención secundaria interdisciplinaria, señalando que la detección temprana y la notificación de las etapas iniciales de la enfermedad son de suma importancia65.
El uso de cremas protectoras y emolientes es crítico en esta etapa, ya que pueden ser instrumentos efectivos para prevenir la progresión de la enfermedad (tabla 7). Las cremas barrera están diseñadas para crear un escudo protector en la piel y solo deben usarse en pieles sanas (y no en inflamadas). Protegen contra irritantes comunes como agua, detergentes, metales, resinas, materiales oleosos o luz ultravioleta, y pueden ayudar en la higiene de la piel49. Es importante se señalar, no obstante, que las cremas barrera pueden dar una falsa impresión de protección que haga que el paciente se exponga de manera indebida a alérgenos e irritantes. Las cremas barrera en ningún caso sustituyen a las medidas físicas, como el uso de guantes. Por otro lado, existe una gran variedad de emolientes que pueden recomendarse y usarse clínicamente, y es ampliamente aceptado que pueden mejorar la hidratación, prevenir el picor y ayudar a reparar la barrera cutánea. La aplicación de humectantes podría prolongar el intervalo libre de enfermedad en pacientes con EM controlado66. Sin embargo, la evidencia es limitada en lo concerniente a la eficacia clínica de cualquier formulación específica y, en general, no se pueden hacer recomendaciones definitivas3. No se recomienda su uso durante las horas de trabajo debido a un mayor riesgo de sensibilización con los alérgenos causantes del EM, sino profilácticamente después de las horas de trabajo para facilitar la regeneración de la barrera cutánea. Actualmente se están desarrollando «dispositivos emolientes recetados» con mezclas complejas que pretenden imitar los componentes de la piel para tratar lesiones específicas67.
Medidas generales: uso de emolientes
| — Se pueden emplear en todas las fases del tratamiento y en todo tipo de eccema, salvo en aquellos muy agudos o muy fisurados, pues su absorción puede favorecer la sensibilización frente alguno de sus componentes |
| — En eccema de manos (EM) descamativo/hiperqueratósico, el emoliente debe ser graso; en EM exudativo el emoliente debe ser acuoso |
| — Durante el día es preferible el uso de lociones y cremas, y por la noche, pomadas |
La prevención terciaria se aplica a los pacientes con EM que no han podido prevenir el desarrollo de enfermedades crónicas. Los principales objetivos son, por tanto, la reducción de la gravedad del EM, la reducción del uso de corticosteroides y la facilitación del retorno al trabajo y la mejora de la calidad de vida. En estos casos es aconsejable la interrupción temporal del trabajo para evitar la sensibilización si el EM es de etiología irritativa, y favorecer la recuperación completa de la barrera cutánea. El enfoque recomendado es siempre interdisciplinario e involucra a dermatólogos y especialistas en medicina del trabajo3. El «modelo Osnabrück» se ha sugerido como una vía eficaz a largo plazo para la rehabilitación de pacientes68,69. En una evaluación reciente de los efectos a largo plazo de un programa de prevención individualizado, el 96,9% de los pacientes pudieron volver a trabajar nuevamente, el 82,7% seguían trabajando después de 3años y el 75,0% no habían cambiado de profesión68.
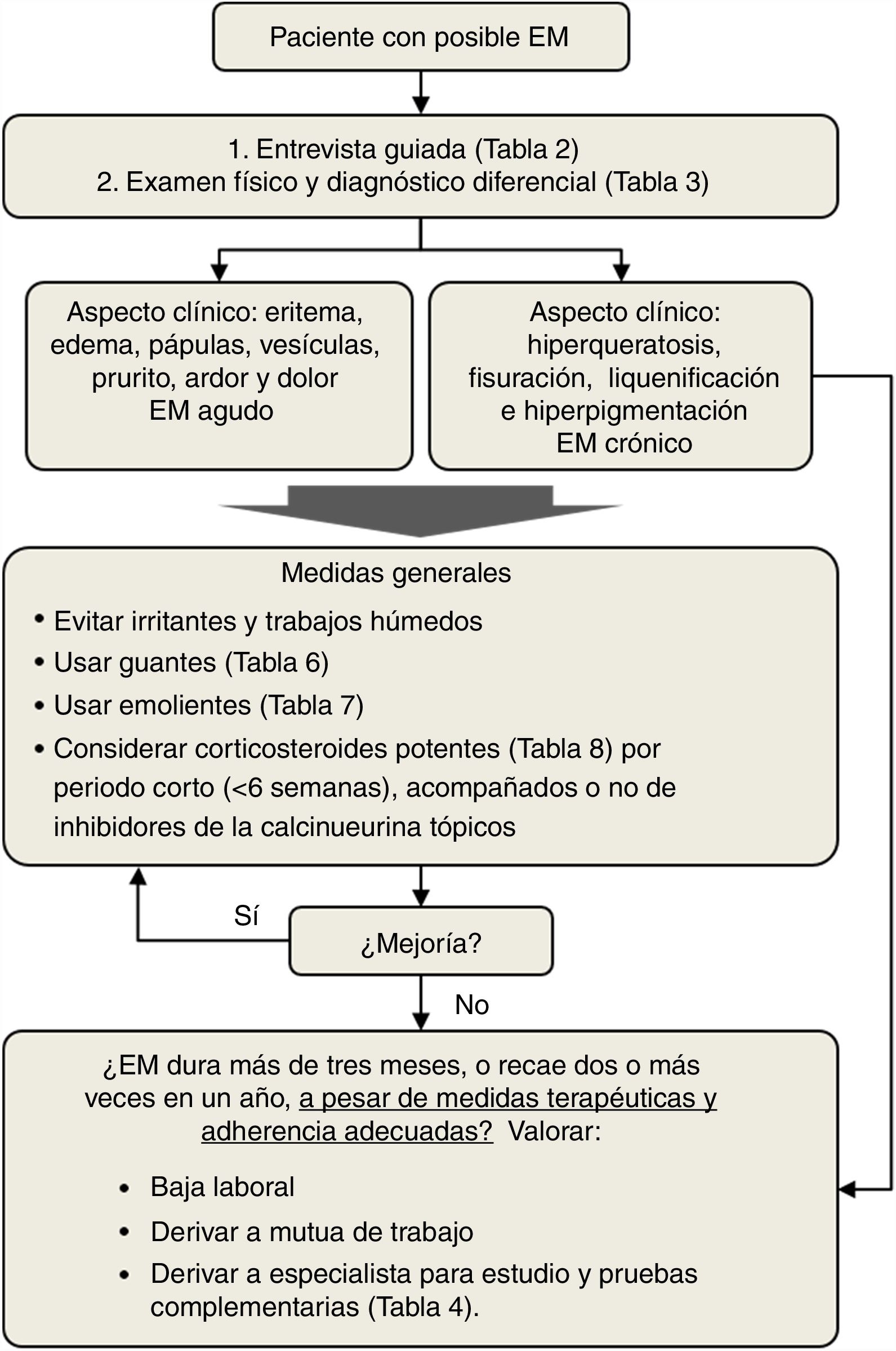
TratamientoEl tratamiento del EM debe personalizarse y adaptarse a variables como la edad, la historia clínica y la ocupación. Las recomendaciones terapéuticas deben tener en cuenta la etiología, la morfología y la ubicación de las lesiones cutáneas. En la figura 2 se muestra una guía del manejo de pacientes con posible EM por el médico de AP. El primer paso es la anamnesis y el examen físico completo, que guiará al médico en el diagnóstico diferencial y el tratamiento inicial. Las medidas generales se basan en la evitación de irritantes y trabajos con humedad, así como el uso de guantes y de emolientes (tablas 6 y 7). Si fuera necesario, se pueden considerar los corticosteroides tópicos de alta potencia (tabla 8). Los casos de ECM siempre han de derivarse al dermatólogo para realizar las pruebas complementarias necesarias y establecer un diagnóstico etiológico definitivo. Además, el médico de AP debería valorar la baja laboral para que pueda haber una recuperación efectiva.
Uso de corticosteroides
| Los corticosteroides comúnmente utilizados son de alta potencia: furoato de mometasona al 0,1% en crema; valerato de betametosona al 0,05 o al 0,1% en crema |
| Los corticosteroides tópicos se deben usar por periodos cortos (<6semanas) |
| Considerar corticoides orales en caso de exacerbaciones si el eccema es muy invalidante y no se controla con otras medidas. Pauta descendente desde 0,5-1mg/kg/día, 1-2semanas |
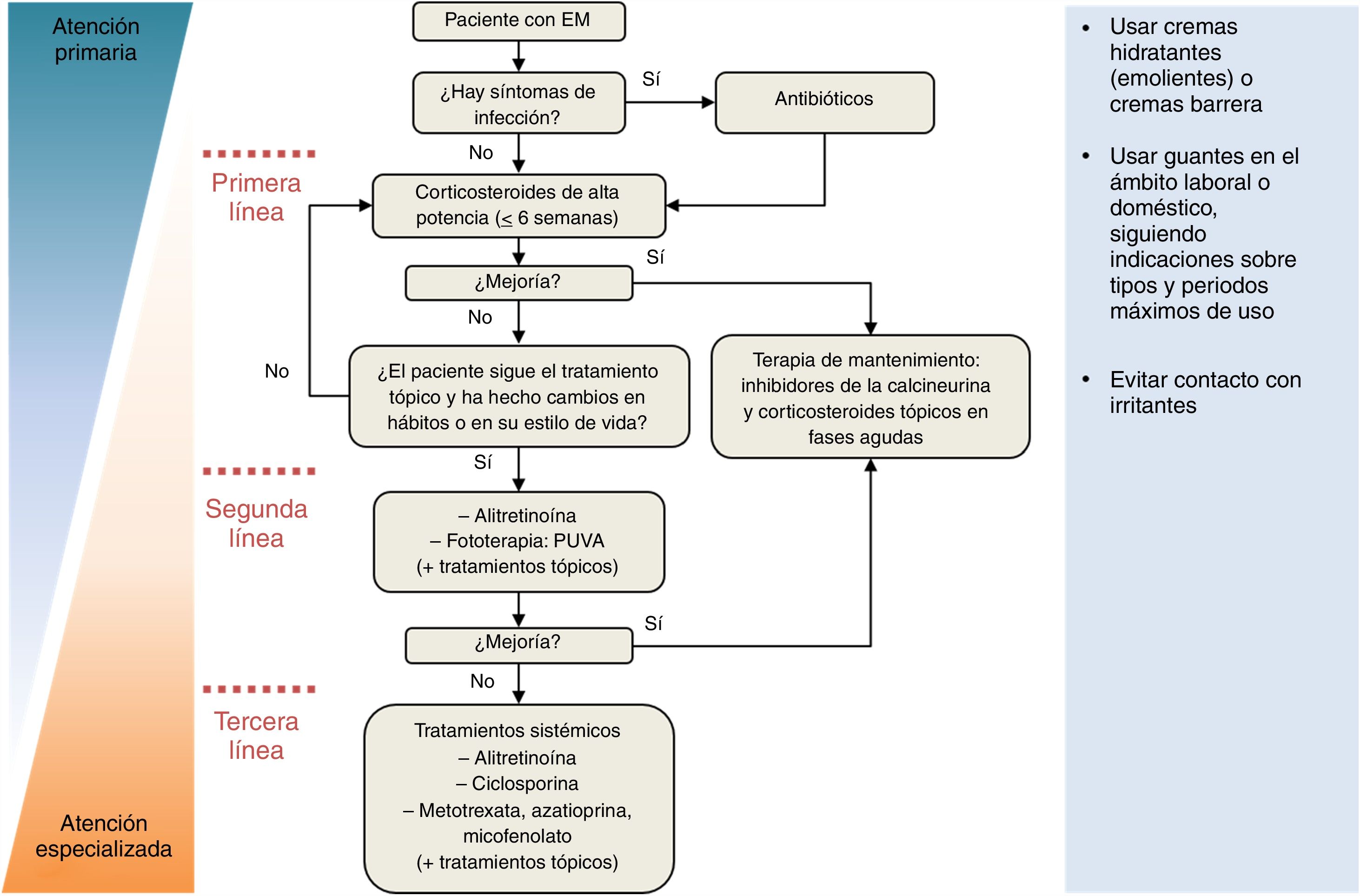
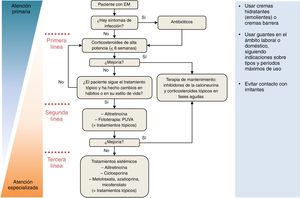
En la tabla 9 se presenta un resumen de los tratamientos del EM y en la figura 3 se presenta un algoritmo de tratamiento por el especialista. El seguimiento personalizado es esencial porque la efectividad del tratamiento con frecuencia es difícil de estimar a largo plazo. Ello es debido a la falta de ensayos controlados aleatorizados definitivos que evalúen y comparen la efectividad de los tratamientos. Además, las comparaciones entre tratamientos a menudo son imposibles porque los diversos estudios clínicos reclutan poblaciones de pacientes diferentes y faltan medidas de resultados estandarizadas.
Tratamientos del eccema de manos (EM). Recomendaciones relevantes
| Tópicos | |
| Emolientes | El uso durante las horas de trabajo puede incrementar la sensibilización |
| La adherencia al tratamiento es importante para un tratamiento óptimo | |
| Puede requerir la supervisión de un médico o personal de enfermería | |
| Corticosteroides tópicos | La potencia de los corticosteroides tópicos (CT) y el tiempo de tratamiento deben ser considerados con cuidado |
| La morfología y el estado del EM deben ser considerados al escoger la formulación | |
| Las infecciones fúngicas deben ser descartadas previamente | |
| La alergia al CT debe ser considerada como un acontecimiento adverso potencial | |
| Los tratamientos que duran excepcionalmente >6semanas requieren seguimiento médico, ya que puede llevar a atrofia de la piel | |
| Inhibidores de la calcineurina | Se pueden utilizar en combinación con CT para conseguir periodos más largos de remisión del EM |
| Se pueden usar durante fases agudas de la enfermedad | |
| Sistémicos | |
| Corticosteroides sistémicos | Solo para fases agudas de EM, no recomendados para eccema crónico de manos (ECM) |
| El tratamiento no debe prolongarse más allá de 3 semanas debido a los potenciales efectos adversos | |
| Alitretinoína | Aprobado su uso para ECM en caso de fallo a la respuesta de CT |
| El tratamiento puede mejorar sustancialmente el ECM en 12 semanas de tratamiento | |
| Los efectos adversos son posibles (p.ej., dolor de cabeza, náuseas, hiperlipidemia) | |
| Teratogénico, debe ser evitado por mujeres que quieran quedar embarazadas | |
| Acitretina | Efectivo, pero con un mayor índice de eventos adversos que la alitretinoína |
| Ciclosporina | Posible tratamiento cuando otras terapias fallan |
| Efectivo en dermatitis atópica | |
| Azatioprina | Posible tratamiento cuando otras terapias fallan |
| Algunos pacientes acumulan metabolitos del medicamento que deben ser controlados para evitar hepatotoxicidad | |
Algoritmo para el tratamiento del eccema de manos (EM). Los cambios en la educación y el estilo de vida, tales como el uso de emolientes y guantes de protección, evitación de irritantes y alérgenos, son obligatorios durante todas las etapas del tratamiento. Se pueden valorar los corticoesteroides orales en caso de exacerbaciones.
Adaptado de De León et al.49.
Es muy recomendable que el EM agudo se aborde terapéuticamente tan pronto como sea posible para prevenir el desarrollo de formas crónicas, cuyo tratamiento puede ser mucho más difícil. También es fundamental, cuando se conoce, evitar la reexposición de la piel a cualquier irritante o alérgeno, y permitir la regeneración de la barrera cutánea. Por esta razón, uno de los primeros objetivos de terapia para todos los pacientes debería ser identificar los factores exógenos causales, el establecimiento de cambios en el estilo de vida y medidas preventivas3.
Tratamientos tópicosLa mayoría de los casos de EM agudo se pueden manejar adecuadamente con una combinación de medidas preventivas y tratamiento tópico. Los tratamientos tópicos incluyen esteroides, inhibidores de la calcineurina (tacrolimus, pimecrolimus) y otros tratamientos tópicos (iontoforesis, alquitrán y soluciones astringentes y antisépticas, como el permanganato potásico y el acetato de aluminio)3.
Corticosteroides tópicosLos corticosteroides tópicos (CT) son el tratamiento de primera línea para el EM y pueden ser altamente efectivos a corto plazo (tabla 5)3,49,63. Sin embargo, se considera que inhiben la regeneración del estrato córneo y que a largo plazo pueden causar atrofia de la piel (tabla 8). El tratamiento durante más de 6semanas debe ser excepcional y solo llevarse a cabo bajo supervisión médica3. Además, se deben considerar las reacciones de hipersensibilidad inmediatas y diferidas cuando se usan CT, que deben ser estudiadas mediante pruebas epicutáneas70. Por lo general, para tratar el EM se eligen los CT de alta potencia (valerato de betametasona al 0,05% o al 0,1% en crema, furoato de mometasona al 0,1% en crema) y la administración una vez al día es suficiente. Un ensayo clínico de 44 pacientes mostró que el tratamiento una vez al día con una crema de corticosteroides potentes (valerato de betametasona al 0,1%) fue superior a dos veces al día, especialmente en el grupo de pacientes con EM moderado71. Un estudio reciente ha demostrado que aproximadamente el 50% de los casos de ECM son refractarios a esteroides39.
Inhibidores de la calcineurinaEn caso de fracaso del tratamiento con CT o de generación de reacciones alérgicas, se pueden utilizar inhibidores tópicos de la calcineurina (tacrolimus al 0,1% en pomada en personas mayores de 16años y al 0,03% en niños menores de 16años; pimecrolimus al 1% en crema) en el tratamiento del EM. Un estudio comparativo mostró que el tratamiento con betametasona y tacrolimus tuvo un efecto positivo sobre la relación ceramida/colesterol y disminuyó la respuesta inflamatoria en comparación con un emoliente72. Se ha sugerido que los inhibidores de la calcineurina pueden ser útiles en el tratamiento del EM en combinación con CT en tratamientos a más largo plazo49.
FototerapiaLa fototerapia es una opción terapéutica estándar en casos de ECM refractario a CT, aunque la opinión general es que el tratamiento a largo plazo puede aumentar el riesgo de cáncer de piel3. El tratamiento preferido es el PUVA (tópico), aunque los posibles efectos adversos son eritema y quemaduras en la piel.
Un estudio reciente mostró los efectos potencialmente beneficiosos del láser excímero de 308nm para el tratamiento del ECM, ya que el 69% de los pacientes presentaron una reducción significativa de las puntuaciones en el Physician Global Assessment (PGA) y el 70% de la puntuación total de lesiones y síntomas73. En comparación con otras terapias ultravioletas, una ventaja del láser excímero es la menor dosis acumulada de radiación ultravioleta al dirigirse a áreas específicas73.
Tratamientos sistémicosAlitretinoínaLa alitretinoína (ácido retinoico 9-cis) es un fármaco inmunomodulador y antiinflamatorio aprobado para su uso en el tratamiento del EM grave y crónico que no responde o responde inadecuadamente a los CT3,49,74,75. Por lo tanto, la alitretinoína se recomienda como tratamiento de segunda línea (en relación con los CT) en pacientes con ECM3.
Varios ensayos y análisis clínicos ahora apoyan firmemente la eficacia y la seguridad de la alitretinoína en el tratamiento del ECM severo y refractario76-78. Un gran ensayo clínico de fase3 con pacientes con ECM severo refractario mostró que se lograron buenas respuestas a alitretinoína oral en hasta el 48% de los pacientes, en comparación con el 17% para placebo en 24semanas (p<0,001)79. Un segundo estudio de fase3 de 596 pacientes con ECM grave mostró resultados similares, ya que la respuesta a la alitretinoína se observó en el 40% de los pacientes, frente al 15% del placebo80.
Un estudio para analizar la efectividad de la alitretinoína en pacientes con ECM recurrente mostró que la tasa de respuesta fue del 80% en pacientes tratados en comparación con el 8% con placebo, lo que sugiere que el tratamiento intermitente con alitretinoína es adecuado para el manejo a largo plazo del ECM81. Un estudio observacional con 680 pacientes alemanes adultos con ECM mostró que la alitretinoína fue eficaz en el 56,7%, independientemente de las formas morfológicas (hiperqueratósicas-fisuradas, de la yema del dedo o vesiculares), y demostrando la eficacia y la tolerabilidad de la alitretinoína en la práctica clínica82.
Si bien el tratamiento estándar es de 24semanas, la alitretinoína sigue siendo bien tolerada para tratamientos de hasta 48semanas83. Un pequeño estudio coreano mostró que la alitretinoína durante solo 12semanas condujo a una mejoría importante en el 44,4% de los pacientes con ECM84. La evidencia reciente de la práctica clínica en España también muestra que la alitretinoína es un tratamiento eficaz, a menudo en un solo ciclo85.
Aunque el tratamiento con alitretinoína es bien tolerado, se han observado efectos adversos dependientes de la dosis, como cefalea (20% de los pacientes con dosis de 30mg/día), eventos mucocutáneos, hiperlipidemia y alteraciones de la función tiroidea79,80. Además de estos eventos adversos, se han notificado en los 6años posteriores al lanzamiento del producto otros efectos adversos, como náuseas, hipertrigliceridemia, elevación de creatinina-quinasa y depresión86. También se deben considerar los efectos adversos a largo plazo de la alitretinoína, ya que este fármaco es teratogénico y su uso debe evitarse 1mes antes y durante el embarazo en mujeres en edad fértil.
Un estudio reciente mostró que la alitretinoína normaliza la expresión de genes y proteínas de barrera tales como TSLP, claudina1, loricrina, filagrina y citoqueratina1087. Estos cambios se correlacionaron con la eficacia clínica general, lo que sugiere que la alitretinoína exhibe una actividad modificadora de la enfermedad87. Se ha formulado la hipótesis de que la alitretinoína podría beneficiar a los pacientes con eccema dishidrótico mediante la regulación de acuaporina3 y acuaporina1088.
Los estudios observacionales de pacientes alemanes con ECM grave mostraron que la alitretinoína producía una mejoría rápida y significativa en la calidad de vida y la productividad laboral, medida por el PGA y diversos índices de calidad de vida89,90. Los efectos de la alitretinoína en un grupo de pacientes italianos con ECM mostraron que el fármaco condujo a una mejora notable en la calidad de vida91.
AcitretinaUn estudio retrospectivo mostró que la acitretina es un tratamiento efectivo para el ECM pero que la incidencia de eventos adversos es más alta que con la alitretinoína (43,1% versus 29,5%)92. Sin embargo, un estudio reciente mostró que una dosis baja de acitretina puede inducir mejoría clínica en pacientes con varios tipos de EM93. Los pacientes con eccema hiperqueratósico de la mano tuvieron con mayor frecuencia un buen efecto del tratamiento con acitretina92. Un estudio piloto canadiense demostró que la acitretina era eficaz en el 33,3% de los pacientes con ECM grave94. La acitretina, como la alitretinoína, es un fármaco retinoide y, por lo tanto, potencialmente teratogénico. No se recomienda a mujeres con deseo genésico en los siguientes 3años tras el tratamiento.
Corticoides sistémicosLas guías de práctica clínica actuales sugieren que el uso de corticosteroides sistémicos debe limitarse al tratamiento del ECM grave durante un máximo de 3semanas. Sin embargo, no se recomienda para el tratamiento a largo plazo del ECM debido al riesgo de efectos adversos potencialmente peligrosos3.
CiclosporinaLa ciclosporina se ha usado para el tratamiento de la psoriasis, la dermatitis atópica y también para pacientes con ECM que no responden a ningún otro tratamiento3. Los primeros estudios en EM demostraron que la eficacia de la ciclosporina oral era similar a la de un CT (beta-metasona-17,21-dipropionato) y tenía un efecto equivalente en la mejora de la calidad de vida95,96. La eficacia a largo plazo también fue buena, incluso cuando el período de tratamiento es corto97. Un estudio retrospectivo reciente mostró que después de 3meses se registró una buena respuesta al tratamiento en el 62,9% de los pacientes, especialmente en aquellos con EM vesicular recurrente. La supervivencia de la ciclosporina en pacientes con ECM mostró que tenía una mediana de 10,3meses. Las razones principales para la interrupción fueron los eventos adversos, especialmente al inicio del tratamiento, y la ineficacia98. El tratamiento con ciclosporina debe controlarse cuidadosamente debido a la posibilidad de eventos adversos graves como nefrotoxicidad, riesgo de cáncer, aumento de la presión arterial y mayor riesgo de infección3.
AzatioprinaLa evidencia de la eficacia de la azatioprina para el tratamiento del EM es muy limitada, pero podría utilizarse en casos en que otros tratamientos hayan fallado o sean insuficientes3. Para optimizar la dosis de azatioprina, mejorar su eficacia clínica y prevenir los efectos secundarios, en algunos pacientes con EM se deben medir inicialmente siempre y más tarde de forma periódica los niveles sanguíneos de nucleótido de 6-tioguanina y 6-metilmercaptopurina metilada, ya que estos metabolitos del fármaco pueden conducir a hepatotoxicidad99. La azatioprina se ha probado en la India en el tratamiento de la dermatitis causada por Pharthenium, un alérgeno muy común en este país100.
Otros tratamientosEl metotrexato y el micofenolato se pueden utilizar en tratamientos de segunda y tercera línea del EM sin indicación, pero el nivel de evidencia de estos medicamentos es bajo49,101. En un estudio, el tratamiento con metotrexato durante 8-12semanas en adultos fue exitoso, pero a menudo seguido de pérdida de efectividad y aparición de efectos adversos, lo que llevó a la interrupción102. También su efectividad parece reducida en comparación con otros tratamientos sistémicos, como la acitretina103. El metotrexato se demostró eficaz en casos de eccema numular en niños104. La oxibutinina es un tratamiento alternativo para la hiperhidrosis y se ha demostrado que mejora el eccema dishidrótico concurrente en algunos casos105.
- •
El EM es una enfermedad multifactorial con una alta prevalencia en la población.
- •
Es fundamental el establecimiento precoz del diagnóstico y del tratamiento para evitar la posible cronificación.
- •
El ECM es el EM que se prolonga de forma continua 3meses o más o recae dos veces o más en un año, a pesar de las medidas terapéuticas adecuadas y la buena adherencia terapéutica.
- •
No existe una clasificación universalmente aceptada de los diversos tipos de EM, pero se pueden hacer grupos diagnósticos atendiendo a criterios morfológicos y etiológicos.
- •
El diagnóstico de EM es clínico y se basa en la anamnesis y la exploración física. Las pruebas epicutáneas (parches), prick test, test microbiológicos y biopsias cutáneas son útiles para descartar otras patologías o para establecer un diagnóstico etiológico.
- •
Ante un caso de EM, el médico de AP debe recomendar la protección adecuada frente a irritantes y humedad, e indicar el uso correcto de guantes y emolientes.
- •
Cuando el médico de AP identifica un paciente con EM crónico se recomienda valorar la baja laboral y derivar al especialista para la realización de pruebas complementarias.
- •
Debido a que el EM es una enfermedad que se deriva con frecuencia del ámbito laboral, la prevención de riesgos en ciertas actividades profesionales es esencial.
La elaboración de este documento ha sido financiada por GlaxoSmithKline mediante una beca no condicionada.Conflicto de intereses
Los autores declaran no tener ningún conflicto de intereses.
Los autores agradecen el apoyo de Francisco López de Saro en la redacción y la edición de este manuscrito.