La foliculitis por larva de nematodo (FLN) es una manifestación atípica del síndrome de larva migrans cutánea (SLMC) que debemos conocer debido al aumento de viajes a países tropicales y subtropicales, donde esta entidad es endémica. Presentamos un caso acontecido en nuestro hospital en que se llegó al diagnóstico gracias a la historia clínica y su favorable respuesta al tratamiento tras haber descartado otras posibles etiologías más frecuentes.
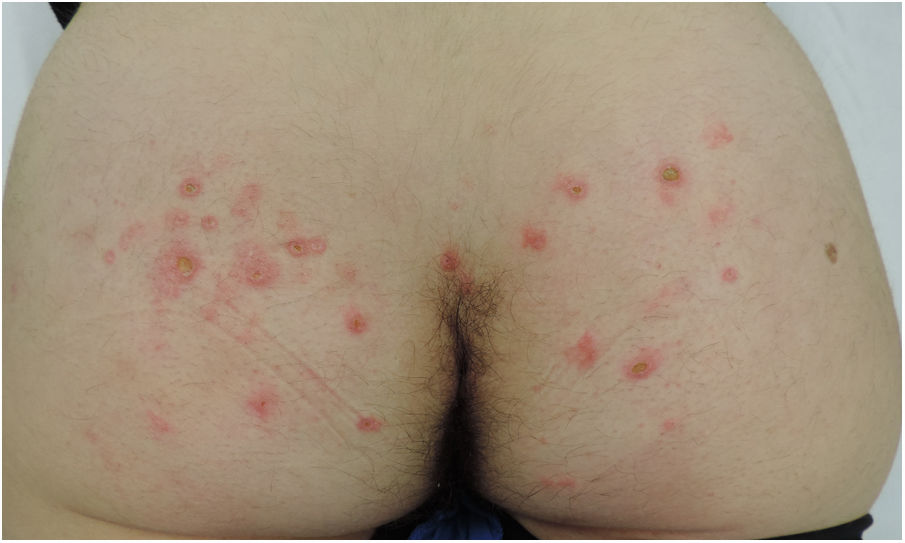
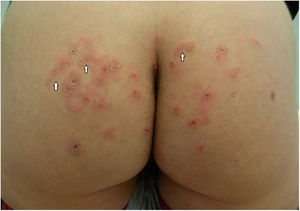
Mujer de 33 años que presentaba lesiones glúteas con prurito de predominio nocturno de un mes de evolución iniciadas tras un viaje a Argentina y Brasil, sin otras lesiones asociadas, y con buen estado general. Había recibido, en otro centro, tratamiento con corticoides orales, amoxicilina-clavulánico y crema de gentamicina/betametasona, sin mejoría. A la exploración, presentaba múltiples lesiones papuloeritematosas en glúteos, algunas excoriadas (fig. 1). No se palpaban adenopatías inguinales.
Ante la sospecha de posible foliculitis infecciosa, se tomó una muestra para reacción en cadena de polimerasa de herpes, biopsia y análisis clínicos incluyendo serologías de VIH, VHC y VHB; además de pautarse valaciclovir 500mg/12h/5días, fluconazol 50mg/día, ácido fusídico tópico y bilastina.
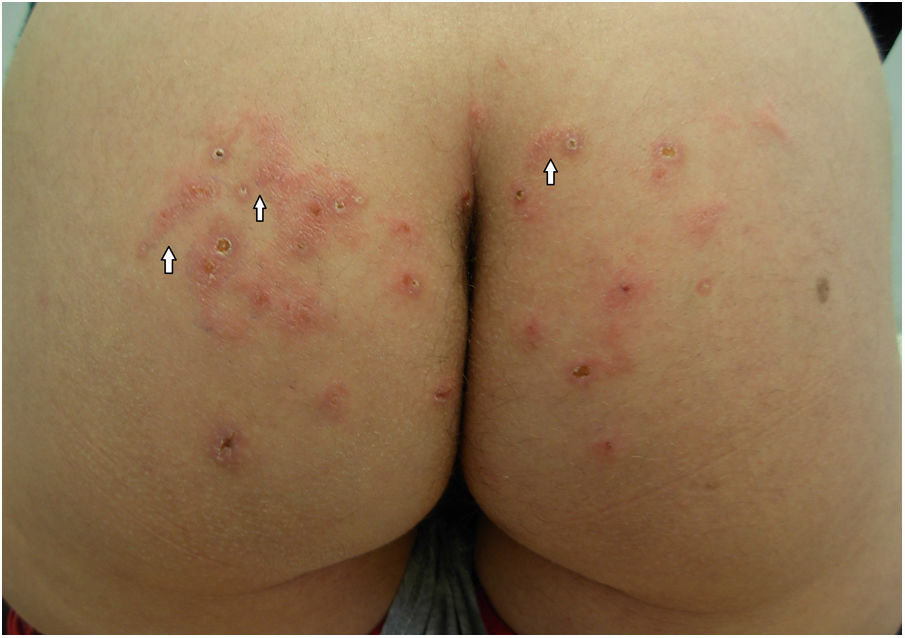
A los 5 días se objetivó empeoramiento de las lesiones, apreciándose una lesión de nueva aparición sugestiva de trayectos serpinginosos, que bien podrían ser secundarios a rascado, pero que orientaban a posible infestación por larva migrans (fig. 2). Los resultados del análisis histopatológico fueron compatibles con la sospecha, mostrando edema dérmico junto con un infiltrado inflamatorio de distribución perivascular y perianexial, con abundantes eosinófilos y la presencia de cambios de «perifoliculitis», sin destrucción del epitelio folicular.
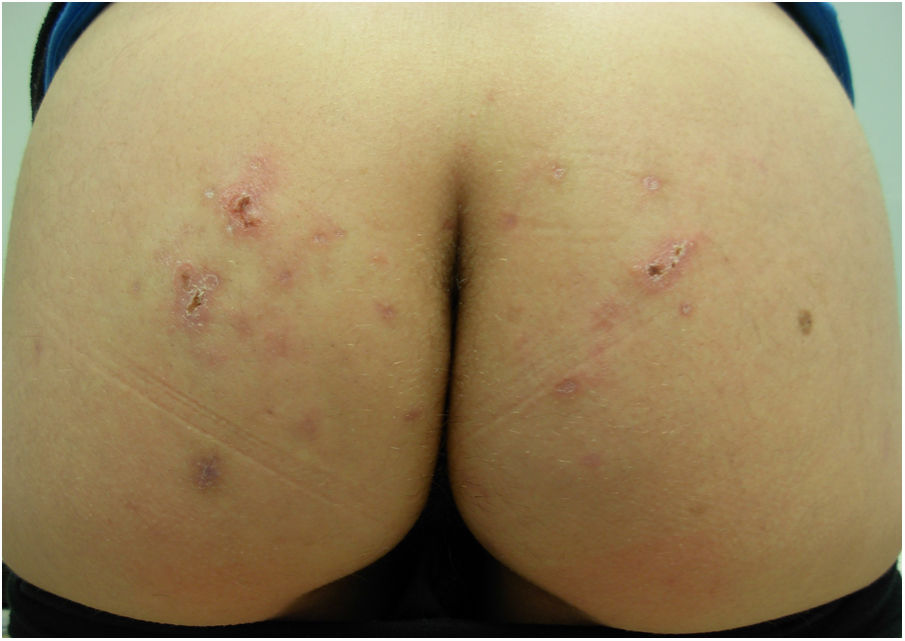
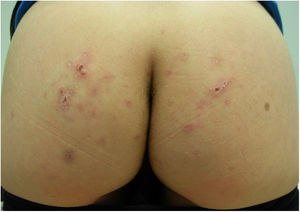
Se solicitó una ecografía de partes blandas para intentar visualizar el parásito, que resultó normal. No obstante, ante la evolución tórpida del cuadro y la sospecha clínica, se pautó tratamiento con albendazol oral 400mg/día/durante 3 días, presentando la paciente rápida mejoría de las lesiones y del prurito durante las semanas siguientes, hasta l resolución del cuadro en 6 semanas, sin precisar más dosis (fig. 3).
Presentamos un caso de FLN, una forma de presentación atípica del SLMC. Se trata de una entidad poco descrita (la serie más numerosa descrita en la literatura incluye 7 pacientes)1 que se postula que puede ser debida a una reacción de hipersensibilidad a la presencia del nematodo en el canal folicular2–4.
El SLMC es una entidad producida por larvas de nematodos, principalmente nematodos caninos o felinos (género Ancylostoma)1,3–11, sobre todo Ancylostoma brasiliense1,4–11, Ancylostoma ceylanicum6,7,11 y Ancylostoma caninum1,8–11. Las larvas expulsadas con las heces de dichos animales contaminan el suelo, produciéndose el contagio del huésped mediante su penetración transcutánea1,3,5–8,11. Dicho contagio se produce más frecuentemente en playas de países tropicales y subtropicales1,3,5–8,11.
Tras un periodo de incubación variable (días/semanas)1,3,8,10, en caso de desarrollar una FLM el paciente presentará múltiples pápulo-pústulas foliculares, pruriginosas, localizadas preferentemente en pies6–8 o nalgas1,5–9. Ocasionalmente presentan también pequeños surcos1,5,6,8 característicamente cortos (<5cm) y que suelen iniciarse las lesiones foliculares1,2. Ocasionalmente pueden desarrollarse vesículo-ampollas1,3,6,7,9.
El diagnóstico de esta entidad se basa en la presentación clínica junto con el contexto de un viaje reciente a un país tropical o subtropical, no siendo necesaria la realización de pruebas complementarias1,7,11. El principal diagnóstico diferencial debe realizarse con otras etiologías más frecuentes de foliculitis, como la bacteriana, que no suelen asociar prurito, tan intenso2,7, y con la escabiosis6,7,11, que asocia prurito de predominio nocturno. La analítica puede mostrar eosinofilia1,3. En el análisis anatomopatológico, ocasionalmente pueden visualizarse los parásitos en los conductos foliculares, aunque lo más frecuente es un infiltrado eosinofílico en la biopsia junto con perifoliculitis2–5,8, como en el caso de nuestra paciente. De hecho, en una serie de 8 casos de larva migrans cutánea publicada en esta revista solo se consiguió encontrar restos del parásito en una de las biopsias, considerando los hallazgos secundarios mencionados orientativos del diagnóstico11.
Se han descrito la ivermectina y el albendazol como tratamiento de primera línea1,5,10,11. En el tratamiento del SLMC la ivermectina se suele utilizar en dosis única de 12mg2; mientras que el albendazol debe ajustarse por peso (400 a 800mg/día/durante 4 días)1. En la FLN el tratamiento puede ser menos eficaz que en la larva migrans clásica1,2,5,7,9,10, teniendo que utilizar más dosis de ivermectina o combinar ambos tratamientos3,10. Además, en caso de contraindicación a tratamiento oral o de niños con bajo peso puede utilizarse albendazol tópico al 10%1. También se ha descrito un caso con respuesta a ivermectina tópica12. Existen casos que incluso sin tratamiento pueden ser autorresolutivos en semanas/meses3,5–8,11.
Como conclusión, mencionar que a pesar de que la FLN es muy infrecuente en nuestro medio, el incremento de viajes a países tropicales y subtropicales exige que cada vez se tenga un mayor conocimiento de las enfermedades tropicales5, para mejorar la calidad asistencial a estos pacientes mediante un rápido diagnóstico y tratamiento, evitando sobreinfecciones y otras complicaciones5,6.
Por tanto, como clave diagnóstica de esta entidad, debemos sospecharla ante lesiones cutáneas de tipo foliculitis con intenso prurito de predominio nocturno y que hayan realizado un viaje reciente a un país tropical.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.