La hipopigmentación cutánea es un efecto adverso local frecuente tras el tratamiento con corticoides. Sin embargo, la atrofia e hipopigmentación lineal, siguiendo el trayecto de los vasos linfáticos secundario al tratamiento con corticoides intralesionales, es un efecto secundario poco descrito1.
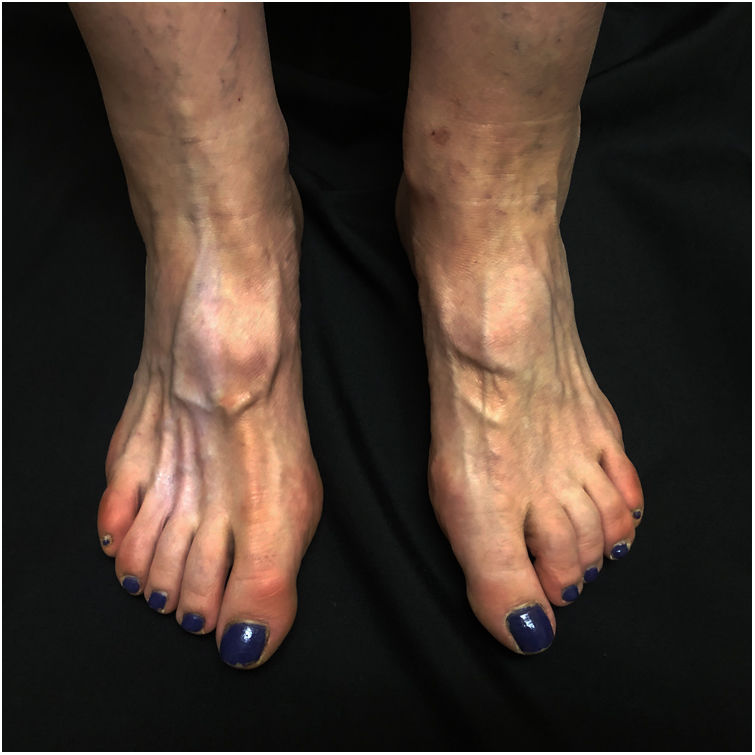
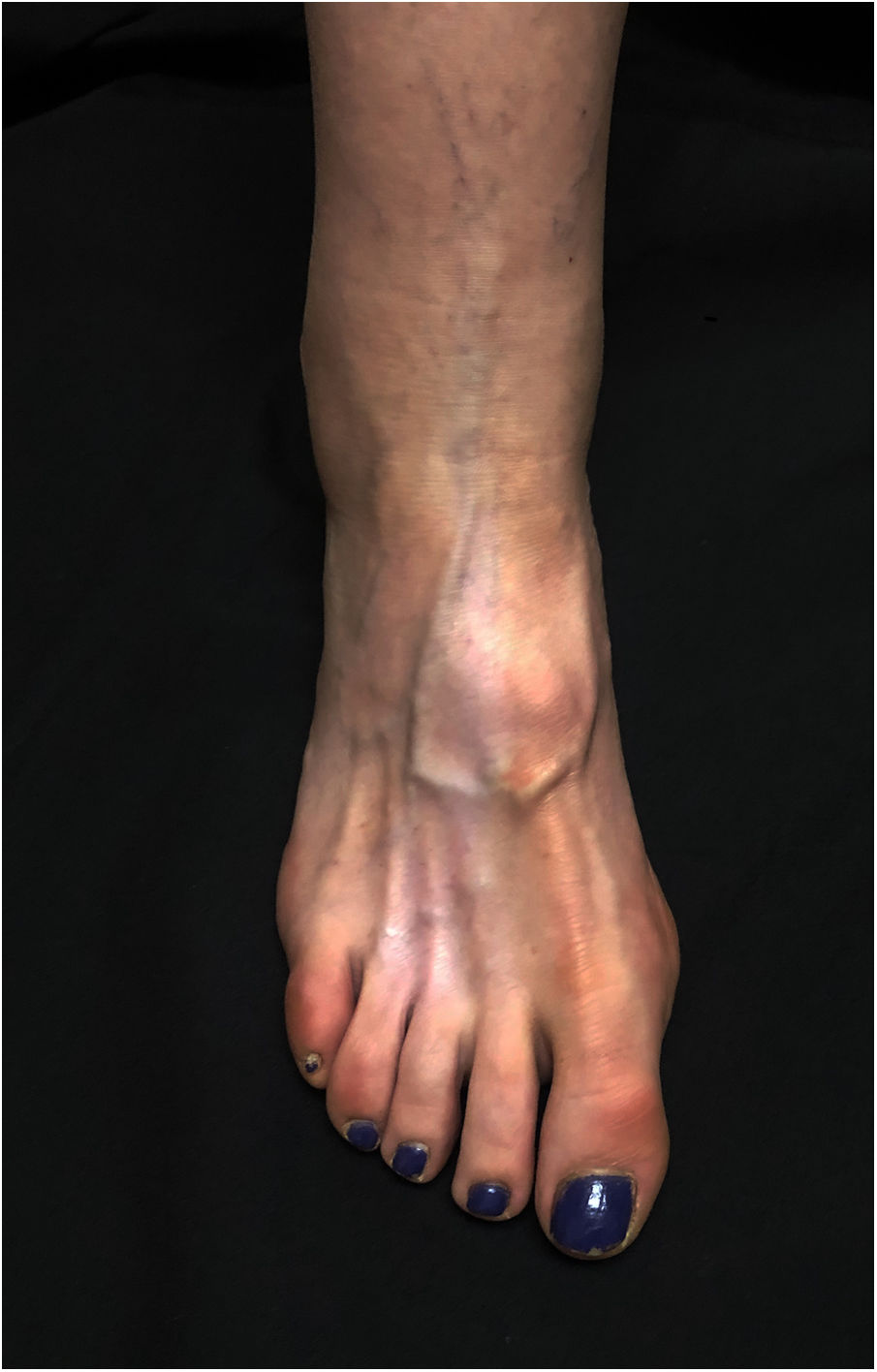
Una mujer de 60 años consultó por presentar una hipopigmentación asintomática en el dorso del pie derecho de 3 meses de evolución. Tres meses antes, la paciente fue diagnosticada de un neuroma interdigital doloroso que se trató con 2ml de acetónido de triamcinolona (40mg/ml) inyectado en el tercer espacio interdigital del pie derecho, con resolución del dolor. En la exploración física se observó una mancha hipopigmentada y atrófica localizada en el dorso del pie junto con atrofia de los músculos subyacentes. La hipopigmentación presentaba una morfología triangular y bordes bien delimitados, con la base entre el segundo y cuarto metatarsiano, ascendiendo hacia el tobillo siguiendo una distribución paralela al trayecto de los vasos linfáticos (figs. 1 y 2). No se observó disminución de la temperatura local ni de los pulsos pedios. Con los antecedentes médicos y los hallazgos clínicos se realizó el diagnóstico de atrofia e hipopigmentación perilinfática secundaria a la administración de corticoides intralesionales.
Los corticoides intralesionales son un tratamiento efectivo y ampliamente usado en el campo de la dermatología y la reumatología. Sin embargo, pueden presentar efectos adversos locales entre los que se incluyen el dolor, el sangrado, la infección, la alopecia, la calcificación local, la hipo o hiperpigmentación cutánea y la atrofia1,2. Cuando se manifiesta la atrofia y la hipopigmentación, esta se encuentra localizada en el sitio de inyección2, siendo la distribución lineal conocida como «atrofia e hipopigmentación perilesional/perilinfática» un efecto secundario infrecuente1. Clínicamente, se puede observar una distribución lineal o en forma de rama, aunque la morfología final dependerá de la distribución linfática de la zona donde se han aplicado los corticoides. La atrofia e hipopigmentación perilesional/perilinfática puede tener lugar tanto tras la administración intralesional2,3 como tópica4 de los corticoides y puede iniciarse tras unas semanas o incluso meses desde la aplicación de los mismos. Se han reportado varios casos de este efecto secundario tras el tratamiento de epicondilitis5, cicatrices queloideas2 o tenosinovitis6 con corticoides intralesionales. Sin embargo, existen menos descripciones, tras el tratamiento de neuroma de Morton con acetónido de triamcinolona intralesional, como es nuestro caso. Probablemente, el principal factor patogénico es la diseminación linfática de la suspensión de los corticoides1,3. En 1975 se observó que, tras la inyección de colorante azul de Evans en las lesiones atróficas, estas lesiones se correlacionaban con la distribución de los vasos linfáticos1. Este efecto secundario solo se ha descrito tras el uso de inyectado de acetónido de triamcinolona y no con otros corticoides. El acetónido de triamcinolona es una macromolécula que se disuelve lentamente con la finalidad de ofrecer un efecto prolongado. En esta dirección, los vasos linfáticos podrían tener un papel importante eliminando el exceso de moléculas de triamcinolona en su estado libre dando lugar a una hipopigmentación durante su recorrido3. Otra explicación podría ser el uso más extendido del acetónido de triamcinolona intralesional frente a otros corticoides. El diagnóstico es clínico. En el estudio histológico se puede observar atrofia de la epidermis y la disminución del contenido de melanina sin reducción del número de melanocitos2, aunque en algún caso se puede observar la disminución del número de melanocitos4. En cuanto al tratamiento, este es limitado. Se han reportado casos de repigmentación espontánea desde 6 meses hasta un año desde el diagnóstico2,3.
Como conclusión, reportamos un efecto secundario poco frecuente tras el tratamiento de un neuroma interdigital con corticoides intralesionales. Debemos conocer la morfología característica de este efecto secundario con el fin de evitar exploraciones complementarias innecesarias e informar al paciente del posible riesgo de hipopigmentación sobretodo, en pacientes con fototipo más alto.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.