INTRODUCCIÓN
La vasculitis reumatoide es una complicación grave e infrecuente de la artritis reumatoide (1) que puede progresar hacia una vasculitis sistémica multiorgánica (2). La VR afecta a vénulas postcapilares, así como a arterias de pequeño y mediano tamaño. Los estudios histopatológicos se caracterizan por la variabilidad de hallazgos que incluyen: engrosamiento endotelial, necrosis fibrinoide de la pared, leucocitoclasia, extravasación de hematíes e infiltrados perivasculares de neutrófilos y células mononucleares que pueden invadir la pared vascular (3).
DESCRIPCIÓN DEL CASO
Una mujer de 70 años de edad fue remitida a nuestro Servicio de Dermatología con una historia de 8 semanas de evolución de lesiones cutáneas espontáneas en la cara. La paciente, que fue diagnosticada de celulitis, había recibido tratamiento con mupirocina tópica y cloxacilina oral (1.500 mg/día durante 10 días) sin ningún resultado, al ser identificado en cultivo de la lesión E. aureus. Seis semanas después la paciente notó la aparición de nuevas lesiones en los dedos de los pies y empeoramiento de las lesiones preexistentes. Todas sus lesiones cutáneas eran asintomáticas y la paciente no presentó fiebre, debilidad o pérdida de peso antes del ingreso.
Entre sus antecedentes personales destacaba una historia de AR seropositiva y deformante de 35 años de duración y un síndrome de Sjögren secundario. La paciente había sido tratada consecutivamente con varios fármacos antirreumáticos de acción lenta (FARAL), tales como D-penicilamina, metotrexato, azatioprina y desde 1996 corticosteroides orales a la dosis de 4 mg/día de 6-metil prednisolona que mantenía al inicio del cuadro cutáneo con resultados escasos. Al ingreso la sinovitis de la paciente permanecía estable desde hacía varios años. Además durante los últimos 6 años la paciente manifestó una leve neutropenia crónica intermitente, sin aparición acompañante de serositis, infecciones o esplenomegalia. No había relación entre los niveles de neutrófilos en sangre, la corticoterapia y los FARAL. Las biopsias de médula ósea, realizadas como parte del estudio de la neutropenia, mostraron celularidad y maduración mieloide normal. La paciente negaba haber tenido previamente lesiones cutáneas, incluyendo nódulos reumatoides, y no tenía historia de enfermedad cardíaca o vascular periférica.
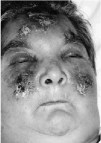
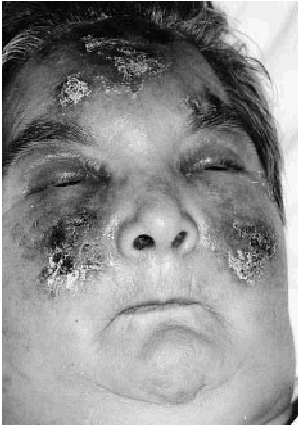
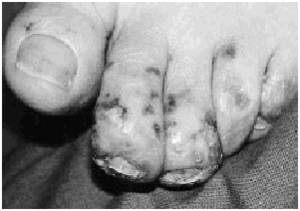
La exploración física al ingreso reveló múltiples deformidades articulares, incluyendo subluxación y desviación ulnar de las articulaciones metacarpofalángicas. Todas las articulaciones mostraban un déficit de movilidad y no había datos de sinovitis activa. La paciente mostraba un intenso edema facial, en especial en los párpados. En ambas mejillas y frente presentaba placas eritematosas y edematosas con áreas purpúricas, erosiones exudativas y escaras centrales (Fig. 1). En los dedos de los pies se observaban pequeñas máculas y pápulas purpúricas con escarificación central (Fig. 2). Los pulsos periféricos eran simétricos, estando conservados y ambos pies mantenían su temperatura. El resto de la exploración física, incluyendo la palpación abdominal y un examen neurológico completo, era normal. Dos días después del ingreso la paciente comenzó con una febrícula constante (37,7° C) y malestar general, sin otros síntomas. Una nueva anamnesis y exploración física no revelaron un posible foco infeccioso.
FIG. 1.--Placas eritematosas con áreas purpúricas y escaras localizadas en frente y mejillas.
FIG. 2.--Aspecto clínico de las lesiones localizadas en pies.
Los hallazgos de laboratorio más significativos al ingreso fueron: leucocitos, 1.600/µl (4,2-10,7); linfocitos, 1.200/µl (1,4- 2,9), y neutrófilos, 100/µl (2,1-4,9), estando los hematíes y las plaquetas dentro de los límites normales; glucosa, 116 mg/dl; albúmina, 3,1 g/dl; pruebas de función hepática alteradas: AST, 55 UI/l (0-21); ALT, 69 UI/l (0-22), γ-glutamiltransferasa, 65 UI/l (5-25), y fosfatasa alcalina, 299 UI/l (65-195); los resultados de la creatinina sérica y urinaria, así como el proteinograma fueron normales. La velocidad de sedimentación globular fue de 78 mm/h (0-20) y la PCR 47,6 mg/dl. El factor reumatoide (FR) era positivo a un título de 250 UI/ml. Tanto los cultivos microbiológicos de piel lesional, esputo, sangre y orina, como las serologías para VHA, B y C y para VIH fueron todos negativos. En cuanto a los estudios inmunológicos fueron positivos los anticuerpos antinucleares (ANAs) 1/100, los anticuerpos anticitoplasma de neutrófilos (p-ANCAS) 1/100, y las crioglobulinas (criocrito < 1%). Por el contrario no se detectan anticuerpos anti-DNA, Ro, La y cardiolipinas. Había consumo del complemento, con un nivel de C3c de 41 mg/dl (75-140) y de C4 de 4,5 mg/dl (10-34) y un aumento de actividad para el inhibidor de C1 (141%).
La radiografía de tórax descartó enfermedad pleuropulmonar aguda. Las tomografías axiales computerizadas de cráneo y abdomen no mostraron hallazgos patológicos. Un frotis de sangre periférica confirmó la presencia de neutropenia, sin otras anomalías acompañantes. La biopsia de médula ósea obtenida de la cresta ilíaca mostraba celularidad y maduración normal tanto eritroide como mieloide. Los estudios electromiográficos y de velocidad de conducción nerviosa fueron normales.
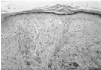
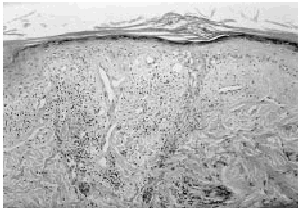
El estudio histopatológico, tanto de las lesiones de la cara como de los pies, mostraba un intenso edema en la dermis papilar, bajo una epidermis atrófica y parcialmente erosionada. Alrededor de vasos sanguíneos de pequeño y mediano tamaño se observaban infiltrados inflamatorios, compuestos principalmente por neutrófilos, la mayoría de los cuales presentaban leucocitoclastia (Fig. 3). Además en dichos infiltrados aparecían algunas células mononucleares, como linfocitos e histiocitos, y raramente eosinófilos. Los vasos sanguíneos afectados presentaban engrosamiento endotelial y áreas de necrosis fibrinoide densamente infiltradas por células inflamatorias (Fig. 4).
FIG. 3.--Edema en dermis con infiltrados perivasculares con neutrófilos y presencia de leucocitoclasia (HE, ×100).
FIG. 4.--Vaso con necrosis fibrinoide y denso infiltrado inflamatorio con leucocitoclasia (HE, ×200).
El cultivo del tejido lesional fue negativo para bacterias y hongos.
La paciente fue inicialmente aislada y tratada como una paciente neutropénica con fiebre, con cloxacilina intravenosa (500 mg/6 h), ciprofloxacino oral (500 mg/12 h) y nistatina oral (2,5 ml/8 h). Una vez realizado el diagnóstico de vasculitis reumatoide el tratamiento previo se completó con 6- metilprednisolona oral (32 mg/día). El resultado del tratamiento fue la desaparición de la febrícula, el malestar y las lesiones cutáneas. Simultáneamente los títulos de ANA, ANCA y crioglobulinas disminuyeron y el recuento de leucocitos, pruebas de función hepática, VSG y complemento volvieron a la normalidad. La dosis de corticosteroides fue disminuyéndose progresivamente y a los 2 meses, con una dosis de 15 mg/día, presentó una recidiva del cuadro cutáneo sin acompañarse de neutropenia, lo que obligó a la subida de la dosis.
DISCUSIÓN
La vasculitis reumatoide (VR) es una complicación infrecuente de la artritis reumatoide (2), que comprende un amplio espectro de manifestaciones clínicas (3). Entre dichas manifestaciones clínicas las más frecuentes son la mononeuritis múltiple y las lesiones cutáneas (2). La afectación cutánea está presente en alrededor del 80% de los pacientes (3, 4) y abarca desde exantema, teleangiectasias periungueales, petequias o púrpura palpable hasta úlceras necróticas y gangrena digital (5). Es interesante recalcar que la mayoría de las lesiones dermatológicas graves no se correlacionan con los grados mayores de vasculitis sistémica (3).
El desarrollo de la vasculitis reumatoide se ha asociado con un curso severo de la artritis reumatoide y concentraciones séricas elevadas de factor reumatoide, sexo masculino y la presencia de manifestaciones extraarticulares previas, como nódulos subcutáneos y lesiones periungueales (5). Nuestra paciente presentaba una artritis reumatoide grave, resistente a los FARAL prescritos, con factor reumatoide positivo y que permanecía estable tras un largo período de destrucción articular. Por el contrario ella nunca había tenido factores dermatológicos previos relacionados con el desarrollo de la VR. Los estudios realizados en pacientes con AR activa, y sin evidencia de afectación vascular sistémica, han mostrado una alta incidencia de lesiones cutáneas, consistentes en nódulos subcutáneos y en telangiectasias y pequeños infartos cutáneos a nivel de los pliegues ungueales o pulpejos de dedos (3). La fuerte correlación encontrada entre esas manifestaciones cutáneas y la VR ha hecho que muchos autores consideren que dichas lesiones pueden ser parte del espectro clínico de la vasculitis reumatoide, incluso aunque no siempre cumplan criterios histológicos para vasculitis (3, 5). Por tanto, la posible transición desde las lesiones cutáneas menores hasta una intensa vasculitis, no ocurre en nuestro paciente. En este sentido, Watts y cols. han observado en sus series pacientes que evolucionan desde una vasculitis exclusivamente localizada en los pliegues ungueales hasta una enfermedad sistémica (6).
La vasculitis reumatoide representa la parte más grave del espectro de la artritis reumatoide (7), con una mortalidad del 30-40% en la mayoría de las series (3). Las causas más frecuentes de muerte encontradas en la VR son las lesiones vasculíticas importantes en órganos internos y las infecciones (7, 8). El hecho de que las infecciones sean una causa importante de mortalidad se convierte en un dato especialmente relevante en un paciente con vasculitis reumatoide, febrícula y neutropenia. La neutropenia en un paciente con artritis reumatoide se ve generalmente como parte de un síndrome de Felty, síndrome caracterizado por la asociación de AR, neutropenia y esplenomegalia (9). No obstante, otros pacientes como la nuestra presentan artritis reumatoide y una neutropenia crónica intermitente en ausencia de esplenomegalia (9, 10). En ambas sit:uaciones un número de neutrófilos de menos de 100 /µl supone un riesgo significativo de infecciones, generalmente debidas a bacterias entéricas o piógenas, siendo éstas potencialmente mortales, principalmente por sepsis (10, 11). Este riesgo de infección se incrementa debido a la función anormal de los neutrófilos que se observa en pacientes con artritis reumatoide y neutropenia, incluyendo quimiotaxis, fagocitosis y actividad bactericida y una capacidad reducida para generar radicales superóxido (9, 12). De acuerdo con los datos previos nuestra paciente con una vasculitis reumatoide activa y un recuento de neutrófilos al ingreso de 100/µl era muy susceptible a infecciones. Así que cuando tuvo fiebre y malestar general consideramos su situación como crítica, y descartar una infección se convirtió en nuestra primera prioridad. Como se ha visto en el apartado de descripción del caso, ninguno de los estudios microbiológicos o radiológicos realizados a la paciente detectaron la existencia de alguna infección. Consecuentemente tanto los síntomas constitucionales como la febrícula y la alteración en la función hepática fueron relacionados con su enfermedad subyacente (10, 13). Todos estos parámetros se normalizaron cuando se comenzó con el tratamiento inmunosupresor. Los pacientes con vasculitis reumatoide y afectación orgánica importante son generalmente tratados con corticosteroides y agentes citostáticos como la azatioprina y la ciclofosfamida (2, 4). Es bien conocido que estas drogas pueden tener un efecto inhibitorio sobre la granulocitopoyesis (13, 14). Por tanto, en nuestra paciente la neutropenia no sólo incrementa la susceptibilidad a las infecciones, sino que también es un factor limitante para la terapia. Esto es un punto muy interesante dado que un régimen terapéutico apropiado es un importante factor predictivo de supervivencia en la vasculitis reumatoide (15). Probablemente la buena evolución de nuestra paciente se deba a la ausencia de afectación de órganos vitales.
El significado de los ANCA positivos no está claro; se ha encontrado positividad en el 43-75% de las VR y en el 15-50% de todos los pacientes con AR (16).
Aunque la patogenia exacta de la vasculitis reumatoide sigue siendo desconocida, una hipótesis actual implica a inmunocomplejos circulantes en el desarrollo de vasculitis en pacientes con artritis reumatoide (3, 13). En este sentido el FR parece contribuir en la patogenia mediante la presentación antigénica y la formación de inmunocomplejos que facilitan la activación del complemento y estimulan la síntesis de citocinas (17, 18). En cuanto a la patogenia de la neutropenia en la artritis reumatoide, ésta es compleja y comprende múltiples mecanismos mediados por fenómenos inmunes. Entre ellos, los inmunocomplejos circulantes y autoanticuerpos contra antígenos de los neutrófilos desempeñan un papel en el desarrollo de la neutropenia autoinmune en pacientes que sufren artritis reumatoide (19). Todas estas hipótesis de base inmunológica parecen razonables en casos como el nuestro. Nuestra paciente tenía títulos altos de factor reumatoide, consumo de complemento y crioglobulinas, todos ellos factores que han sido considerados marcadores de vasculitis en la artritis reumatoide (4, 15). Además, la presencia de anticuerpos anticitoplasma de neutrófilos y la buena evolución observada con el tratamiento inmunosupresor apoyan la patogénesis inmune de la neutropenia en nuestra paciente.
En la literatura consultada por nosotros no encontramos esta forma de presentación en la cara ni en la vasculitis reumatoide ni en el síndrome de Sjögren.
En conclusión, la vasculitis reumatoide es una complicación de la artritis reumatoide que puede llegar a comprometer la vida. En nuestra paciente la asociación de una afectación cutánea intensa y aguda, neutropenia y febrícula nos indican la importancia de una visión global cuando tratamos pacientes dermatológicos en situaciones críticas.