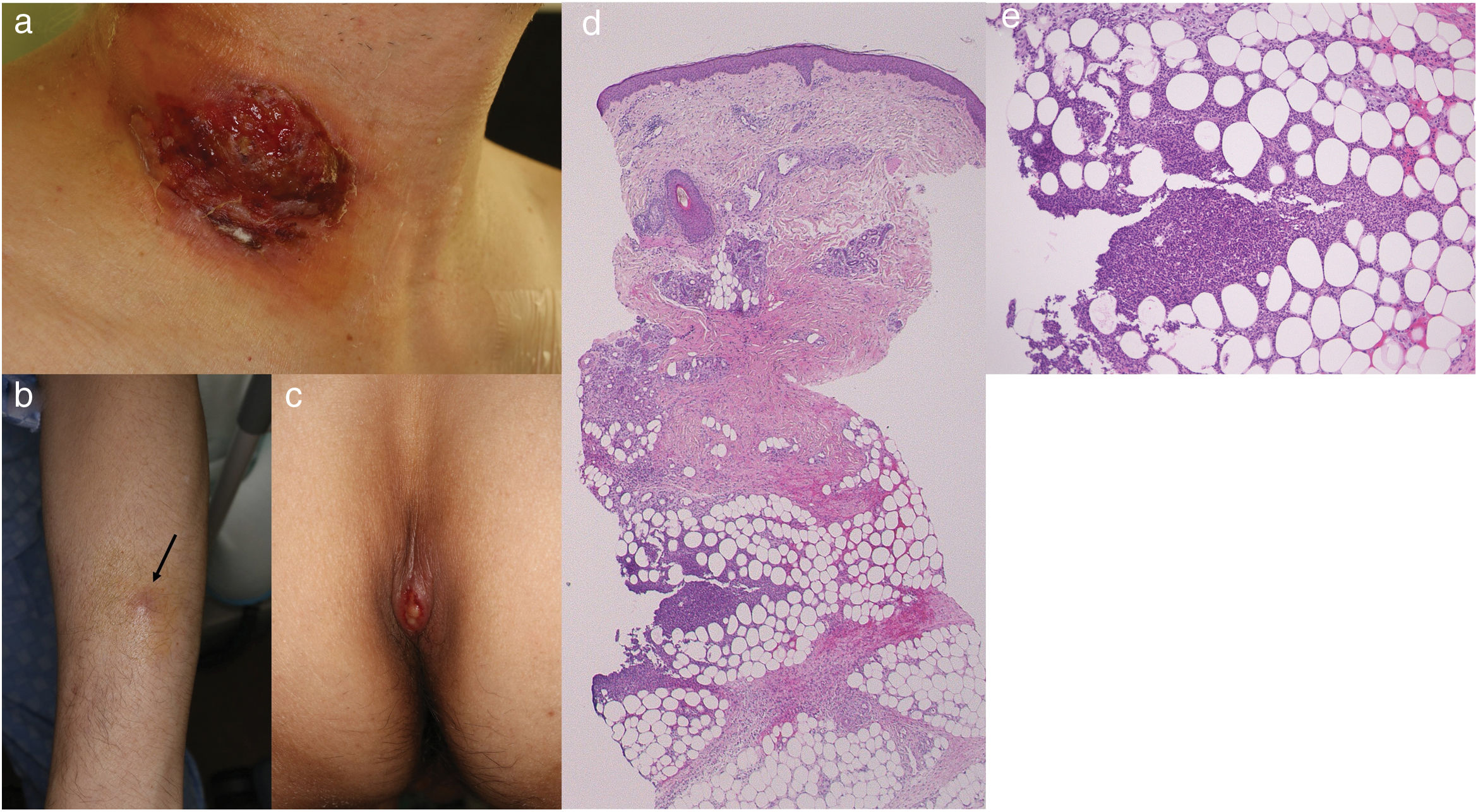
Caso clínico infrecuente que acudió con úlceras similares al pioderma gangrenoso (PG) desarrollando posteriormente úlceras de tipo cervical seguidas de nódulos subcutáneos dolorosos en las extremidades inferiores, reflejando paniculitis neutrofílica en el examen histopatológico en un paciente con síndrome mielodisplásico.
Se trata de un caso de un varón de 51 hospitalizado debido a síndrome mielodisplásico que recibió quimioterapia con azacitidina sin factor estimulante de colonias de granulocitos. Desarrolló una úlcera cutánea e induración subcutánea en el sitio de inserción del catéter venoso central en la región derecha del cuello (fig. 1a). Aunque no se realizó biopsia cutánea en dicho momento, se sospechó PG, iniciándose tratamiento de prednisolona oral (PSL) (60mg/día). La úlcera cutánea se resolvió en 3 semanas. Tras terapia de inducción de la remisión, se administró antraciclina durante 3 días y citarabina durante 7, reduciéndose la dosis de PSL a 25mg, no observándose recidivas de las lesiones cervicales. Sin embargo, surgieron nuevas induraciones subcutáneas dolorosas en las extremidades, con fiebre alta. El hemograma mostró niveles elevados de proteína C reactiva (2,51mg/dl) y reducción del recuento plaquetario (1×104/μl). La exploración física reveló la presencia de múltiples induraciones eritematosas subcutáneas blandas (de cerca de 0,5 a 2cm de diámetro), en los antebrazos y muslos, así como una úlcera en el sacro (fig. 1b y c). Las muestras locales de las pruebas bacteriológicas y micológicas resultaron negativas, siendo débil la respuesta del paciente a los antibióticos. La biopsia cutánea de la induración subcutánea del antebrazo izquierdo reflejó hemorragia, infiltración de neutrófilos y linfocitos de la dermis profunda, y paniculitis lobular neutrofílica, sin ningún signo de vasculitis (fig. 1d y e). Las lesiones en las extremidades y la zona sacra mejoraron sin incrementar la dosis de PSL.
(a) Úlcera profunda bien demarcada en el sitio de inserción del catéter venoso central. (b) Nódulos eritematosos dolorosos en el antebrazo (flecha). (c) Lesión ulcerativa en la zona sacra. (d) Examen histopatológico que refleja paniculitis lobular (H-E, ×20). (e) Mayor amplificación que muestra infiltración neutrofílica en el tejido graso (H-E, ×200).
En el caso actual, las úlceras profundas en el sitio de inserción del catéter venoso central en la región derecha del cuello fueron consideradas una reacción de patergia, un signo característico de PG. No existieron lesiones ulcerativas de PG en ninguna parte del cuerpo, aparte del cuello. Transcurridos 2 meses, aparecieron nódulos eritomatosos subcutáneos dolorosos en las extremidades, revelando la biopsia cutánea la presencia de paniculitis lobular neutrofílica. Dado que no se observaron paniculitis septal ni granuloma radial de Miescher, se excluyó eritema nudoso. Tanto PG como paniculitis neutrofílica se categorizan como dermatosis neutrofílicas profundas1, lo cual sugiere que comparten patogenia. La paniculitis lobular neutrofílica se observa en el síndrome de Sweet subcutáneo. El PG y el síndrome de Sweet son enfermedades representativas de dermatosis neutrofílica, presentando a menudo ambas enfermedades características similares, difíciles de diferenciar, especialmente en pacientes con trastornos hematológicos2–4. Tales casos solapados o atípicos han sido reportados bajo el término de «dermatosis neutrofílicas de trastornos mieloproliferativos», que sugieren un vínculo de entidades de ambos trastornos en un espectro patológico continuo5. Aunque la úlcera cervical no fue biopsiada en el presente caso, no puede descartarse paniculitis neutrofílica ulcerativa.
El síndrome VEXAS (vacuolas, enzima E1, ligado a X, autoinflamatorio, somático) es una enfermedad inflamatoria debida a variantes somáticas de UBA1 que se presentan con mielodisplasia, y síntomas autoinflamatorios que incluyen condritis, vasculitis y dermatosis neutrofílica6. El síndrome VEXAS fue catalogado como enfermedad diferencial, debido a la complicación común de dermatosis neutrofílica y síndrome mielodisplásico. Sin embargo, fue descartado en este caso dado que las células granulocíticas progenitoras no contenían vacuolas citoplasmáticas en la biopsia de la médula espinal. El caso actual de síndrome mielodisplásico se presentó con diferentes fenotipos clínicos tales como úlcera profunda y nódulos subcutáneos eritematosos dolorosos en diferentes puntos temporales, debiéndose ambos a la activación de los neutrófilos.
Conflicto de interesesLos autores declaran la ausencia de conflicto de intereses.