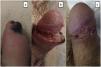
Un hombre de 53 años, con antecedentes de artritis reumatoide de 15 años de evolución mal controlada, estaba siendo atendido en cirugía general, por una úlcera de dos meses de tórpida evolución localizada en la pierna izquierda, desarrollada tras un traumatismo (fig. 1). Fue remitido a dermatología por la aparición de unas úlceras nuevas en el área genital. A la exploración se observaba una placa necrótica en el glande y prepucio con edema del cuerpo del pene (fig. 2a). En ingles se palpaban adenopatías blandas y rodaderas de gran tamaño. Con el diagnóstico empírico de sífilis primaria se administraron 2.400 mil UI de penicilina por vía IM y se tomó una muestra de sangre para una analítica general con serología para VIH, virus hepatotropos y sífilis. En urología, se realizó una circuncisión para eliminar la escara necrótica, añadiendo prednisona 30mg/24h. Sin embargo, el paciente una semana más tarde acudió de nuevo al hospital, con una dehiscencia de las suturas y un aumento del tamaño de la necrosis (fig. 2b). La serología fue negativa y el hemograma presentó una leucopenia (1200/μl), una neutropenia (150/μl) y una anemia (hemoglobina 11,2g/dl). El estudio anatomopatológico de la pieza quirúrgica informaba de ulceración, inflamación crónica, vasculitis con trombosis y necrosis isquémica (fig. 3). No se identificaron espiroquetas con inmunohistoquímica, ni micobacterias con Ziehl-Neelsen y las PCR para Chlamydia trachomatis (C. trachomatis) y Neisseria gonorrhoeae en tejido fueron negativas.
¿Cuál es el diagnóstico?
DiagnósticoPioderma gangrenoso genital.
ComentariosEl paciente acudió a revisión con un empeoramiento de la úlcera de la pierna izquierda, cuya biopsia fue también compatible con un pioderma gangrenoso. Con este diagnóstico, se realizó una infiltración con 40mg de acetónido de triamcinolona en ambas lesiones y se administró ciclosporina A oral (3,5mg/kg), con lo que se observó una resolución completa de las mismas en dos meses (fig. 2c). El paciente se mantiene estable con 100mg/día de ciclosporina oral y deflazacort 6mg/día. Durante el seguimiento en medicina interna, la ecografía abdominal reveló una esplenomegalia. Tras descartar patología hematológica responsable de la neutropenia y en el contexto de su artritis reumatoide fue diagnosticado de un síndrome de Felty. Actualmente está pendiente de valoración para iniciar tratamiento anti-TNF para el control de su enfermedad1.
El pioderma gangrenoso es una dermatosis inflamatoria neutrofílica no infecciosa caracterizado clínicamente por la aparición de unos nódulos eritematosos o pústulas que evolucionan a úlceras2. Aproximadamente el 50% de los pacientes tienen asociada una enfermedad sistémica, siendo una de las más frecuentes la artritis reumatoide, especialmente en formas agresivas de la enfermedad, como el caso de nuestro paciente, que presentaba un síndrome de Felty acompañante3. Este síndrome es una forma grave de artritis reumatoide caracterizado por la aparición conjunta de esplenomegalia y neutropenia. El pioderma gangrenoso no tiene un patrón histológico específico, pudiéndose observar un infiltrado dérmico mixto junto con ulceración, necrosis epidérmica y edema4, en ausencia de agentes infecciosos detectables. Son frecuentes los fenómenos de vasculitis leucocitoclásica o linfocitaria. El tratamiento de elección son los corticoides y la ciclosporina A. Otras alternativas son el micofenolato de mofetilo, el infliximab y las inmunoglobulinas intravenosas3.
Las lesiones de pioderma gangrenoso se localizan comúnmente en extremidades inferiores, siendo excepcional la aparición en genitales,5 donde puede confundirse con la gangrena de Fournier. En esta entidad, el desbridamiento es el tratamiento de elección para evitar la progresión6. Por el contrario, las medidas quirúrgicas agresivas en el pioderma, como fue la circuncisión en nuestro caso, están contraindicadas ya que suelen empeorar las lesiones.
Cuando el pioderma se encuentra en la región oral o genital es obligado realizar el diagnóstico diferencial con enfermedades de transmisión sexual ulcerativas7. La sífilis se caracteriza por una úlcera única no dolorosa. El chancroide (Haemophilus ducreyi) produce úlceras dolorosas y adenopatías inguinales supurativas. El linfogranuloma venéreo (C. trachomatis) obstruye el flujo linfático, causando edema crónico de los tejidos genitales y adenopatías acompañantes. El diagnóstico de estas entidades puede confirmarse mediante pruebas serológicas y PCR específicas.
La intervención del dermatólogo es fundamental en el diagnóstico la patología ano-genital, como observamos en este caso de pioderma gangrenoso de localización atípica. La anamnesis y la exploración completa de la piel es esencial para ayudarnos en el diagnóstico del mismo. Nuestra participación es clave para evitar una actitud quirúrgica agresiva, la cual puede condicionar la evolución del paciente y su pronóstico final.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.