La enfermedad de Hailey-Hailey (EHH) o pénfigo familiar benigno es un rara genodermatosis ampollosa con herencia autosómica dominante. Cursa con erosiones cutáneas, localizadas principalmente en los grandes pliegues, que se sobreinfectan y pueden ser muy dolorosas e incapacitantes para los pacientes. Es una afección difícil de tratar, y aunque se han usado múltiples tratamientos tópicos y sistémicos para controlar los brotes de la enfermedad, ninguno de ellos consigue remisiones a medio-largo plazo.
Pacientes y métodoRealizamos un estudio retrospectivo de una serie de 8 casos de EHH tratados con láser CO2 en nuestro centro desde 1999 a 2011. Los pacientes tratados tenían una media de edad de 50,7 años, siendo 4 de ellos hombres y 4 mujeres. El seguimiento de los pacientes osciló entre uno y 12 años.
ResultadosDe los 8 pacientes tratados 6 obtuvieron unos resultados satisfactorios (4 pacientes con mejoría clínica>75% y 2 pacientes entre 50-75%). Esta eficacia se mantuvo a lo largo del tiempo. Los peores resultados se observaron en los pacientes tratados con potencias más bajas. Las zonas con recidiva de la enfermedad después del tratamiento se trataron con una segunda sesión de láser con buena respuesta. No observamos efectos adversos, salvo ligeros cambios texturales y de la pigmentación.
ConclusionesEl láser de CO2 es un tratamiento eficaz y seguro a medio-largo plazo en los casos de EHH sintomáticos y refractarios a tratamientos convencionales.
Hailey-Hailey disease (HHD), or benign familial pemphigus, is a rare autosomal dominant genodermatosis characterized by the formation of blisters. Eruptions are usually located in large skin folds, and when blisters become infected the condition can be very painful and disabling. HHD is difficult to treat. Many topical and systemic treatments have been used to bring exacerbations under control, but none have achieved medium- to long-term remission.
Patients and methodsRetrospective study of 8 patients with HHD treated with carbon dioxide laser therapy in our hospital between 1999 and 2011. The patients’ mean age was 50.7 years. The 4 men and 4 women were followed for between 1 and 12 years.
ResultsSatisfactory outcomes were achieved for 6 of the patients. Clinical improvement was observed in more than 75% of the affected area in 4 patients and in 50% to 75% of the area in 2 patients. The effect of treatments was maintained over time. The poorest outcomes were observed in patients treated at lower potencies. When blistering recurred after treatment, a second laser session achieved a good response. We observed no adverse events other than slight changes in skin texture and pigmentation.
ConclusionsCarbon dioxide laser therapy was safe and effective in producing medium- to long-term improvement in HHD symptoms that were refractory to conventional treatments.
La enfermedad de Hailey-Hailey (EHH) o pénfigo familiar benigno es un rara genodermatosis ampollosa con herencia autosómica dominante, que ocurre como consecuencia de una mutación en una ATP-asa Ca2+ dependiente localizada en el aparato de Golgi1. Se manifiesta con la aparición de erosiones y ampollas cutáneas, localizadas principalmente en los grandes pliegues, como axilas e ingles. Cursa de forma cíclica, con brotes periódicos desencadenados normalmente por la fricción, sudoración, calor, estrés, infecciones locales, radiación ultravioleta, etc.2.
La EHH es una dermatosis difícil de tratar. Han sido muchos los tratamientos tópicos y sistémicos publicados en la literatura que han tenido como objetivo controlar los brotes de la enfermedad. Las opciones terapéuticas incluyen antibióticos y antivirales para controlar las infecciones bacterianas y virales secundarias; la toxina botulínica para minimizar factores agravantes, como la hiperhidrosis3–5, e inmunomoduladores como los corticoides6, ciclosporina7–9 o tacrolimus10–12 para disminuir la respuesta inflamatoria asociada. También se han experimentado con poco éxito tratamientos como la terapia fotodinámica13,14. Todos estos tratamientos solo consiguen mejorías temporales de la sintomatología, pero no son capaces de alterar el curso de la enfermedad y raramente provocan remisiones duraderas.
El tratamiento quirúrgico en la EHH debe considerarse en los casos que no respondan a las medidas generales y al tratamiento tópico/oral convencional. En los últimos años se han publicado algunos casos que han demostrado la eficacia del láser de CO2 en la EHH. Presentamos una serie de 8 casos de EHH tratados con este tipo de láser y concluimos que es un tratamiento eficaz y seguro en estos pacientes.
Material y métodosNuestro estudio analiza, de forma retrospectiva, pacientes diagnosticados de EHH y tratados con láser de CO2 en la Clínica Universitaria de Navarra, en el periodo comprendido entre 1999 a 2011.
El diagnóstico de EHH fue realizado cuando se cumplieron los criterios clínicos e histopatológicos de la enfermedad (lesiones ampollosas que confluyen y se rompen formando erosiones con localización característica en pliegues, estudio histopatológico que muestra una ampolla intraepidérmica con células acantolíticas asociadas e inmunofluorescencia directa negativa y ausencia de otras patologías que justifiquen el proceso).
Los pacientes tratados fueron mayores de 18 años, con manifestaciones clínicas de EHH incapacitantes, que les dificultaban su vida diaria, que carecían de comorbilidades importantes y que no habían respondido al tratamiento tópico ni sistémico convencional (corticoides tópicos y orales, antibióticos tópicos y orales).
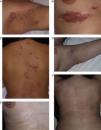
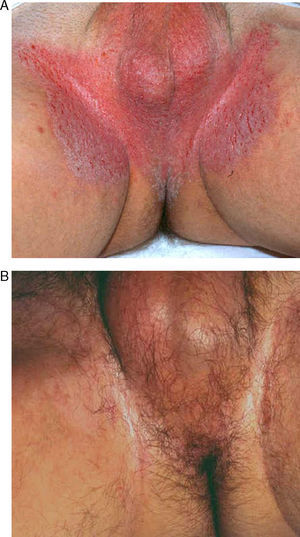
Los pacientes tratados tenían una media de edad de 50,7 años (rango: 27-69), siendo 4 de ellos hombres y 4 mujeres. La edad media al diagnóstico fue de 35,5 años. El 50% presentaba antecedentes familiares de la enfermedad. El 100% presentaba lesiones en las ingles, el 87% en las axilas, el 75% en los genitales, el 50% en la región perianal, el 25% en el tronco y el 25% en los brazos. Muchos de ellos tenían lesiones en varias localizaciones (tabla 1). Todos los pacientes firmaron un consentimiento informado antes de la realización del procedimiento. Los pacientes fueron valorados por un anestesista que descartó contraindicaciones para la anestesia general o raquídea. Previamente a la cirugía se demarcaron las áreas a tratar que incluyeron axilas (figs. 1 y 2) o zona genitocrural (fig. 3), y además en una de las pacientes zonas como el tórax, los brazos, las piernas, el cuello o la espalda (fig. 4). En esta paciente la enfermedad era especialmente incapacitante, por lo que solicitó la realización del procedimiento en zonas más visibles como la espalda, el abdomen, los huecos antecubitales o los huecos poplíteos, aun habiéndole informado de que probablemente tendría cambios texturales en la piel e hipo/hiperpigmentación (fig. 4).
Resultados obtenidos en nuestro estudio del tratamiento de la enfermedad de Hailey-Hailey con láser de dióxido de carbono
| Sexo | Edad | Edad dx | Localización | Tratamientos previos | Láser CO2 | Antecedentes familiares |
| V | 46 | 41 | AxilasInglesEscrotoPerianal | Abc tópico y oralCorticoides tópicos y oralesAntifúngico tópicoPimecrolimus. | Axilas: 2-3 pases a 25WIngles, escroto, periné: 5-6 pases a 25W | No |
| M | 47 | 36 | InglesAxilas | Abc tópico y oralCorticoides tópicos y orales.Dapsona | Ingles: 5 pases a 20WAxilas: 6 pases a 20W | PadreHermanos |
| V | 63 | 56 | AxilasBrazosGenital | Abc tópico y oralAcitretino | Axila dcha: 2 pases a 25W, 1 pase focal a 25WAxila izda: 1.er pase: 20W 2.° pase: 25W | No |
| M | 29 | 15 | EspaldaCuelloAxilasInglesVulvaBrazosAbdomenTóraxHuecos poplíteos | Abc tópico y oralCorticoides tópicos y oralesAntifúngico tópico | 1.a sesión: ingles + vulva: 25W, 15W, 15W.2.a sesión: axilas + abdomen + submamaria: 25,25, 25W3.a sesión: espalda + abdomen + huecos poplíteos + huecos antecubitales + raíz muslos: 25,25,25W | AbuelaMadreTíosHermana |
| V | 66 | 41 | CuelloAxilasInglesEscrotoPerianalEspalda | Abc tópico y oralCorticoides tópicos y oralesAntifúngico tópico y oralAcitretinoTalidomidaDermoabrasión ingles y perianal | 2001: ingles, axilas, inguinoescrotalAnestesia local: 3 pases 20W periné y 3 pases 20W en axilas2002: sesión axilas | No |
| M | 89 | 69 | InglesPerinéAxilas | Abc tópico y oralCorticoides tópicos y oralesAntifúngico tópico y oral | Sesión ingles: 20W, 20W, 18W | SobrinoHermanos |
| V | 51 | 37 | AxilasInglesEscrotoPerianal | Corticoides tópicos y oralesToxina botulínica en axilasDermabrasión: axilas e ingles (con recidiva) | -Sesión en escroto y periné-Sesión en ingles-Sesión en axilas: 2 pases de 20W en izquierda1 pase de 20W en derecha-Sesión en axila derecha-Sesión en escroto e ingles: 3 pases a 20W | PadreTíosHermanas |
| M | 73 | 65 | InglesVulva | Abc tópico y oralCorticoides tópicos y orales | Sesión ingles: 20W, 20W, 15W | No |
| Recidiva | Dolor | Recuperación | Efectos adversos | Mejoría (%) | Seguimiento | Grado satisfacción |
| No | Intenso | 8 sem | No | >75% | 3 años | Alto |
| No | Intenso | 20 sem | Hiperpigmentación | 50-75% | 6 años | Moderado |
| Focal axilar | Intenso | 4 sem | Hiperpigmentación | 50-75% | 6 años | Moderado |
| No | Intenso | 6 sem | HiperpigmentaciónPequeña cicatriz hipertróficaCambios texturales | >75% | 1 año | Alto |
| Focal axilar | Moderado | 3 sem | No | 25-50% | 5 años | Bajo |
| No | Leve | 3 sem | No | >75% | 10 años | Alto |
| Focal axilar,escrotal, inguinal | Moderado | 2 sem | Hipopigmentación | >75% | 12 años | Alto |
| No | Intenso | 6 sem | Hipopigmentación | <25% | 2 años | Bajo |
Abc: antibióticos; dx: diagnóstico; M: mujer; sem: semanas; V: varón; W: watio.
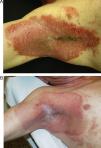
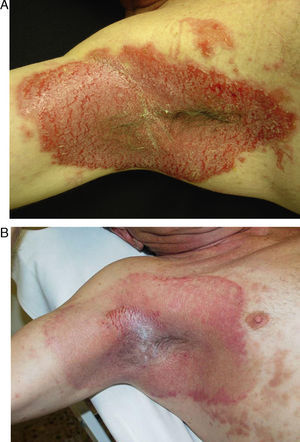
Paciente de 56 años con intensa afectación por enfermedad de Hailey-Hailey en ambas axilas. A. Imagen del paciente un mes después del procedimiento. B. Nótese la gran mejoría de las lesiones y la pequeña zona de recidiva en el hueco axilar. El paciente desestimó hacer una nueva sesión parcial de láser en esa pequeña área.
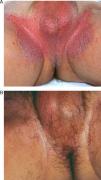
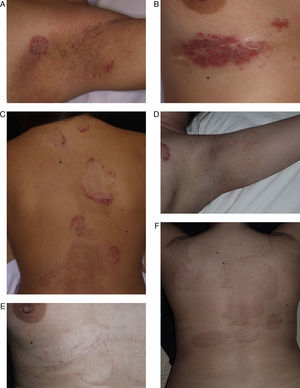
Paciente de 29 años afecta de enfermedad de Hailey-Hailey. A. Presentaba lesiones en la región axilar.B. Lesiones en la región submamaria. C. Lesiones en la superficie posterior del tronco. D, E y F. Imagen de las lesiones 9 meses después de realizar el tratamiento. Nótese la gran mejoría de las lesiones y las zonas de hipo/hiperpigmentación residual que ha dejado la abrasión. A pesar de los cambios de coloración, la paciente decidió realizar una nueva sesión de tratamiento en otras localizaciones.
La intervención fue realizada con anestesia general o raquídea, dependiendo de la localización de las lesiones. Cuando las zonas eran poco extensas se empleó anestesia local. Las zonas a tratar fueron desinfectadas con povidona iodada.
Para el tratamiento se utilizó un láser de CO2 Sharplan SilkTouch® (Sharplan, Allendale, NJ), que es un láser de onda continua escaneada. Se usó la pieza de mano de 200mm conectada al láser con potencia de entre 20 y 25W y con una duración de pulso 450 ms. El tamaño del escaneado fue de 9mm. El láser se conectó a un sistema de aspiración. Casi siempre se realizaron 2-3 pases en cada zona a tratar, retirando después de cada pase los residuos de piel abradida con una gasa humedecida en suero fisiológico. Tras los 3 pases se observaba una dermis con aspecto amarillento y pequeñas hemorragias puntiformes. Se aplicó gentamicina tópica y se ocluyeron con apósitos tipo Linitul® o Mepitel® y después con gasas.
Todos los pacientes recibieron profilaxis antibiótica y analgesia con metamizol o derivados mórficos con posterioridad al procedimiento. Diariamente durante una semana, y en régimen de hospitalización, se realizaron curas de las zonas tratadas con gentamicina tópica y se cubrieron con apósitos.
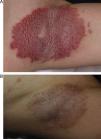
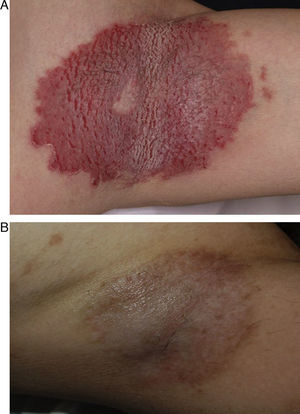
ResultadosLos resultados obtenidos en nuestro estudio se muestran en la tabla 1. Casi todos los pacientes experimentaron gran mejoría en las lesiones. Una paciente pocos días después del tratamiento desarrolló lesiones de EHH en el borde entre la piel tratada y la no tratada. A los 6 meses del tratamiento se observaron recidivas focales en un 38% de los pacientes (fig. 1), que fueron posteriormente tratadas con una nueva sesión de láser con un mayor número de pases y con buena evolución posterior. Los pacientes que obtuvieron peores resultados fueron los que se trataron al inicio y recibieron potencias más bajas que pudieron ser insuficientes.
El dolor posquirúrgico fue moderado-intenso en la mayoría de los pacientes, y en algunos casos se necesitó pautar mórficos. En la mayoría de los pacientes se observó una reepitelización completa a los 7-10 días. Los pacientes estuvieron de media 7 semanas de baja laboral.
En ninguno de ellos se observó infección bacteriana, viral o fúngica postoperatoria o dermatitis de contacto. Como efecto adverso se observó una hiperpigmentación postinflamatoria en 3 de los pacientes que fue mejorando con el tiempo. Una de las pacientes tuvo hipopigmentación leve permanente en la zona tratada y otra desarrolló una pequeña cicatriz hipertrófica en el hueco antecubital, que mejoró mucho tras la infiltración de corticoides. El grado de satisfacción de los pacientes que nos respondieron al cuestionario tras varios años de seguimiento fue alto en casi todos ellos. De los 8 pacientes tratados, 6 consideran unos resultados satisfactorios postratamiento (4 pacientes con mejoría clínica>75% y 2 pacientes entre 50-75% [tabla 1]). El seguimiento de los pacientes osciló entre uno y 12 años.
DiscusiónLa EHH es una rara enfermedad ampollosa hereditaria. Tiene un curso cíclico, desencadenándose los brotes por fricción, sudoración, calor, estrés, infecciones locales, radiación ultravioleta u otros procesos dermatológicos como la dermatitis de contacto2.
La EHH afecta muy negativamente a la calidad de vida de los pacientes. Las lesiones son dolorosas y están localizadas en zonas de roce con la ropa, lo que provoca en los pacientes un malestar continuo. Además, las lesiones suelen sobreinfectarse, lo que ocasiona un olor desagradable, que provoca gran estrés psicológico en los afectados.
El tratamiento de esta genodermatosis es poco satisfactorio. La fricción, infecciones fúngicas, bacterianas y virales agravan la enfermedad en muchos pacientes. La evitación de traumatismos y el tratamiento de las sobreinfecciones con antisépticos y antibióticos tópicos y sistémicos pueden facilitar la mejoría de las lesiones. No obstante, las remisiones duraderas son poco frecuentes.
Se han publicado casos de pacientes tratados de manera satisfactoria con toxina botulínica, que minimizaría el factor agravante de la hiperhidrosis3–5. Tratamientos como los corticoides tópicos u orales, o los inmunomoduladores como la ciclosporina7–9 o el tacrolimus10–12 podrían disminuir la respuesta inflamatoria asociada. Se ha documentado la eficacia de otros fármacos como la dapsona, el metotrexato15 o los retinoides16,17, pero existe poca evidencia de su efectividad más allá de casos aislados anecdóticos. En cualquier caso, todos estos tratamientos solo consiguen mejorías temporales de la sintomatología, pero no son capaces de alterar el curso de la enfermedad.
El tratamiento quirúrgico en la EHH se indica en los casos refractarios a las medidas generales y al tratamiento tópico/oral convencional. La eliminación quirúrgica de las lesiones con injerto posterior ha sido practicada con eficacia en algunos pacientes18,19, pero las secuelas estéticas y funcionales ocasionadas han impulsado la búsqueda de técnicas ablativas más superficiales, menos agresivas e igualmente eficaces.
Se han publicado varios de casos de EHH tratados mediante dermoabrasión20,21. Esta técnica puede ser efectiva en lesiones de EHH poco extensas, y no se asocia a una cicatrización tan antiestética y a veces retráctil como la cirugía convencional y los injertos cutáneos. Tiene la ventaja adicional de no necesitar una zona donante de piel. Sin embargo, es un procedimiento en el cual la profundidad cutánea conseguida es muy dependiente del cirujano, lo cual puede facilitar el desarrollo de cicatrices secundarias. Además, no realiza hemostasia y puede facilitar la transmisión de infecciones mediante la dispersión del tejido abradido.
Los láseres ofrecen ventajas significativas respecto a la dermoabrasión. Por una parte, permiten un control más preciso de la profundidad de la ablación, minimizando el riesgo inadvertido de penetración en la dermis reticular que provocaría cicatrices. Por otro lado, la profundidad de la ablación es predecible con cada pase, con lo que los resultados son más reproducibles que en otras técnicas como la dermoabrasión, que es más operador dependiente.
Existen 2 tipos de láser ablativos para el resurfacing cutáneo: el láser de erbio-Yag y el láser de CO2. Estos se usan para aplicaciones tanto cosméticas (fotorrejuvenecimiento) como terapéuticas (eliminación de hamartomas cutáneos, etc.).
El láser de erbio Yag emite una luz con una longitud de onda de 2.940nm y realiza una ablación precisa de la piel con un mínimo daño térmico del tejido vecino. Este láser penetra con menos profundidad en la piel que el láser de CO2 y no realiza hemostasia. Hasta la fecha se ha publicado solamente un estudio que muestra la eficacia de este tipo de láser en la EHH22.
El láser de CO2 emite con una longitud de onda de 10.600nm, la cual es ampliamente absorbida por el agua de los tejidos23. Se emplea para la renovación de la piel y puede controlar con precisión la profundidad de la ablación y el daño térmico causado en la misma.
Como ventajas frente a otros láseres y otras técnicas hay que señalar que realiza una hemostasia del área tratada y es más reproducible y menos dependiente del operador. Además, usado junto con un sistema de aspiración es un procedimiento más limpio y con menos riesgo biológico que la dermoabrasión.
En los últimos años se han publicado varios casos de EHH tratados con láser de CO224–30. En la mayoría de los pacientes este tratamiento ha demostrado ser muy eficaz y causar pocos efectos adversos asociados.
El tipo de láser que hemos utilizado en la presente serie es el láser Sharplan SilkTouch® (Sharplan Lasers, Inc., Allendale, NJ), un láser de CO2 escaneado. La duración de pulso aplicada debe ser más corta que el tiempo de relajación térmica del tejido a tratar (aproximadamente 200-600ms para la piel) para minimizar el daño térmico lateral inespecífico, que puede ocasionar cicatrices y cambios pigmentarios31. La ablación que causa varía entre 80 y 100μm de profundidad con 2 pases y 150μm con 3 pases31. En nuestro caso hemos utilizado 3 pases.
Mediante la experiencia acumulada tratando a los pacientes con EHH pensamos que para que el tratamiento sea efectivo es necesario realizar una terapia agresiva, que consista en 3 pases con al menos 25W de energía, que provoquen una ablación hasta la dermis papilar profunda y una banda de cicatrización fibrosa en la piel tratada. Se cree que para lograr buenos resultados en la EHH y evitar las recidivas es necesario cierto grado de daño térmico. Un insuficiente daño térmico podría explicar las recidivas que a veces se observan en las áreas tratadas cuando se utilizan potencias más bajas o pulsos de corta duración. Los pacientes de esta serie que recibieron un menor número de pases o con menor energía presentaron recidivas focales con más frecuencia. Hemos observado recidivas de la enfermedad en los pacientes que fueron tratados con menos de 3 pases y con energías menores de 25W. Es común, además, observar recidivas en el borde de las zonas tratadas que van mejorando paulatinamente, y que en caso de persistir en el tiempo y si el paciente lo desea, pueden ser tratadas en un segundo tiempo con el mismo procedimiento. Los efectos adversos derivados del tratamiento con el láser de CO2 se dividen en complicaciones a corto y a largo plazo. Las de corto plazo incluyen eritema, prurito, dolor, erupciones acneiformes, infecciones o dermatitis de contacto alérgicas o irritativas32. En todos los pacientes se observó un intenso eritema posquirúrgico que duró varios meses tras la intervención. En nuestra serie de pacientes no hemos observado infecciones postoperatorias, si bien es cierto que han recibido tratamiento antibiótico profiláctico.
El cuidado de las heridas posquirúrgicas se facilitó por el hecho de que el láser de CO2 produjo menor sangrado, exudación y costras que otras técnicas, como la dermoabrasión. En nuestro estudio realizamos curas con la técnica «abierta», hasta la completa reepitelización de las zonas tratadas.
Según algunos estudios las técnicas «cerradas» (curas con la colocación de apósitos semioclusivos) consiguen un menor dolor postoperatorio y una reepitelización más rápida. Sin embargo, son más caras y provocan una mayor tasa de infecciones33. En nuestros pacientes las áreas tratadas curaron aproximadamente en 10 días.
La principal limitación de esta técnica es que es un procedimiento doloroso. Aunque la anestesia tópica puede aliviar en cierta medida el dolor, normalmente no es suficiente para áreas grandes o de más de 2 pases de ablación, por lo que es necesario realizarla con anestesia general o locorregional. El dolor posquirúrgico suele persistir unos 10-14 días. La mayoría de los pacientes describió el dolor postoperatorio como moderado-severo.
Entre los efectos adversos a largo plazo producidos por el láser se incluyen el eritema, la hipo-hiperpigmentación y las cicatrices permanentes34. La incidencia de hiperpigmentación postoperatoria varía según el fototipo cutáneo, siendo mayor en personas de piel oscura, pero oscila en rangos de entre el 26 y el 36%32. Esta complicación suele ser pasajera y suele resolverse con el tiempo. La hipopigmentación suele ocurrir en el 8-19% de los pacientes y está relacionada con la profundidad de la abrasión32. Debido a que para obtener una buena respuesta es necesario realizar un tratamiento «agresivo», los cambios pigmentarios y ciertos cambios texturales son prácticamente constantes. En casi todos los pacientes hemos observado hiperpigmentación, siendo menos frecuente la hipopigmentación. Estas alteraciones van mejorando a lo largo del tiempo. No obstante, al afectar la EHH a zonas de piel normalmente no expuestas, es un efecto adverso muy tolerado por los pacientes.
Aunque en los pacientes de esta serie hemos observado cierto grado de cambios texturales, solo hemos observado una pequeña cicatriz hipertrófica en el hueco poplíteo de una de las pacientes, que respondió bien a la infiltración con corticoides. Por el contrario, no hemos objetivado cicatrices en otras localizaciones con mayor tendencia a las mismas, como la espalda o el tórax.
Algunos autores son de la opinión de que es necesaria una ablación profunda que englobe el folículo piloso para prevenir las recurrencias en la enfermedad de Darier o en la EHH35, y señalan que para la resolución de estas enfermedades es necesaria una ablación profunda. Nosotros estamos de acuerdo con esta afirmación.
Existen publicados en la literatura, aunque no muy numerosos, varios casos de EHH y otros trastornos acantolíticos tratados con éxito con láser de CO224–30.
Comparándolos con nuestro trabajo se han tratado áreas menos extensas de lesiones de EHH. No existen trabajos en la literatura donde se hayan tratado lesiones con otras localizaciones que no fuesen las axilas, la zona genitocrural o la zona submamaria. En el caso de una de nuestras pacientes se trataron grandes áreas que incluyeron zonas como la espalda, el cuello, el escote, los brazos o el abdomen, con muy buena evolución y aceptables efectos adversos.
No se ha establecido con exactitud porqué el láser ocasiona una mejoría o desaparición de las lesiones. Se sabe que tras la ablación de la epidermis y de la dermis ocurre una reepitelización a partir de los anejos cutáneos. En condiciones normales los procesos de reepitelización tras una erosión profunda en la epidermis se llevan a cabo a través de una expansión de los queratinocitos derivados de las stem cell foliculares36. Cabría preguntarse cómo puede ser que en los pacientes con EHH la nueva epidermis no presente el defecto, si las mutaciones en estos pacientes son de tipo germinal37 y están presentes en todas sus células. Es lógico pensar que tanto las stem cell foliculares como las stem cell interfoliculares tengan la misma mutación. La respuesta a esta cuestión no es conocida hoy en día. Se piensa que aunque los 2 tipos celulares tienen la mutación, esta no se expresa en las stem cell foliculares. Podría ser que existiesen varios tipos de clones de células epidérmicas (mutadas y no mutadas) y las no mutadas tengan una mayor facilidad para la superviviencia que los clones mutados en el contexto de un daño epidérmico-dérmico y la posterior reparación de heridas38. En esta situación los clones no mutados reemplazarían a los clones defectuosos en las áreas tratadas. Pensamos que sería interesante realizar estudios adicionales que clarificasen estas hipótesis.
Según algunos estudios las zonas tratadas con éxito son reeemplazadas por cicatrices atróficas37. La creación de un área de fibrosis podría condicionar una piel más dura y resistente y menos proclive a daños mecánicos externos. Por otra parte, se postula que la destrucción de las glándulas ecrinas podría ser, al menos en parte, la causante del éxito terapéutico del procedimiento al reducir factores desencadenantes de la enfermedad, como la sudoración38. Sin embargo, las biopsias realizadas a pacientes después del tratamiento con láser muestran la persistencia de las glándulas ecrinas38.
En conjunto, todas estas hipótesis sugieren que el láser de CO2, mediante la alteración física de la piel tratada, afectaría el umbral de expresión del fenotipo de la EHH.
El láser de CO2 en la EHH es un tratamiento reproducible, no operador dependiente, que ofrece un campo quirúrgico exangüe, asociado a pocos efectos adversos, con resultados cosméticos aceptables y eficaz a largo plazo en la mayoría de los pacientes. Al ser la EHH una enfermedad incurable, pensamos que es una buena alternativa en pacientes que no responden a otros tratamientos. Hay que explicar a los pacientes que la energía de láser requerida para que el tratamiento sea efectivo puede ocasionar cambios texturales en la piel y anomalías pigmentarias. Esto puede no ser un problema al localizarse frecuentemente las lesiones en áreas no expuestas, pero debe ser tenido en cuenta en otras áreas más visibles.
La limitación fundamental de este trabajo es que es retrospectivo y que no compara el tratamiento de láser de CO2 con otras modalidades terapéuticas.
Pensamos que nuestro trabajo es interesante porque es el que recopila un mayor número de pacientes con EHH tratados con láser de CO2. Además, es el único trabajo que muestra los resultados de este tratamiento en zonas extensas, más allá de las áreas intertriginosas.
Responsabilidades éticasProtección de personas y animalesLos autores declaran que para esta investigación no se han realizado experimentos en seres humanos ni en animales.
Confidencialidad de los datosLos autores declaran que han seguido los protocolos de su centro de trabajo sobre la publicación de datos de pacientes y que todos los pacientes incluidos en el estudio han recibido información suficiente y han dado su consentimiento informado por escrito para participar en dicho estudio.
Derecho a la privacidad y consentimiento informadoLos autores han obtenido el consentimiento informado de los pacientes y/o sujetos referidos en el artículo. Este documento obra en poder del autor de correspondencia.
Conflicto de interesesLos autores declaran que no tienen ningún conflicto de intereses.