La hiperhidrosis axilar (HA) y la bromhidrosis son un motivo de consulta frecuente en dermatología. Hoy en día el tratamiento más indicado es la inyección de toxina botulínica, una opción muy eficaz pero con el inconveniente de su temporalidad, y en el caso de la bromhidrosis su nula eficacia. Por otra parte, la indicación de la simpatectomía cada vez se recomienda menos por la alta incidencia de hiperhidrosis compensatoria.
En este artículo se expone el tratamiento de la HA y la bromhidrosis con un dispositivo novedoso de microondas, capaz de reemplazar las glándulas ecrinas y apocrinas por fibrosis, consiguiendo unos resultados posiblemente permanentes. El procedimiento debe realizarse preferiblemente con anestesia local tumescente. Los efectos secundarios son temporales, principalmente inflamación local. Su eficacia clínica y seguridad sitúan a esta técnica, avalada por estudios recientes publicados, como una alternativa de primera elección tanto para la HA como para la bromhidrosis.
Axillary hyperhidrosis (AH) and bromhidrosis are common causes of consultation in dermatology. Currently, the most widely prescribed treatment for AH is botulinum toxin, a very effective but temporary option; it is totally ineffective in bromhidrosis. Sympathectomy is an increasingly infrequent choice of treatment due to the high incidence of compensatory hyperhidrosis. We describe the treatment of AH and bromhidrosis with a novel microwave device that can fibrose eccrine and apocrine glands, achieving possibly permanent results. The procedure should preferably be performed under tumescent anesthesia. Side effects, principally local inflammation, are transient. Clinical effectiveness and safety, supported by recently published studies, position this technique as a first-choice option both for hyperhidrosis and for bromhidrosis.
La hiperhidrosis axilar (HA) es un problema frecuente en la población general que ocasiona repercusiones psicológicas en los individuos que la padecen. Se define como la producción de sudor por encima o más allá de los requerimientos fisiológicos, independientemente de la temperatura ambiental. Se estima una prevalencia del 1,4% en EE. UU.1, si bien entre un 20% y 33% de personas les condiciona la sudoración en esta localización, afectándoles en sus actividades de la vida diaria2,3
El tratamiento ha evolucionado mucho en los últimos años, mejorándose la eficacia y la duración de su efecto. Este artículo, tras revisar sucintamente los tratamientos clásicos hoy en día disponibles, se centra en la aplicación de las ondas microondas, un sistema novedoso de reciente incorporación al mercado, que formará parte, sin lugar a dudas, de las alternativas terapéuticas que debemos ofrecer. Este tratamiento también se ha demostrado eficaz para la bromhidrosis, afección caracterizada por la secreción de un sudor de olor desagradable.
Tratamientos clásicosA lo largo de la historia se han empleado diferentes fármacos con efecto inhibidor de la hiperhidrosis, con resultados variables, limitándose su uso por sus efectos secundarios. Uno de los más indicados es la oxibutinina (5-15mg al día), gracias al perfil de seguridad y a la eficacia clínica que tiene a largo plazo4. En estudios prospectivos aleatorizados, placebo-control, se ha demostrado su eficacia, limitándose muchas veces su indicación por la aparición frecuente, de hasta un 43% de los casos, de xerostomía5. Otros fármacos con los que hay experiencia son el glicopirrolato, oral o tópico, y la clonidina6. En una revisión reciente se desarrolla de una manera extensa todas estas opciones farmacológicas7.
Otro tratamiento clásico y actual es la toxina botulínica A, indicada para la hiperhidrosis desde el año 19968. Su eficacia es muy alta, lográndose una anhidrosis prácticamente completa. El principal problema que tiene es la temporalidad del efecto, así como su elevado precio. En algunas publicaciones se ha demostrado que su aplicación repetida a lo largo del tiempo logra ampliar la duración del efecto. Concretamente, en un estudio se ha estimado que su duración tras el primer tratamiento es de 4 meses, de 4 meses y medio con el segundo tratamiento y de 5 meses tras la tercera sesión9; otro estudio observa que la duración media del primer tratamiento es de 5,5 meses frente a 8,5 meses en la última sesión realizada10.
También se han utilizado diferentes técnicas quirúrgicas dirigidas a eliminar las glándulas ecrinas: el procedimiento de Shelley11, la técnica de Breach y la liposucción con curetaje. Todas ellas tienen resultados satisfactorios pero temporales; además se han descrito numerosas complicaciones asociadas. En términos de eficacia, por ejemplo, el tratamiento mediante succión seguida de curetaje logra una disminución de la sudoración del 85% tras un mes del tratamiento, porcentaje que va disminuyendo hasta situarse en un 61% 2 años después12.
Finalmente, la simpatectomía es probablemente la última alternativa terapéutica que se ofrece, indicándose cuando han fracasado el resto de opciones. Aunque es eficaz y con resultados permanentes para la HA, hasta en un 91%, tiene el inconveniente de la hiperhidrosis compensatoria y otras complicaciones potencialmente graves13.
Tratamiento con microondasFundamentos y mecanismo de acciónLas radiofrecuencias son radiaciones electromagnéticas que pertenecen a la categoría de las radiaciones no ionizantes. Las microondas están dentro de esta categoría, entre los rayos infrarrojos y las ondas de radio, y tienen la capacidad de calentar sustancias a través de un proceso conocido como diatermia, utilizado en cirugía desde hace décadas para coagular tejidos. Las microondas tienen una relativa selectividad por calentar los tejidos ricos en agua, como las glándulas, debido al mayor momento dipolar del agua, preservándose el tejido graso cuyo momento dipolar es menor. En el caso de la HA, aprovechando esta propiedad de las microondas, se ha diseñado un dispositivo que, con una frecuencia de 5,8GHz, es capaz de penetrar hasta la dermis profunda-tejido celular subcutáneo ocasionando a este nivel una destrucción mediante termólisis de las glándulas ecrinas y apocrinas (situadas entre 2 y 5mm de profundidad), observándose en estudios histológicos su reemplazamiento por fibrosis14. Para proteger tanto la epidermis como la dermis, este aparato, comercializado con el nombre de miraDry® (Miramar Labs, Sunnyvale, CA, EE. UU.), dispone de un sistema de succión y enfriamiento de la piel. Al succionarla conseguimos no solo tratarla de manera uniforme, sino que también evitamos un posible daño a tejidos circundantes como las terminaciones nerviosas del plexo braquial. Para entender con mayor profundidad los mecanismos de acción y los fundamentos de esta técnica recomendamos la lectura de 2 revisiones publicadas por Jacob y Johnson2,15.
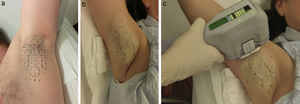
Procedimiento de aplicaciónSe puede resumir en 3 pasos. En el primero de ellos se coloca una plantilla, de un tamaño variable en función de la superficie axilar, la cual se calca en la piel, de tal forma que quedan marcados los puntos que sirven de referencia para la aplicación posterior de la pieza de mano (fig. 1a). Posteriormente se procede al segundo paso que consiste en la colocación de anestesia tumescente (fig. 1b). El último paso es administrar el tratamiento propiamente dicho, aplicando el manípulo que libera, en los diferentes puntos marcados, la energía de las microondas (fig. 1c). Hay diferentes niveles de tratamiento. En la zona axilar superior está programado de forma automática el nivel más bajo de energía (nivel 1), evitando de esta forma dañar accidentalmente el plexo braquial localizado más superficialmente en esa zona. El resto de la axila se puede tratar a un nivel máximo de energía (nivel 5), especialmente si se utiliza anestesia tumescente. Cada vez que aplicamos la pieza de mano actuamos sobre una superficie de 10×30mm por lo que, según el tamaño de cada axila, podemos aplicar entre 12 y 39 impactos. Así, dependiendo también del nivel de tratamiento aplicado —a mayor nivel, mayor duración—, el procedimiento dura entre 25 y 40minutos por axila.
El tratamiento con microondas es doloroso, por lo que debe realizarse con anestesia local. En las plantillas calcadas aparecen los puntos de inyección de anestesia que, dependiendo del tamaño axilar, pueden variar entre 26 y 60 en cada lado. El elevado número de inyecciones, a pesar de aplicarlas con aguja de insulina o de mesoterapia, resulta doloroso para el paciente. Por este motivo se prefiere aplicar hoy en día la anestesia tumescente, técnica segura ya utilizada previamente, entre otras indicaciones, en el tratamiento de la HA mediante curetaje12. Con este tipo de anestesia introducimos, a través de 4 puntos de entrada, un volumen elevado de una mezcla de suero fisiológico con lidocaína al 1% y epinefrina (entre 80 y 120ml en cada axila dependiendo de la superficie a tratar). La anestesia tumescente, además de resultar su aplicación prácticamente indolora, nos permite aplicar energías más altas y por tanto mejorar la eficacia clínica. Por otra parte, minimiza el riesgo de lesionar el plexo braquial gracias a la separación de tejidos que logra el volumen introducido de suero con anestesia y, finalmente, permite reducir la cantidad de anestesia utilizada respecto al protocolo original.
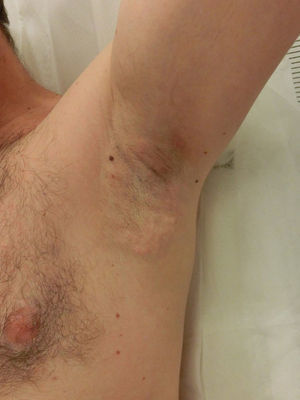
Efectos secundariosPrácticamente todos los pacientes experimentan inflamación local con dolor y presencia de nódulos subcutáneos que, de forma progresiva, desaparecen a lo largo de la primera semana (fig. 2). Debido al proceso de succión sobre la piel es frecuente también observar hematomas locales. Por todo ello se indica de forma rutinaria la toma de un antiinflamatorio oral las primeras 72horas, así como la aplicación de frío local. Ocasionalmente, las molestias pueden prolongarse varias semanas y en casos muy aislados hasta 3-4 meses, sin que lleguen a interferir con las actividades diarias.
La única complicación importante descrita en la literatura ha sido la presencia de neuropatía en 2 pacientes. En uno de ellos hubo afectación del nervio mediano y cubital, resolviéndose completamente con rehabilitación en 12 meses16. Paradójicamente, el paciente se trató con el nivel más bajo de energía y con anestesia tumescente, condiciones óptimas para evitar la afectación de estructuras nerviosas. En el otro paciente la neuropatía se asoció a debilidad muscular, con resolución completa del cuadro en 6 meses17.
La hiperhidrosis compensatoria parece ser un efecto secundario excepcional. En un estudio describen 2 pacientes con esta complicación, uno de ellos con afectación facial persistente en el momento de finalizarlo3. Finalmente, otra complicación posible es la pérdida permanente de pelo, efecto secundario descrito hasta en un 26% de los pacientes17. Este efecto secundario está actualmente en estudio como nueva alternativa terapéutica para la depilación, especialmente para el pelo canoso.
Estudios clínicosHay pocas publicaciones de estudios realizados con esta técnica, debido en parte a su reciente comercialización3,14,17,18. Destacamos la serie de Glaser3, un estudio aleatorizado, multicéntrico, tratamiento simulado-control, en la que se incluyeron a 120 pacientes con un seguimiento de 12 meses en el grupo de tratamiento (81 pacientes). Todos los pacientes tenían como criterio de inclusión una puntuación de 3 o 4 en la escala de gravedad de hiperhidrosis (tabla 1). La mejoría clínica fue estadísticamente significativa (p<0,001), mostrándose en un 89% de los pacientes del grupo activo una reducción de la puntuación de la escala a 1 o 2 al mes del tratamiento, en comparación con el 54% del grupo tratamiento simulado. Esta diferencia significativa se mantuvo durante los 6 meses de seguimiento. Usando como criterio de eficacia una disminución de 2 puntos o más en la escala mencionada, se observó que esta reducción se producía en un 67% de los pacientes del grupo activo frente a un 13% del grupo tratamiento simulado. El grupo activo, con un seguimiento de 12 meses, mantuvo durante este tiempo resultados similares en cuanto a eficacia.
Escala de medición del grado de afectación de la hiperhidrosis
| 1: Mi sudoración no es notable y no interfiere en mi vida diaria |
| 2: Mi sudoración es tolerable pero a veces interfiere con mi vida diaria |
| 3: Mi sudoración es poco tolerable y frecuentemente interfiere con mi actividad diaria |
| 4: Mi sudoración es intolerable y siempre interfiere en mi vida diaria |
En la serie de Hong et al., en la que incluyen a 31 pacientes con un seguimiento de 12 meses, observan en un 90% de ellos una reducción de la escala de hiperhidrosis de un nivel basal pretratamiento de 3 o 4 a un nivel 1 o 217. Así mismo, el grado de satisfacción del paciente respecto al tratamiento fue alto en un 90% de los casos. Finalmente, en la serie de Lee et al., con 11 pacientes con hiperhidrosis y bromhidrosis y un seguimiento de 7 meses, observan una reducción de 2 puntos en la escala de hiperhidrosis en un 83% de los pacientes14.
Tratamiento de la bromhidrosisOtra indicación novedosa y prometedora es el tratamiento de la bromhidrosis, alteración que puede aparecer sola o asociada a la HA. El tratamiento con las microondas, gracias a la capacidad de eliminar también las glándulas apocrinas, puede solucionar esta afección. En la serie de Hong17 mencionan un incremento sustancial de pacientes que refieren tras el tratamiento «no percibir mal olor» y en la serie de Lee14 el 93,8% de los pacientes clasifican la respuesta del tratamiento a este problema como buena o excelente. Hasta ahora solo determinadas técnicas quirúrgicas19, o la aplicación de ciertos láseres, como el Nd:YAG 1444nm intersticial20, podían ofrecer cierta mejoría.
Consideraciones económicasDeben considerarse también los aspectos económicos, ya que uno de los principales inconvenientes de este tratamiento podría ser su coste, condicionado sobre todo por el precio de los consumibles del aparato y el tiempo invertido en su aplicación. Aunque no hay todavía estudios comparativos realizados con esta técnica se puede calcular que 2 sesiones de microondas equivaldrían económicamente a 6 tratamientos con toxina botulínica (estimándose un precio orientativo de 500euros/sesión). Con estos cálculos, considerándose que la duración media de la toxina fuese de 8 meses, en un plazo de 4 años aproximadamente se habría igualado la inversión.
Nuestra experiencia clínicaNuestra experiencia en el tratamiento con microondas en la HA es muy positiva. Desde su comercialización en España, en mayo de 2015, se han tratado en nuestro centro 102 pacientes. Generalmente se indican 2 sesiones de tratamiento, separadas entre sí un mínimo de 3 meses, salvo en los pacientes con HA moderada o bromhidrosis aislada que podrían necesitar para solucionar su problema una sola sesión. Un 20% de los primeros 50 pacientes, tras 2 sesiones con un nivel medio de energía y anestesia no tumescente (protocolo inicial recomendado), han seguido notando una sudoración excesiva; el 80% restante han visto reducido el porcentaje de sudoración más de un 50%. Estos porcentajes son aún mejores en la actualidad, desde que se modificó el protocolo, tratando con anestesia tumescente a todos los pacientes con el máximo nivel de energía. Desde entonces solo un 5% no ha respondido al tratamiento o la respuesta ha sido insuficiente tras 2 sesiones. Estos datos son similares a los publicados en otras series, como en la de Hong17, donde es necesario aplicar hasta 3 sesiones a 15 de 31 pacientes (48%), o en la de Glaser3, en la que también aplican 3 tratamientos a 7 de 81 pacientes (8%).
Un aspecto muy importante es demostrar a más largo plazo el efecto permanente que tiene este dispositivo en la reducción de la HA. El mayor seguimiento descrito está publicado en la serie de Lupin18, con 2 años, observándose que los efectos se mantienen durante este tiempo. Conociendo la naturaleza de las glándulas en esta localización, cuyo origen es embrionario y una vez eliminadas no vuelven a regenerarse, cabe pensar que dicha mejoría no disminuya con el tiempo, y que en el futuro podamos hablar realmente de un resultado permanente. Este aspecto se está estudiando en la actualidad en nuestros pacientes mediante cuestionarios periódicos anuales que incluyen la escala de medición del grado de severidad de la hiperhidrosis.
Ninguno de los 102 pacientes tratados ha tenido efectos secundarios graves o permanentes, con un seguimiento hasta la fecha de 16 meses. En relación con la hiperhidrosis compensatoria no está demostrado que pueda aparecer con esta técnica. En nuestra casuística, 5 de los 102 pacientes tratados han observado este problema de una forma leve, tras ser preguntados específicamente en los cuestionarios de seguimiento, en áreas distantes como la espalda, la cara y el escote.
Finalmente queremos hacer hincapié en la alta eficacia de este tratamiento en los casos de bromhidrosis aislada (2 pacientes) o asociada a hiperhidrosis (13), en los que se ha constatado una resolución prácticamente completa de este problema.
ConclusionesEn las guías terapéuticas sobre la HA se indica que la cirugía, en sus diferentes variantes, es la alternativa que queda cuando las opciones médicas no han sido resolutivas. Hoy podemos decir que esta afirmación ha quedado obsoleta: la aparición de nuevas técnicas no invasivas, como la aplicación de las microondas, debe considerarse siempre antes que cualquier cirugía, y en muchos casos podría plantearse como alternativa a la toxina botulínica. El grado de satisfacción de la HA con la aplicación de las microondas es muy alto, superior a otros tratamientos, gracias principalmente a la obtención de un resultado positivo a largo plazo. Aunque los resultados publicados son muy alentadores son necesarios más estudios con periodos de seguimiento más largos antes de poder afirmar que este tratamiento tiene un efecto permanente.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.