La enfermedad de Hailey-Hailey (HH), o pénfigo crónico benigno familiar, es una rara dermatosis ampollosa caracterizada por brotes recurrentes de placas eritematosas con predilección por los pliegues cutáneos1. Suele diagnosticarse erróneamente como intertrigo candidiásico, psoriasis inversa, impétigo o dermatitis de contacto1. Se caracteriza por una acantólisis suprabasal incompleta, dándole una apariencia de «pared de ladrillos derruida» en la epidermis1. La HH se debe a una mutación del gen ATP2C1 en el cromosoma 3q21-24, implicando un defecto de la ATPasa del calcio del aparato de Golgi, con una deficiente adhesión molecular calcio-dependiente en los queratinocitos, con la subsecuente acantólisis2. Se han empleado tratamientos médicos como corticoides, antibióticos, metotrexato, naltrexona o dapsona, y otros quirúrgicos, empleándose especialmente en lesiones recalcitrantes, como láseres ablativos (CO2 y el Erbium-YAG), láser diodo, láser colorante pulsado (PDL), radiofrecuencia, terapia fotodinámica, toxina botulínica o dermoabrasión1. Desde 1987 se describe la utilidad del láser CO2, mediante la destrucción de la epidermis y la dermis papilar en el tratamiento de HH, con una mejoría significativa y persistente1. El PDL produce un daño fototérmico promoviendo la producción de colágeno y la remodelación dérmica y controlando las recurrencias, al reducir los vasos dérmicos de pequeño tamaño1. Con este escenario nos planteamos la evaluación de la respuesta clínica subjetiva valorada por el dermatólogo y por el paciente tratado con diferentes técnicas de láser en el Hospital Ramón y Cajal. Se incluyeron pacientes con HH tratados con láser CO2 y/o PDL en dicho centro desde 2001 hasta 2019 (tabla 1). Los parámetros empleados fueron láser CO2 onda continua, desfocalizado (5-15w, 2-3pases) y PDL (10mm, 0,5mseg, 7J/cm2). Se revisaron las historias clínicas para obtener la valoración subjetiva de un dermatólogo experto en tecnología láser y se contactó telefónicamente para obtener la valoración subjetiva de los resultados por parte del paciente, calificándose esta de 1 a 5 (siendo 1 respuesta nula y 5 respuesta completa) la flexibilidad, exudado, mal olor y evaluación global (tabla 2). Se trataron 7 pacientes, 2 mujeres y 5 hombres, con una edad media de 47 años al inicio del tratamiento (31-67 años), con antecedentes familiares en 3/7 (43%), con una respuesta satisfactoria valorada por el dermatólogo en 5/6 (83%), y en cuanto a la valoración de cada paciente esta pudo ser obtenida en 4/7 (57%), de los cuales indicaron respuesta satisfactoria 2/4 (50%) (tabla 2). Ninguno de los pacientes indicó efectos adversos no tolerables, destacando irritación y erosión local, con buen control con pomada antibiótica 1-2 semanas, con resolución y sin cicatrices asociadas. Para disminuir el riesgo de cicatrices se propone desenfocar el haz, emplear pulsos cortos y reducir el tiempo de permanencia. El punto óptimo de tratamiento es la vaporización de la dermis superficial, que permitiría mejorías persistentes (entre 4 meses y 12 años) superiores al 50% en la mayoría de los pacientes. Se podría tratar el área alrededor subclínica para evitar recurrencias en la periferia3. Aunque el postoperatorio más inmediato puede ser incómodo, la mayoría de los pacientes suelen estar muy satisfechos con el tratamiento con láser CO24,5. El mecanismo de acción de este láser en HH se atribuye a la fibrosis en la dermis papilar, con la destrucción de los queratinocitos mutados y su regeneración desde los anejos cutáneos, como las glándulas ecrinas, con otros sin alteración3. Como limitación del empleo del láser destaca el dolor y las molestias, que pueden persistir de 1-4 semanas, aunque con curas de la herida no suele implicar complicaciones3. El HH presenta un importante impacto sociolaboral en los pacientes, en el tercer caso de nuestra serie llegaba a limitarle la deambulación. Los cuestionarios, incluyendo efectividad, dolor, tiempo de curación, recurrencia, nuevas lesiones, complicaciones y satisfacción en general reflejan la gran eficacia del láser CO2 con estabilidad a largo plazo, permitiendo mejorías substanciales de calidad de vida, muy útiles debido al alto impacto en la calidad de vida de estos pacientes que pueden llegar a puntuaciones pretratamiento similares a pénfigos o dermatitis atópica severa4. Entre las limitaciones destacamos el reducido número de pacientes, no permitiéndonos una correcta comparación en la respuesta de ambos láseres, y la ausencia de un método objetivo para la valoración de respuesta clínica. Igualmente entre las limitaciones encontraríamos las propias de un estudio retrospectivo y el sesgo de memoria de los pacientes, acentuado por la presentación recurrente del HH. Como conclusión presentamos una serie de 7 pacientes con HH tratados con láser CO2 y/o PDL, con respuesta satisfactoria en el 86% y 50% valorada por un dermatólogo y por el propio paciente, respectivamente. Esta discrepancia podría explicarse por la presentación en brotes y recurrente de la enfermedad y el tiempo desde el tratamiento hasta el contacto telefónico. Debido al impacto sociolaboral del HH, el láser sería una de las opciones a valorar en los pacientes resistentes a otros tratamientos.
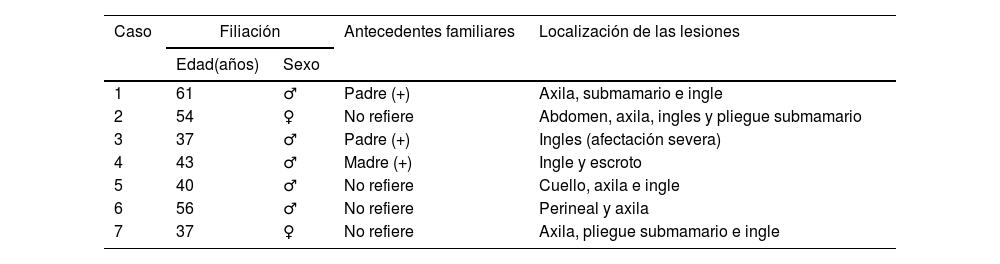
Total de pacientes reclutados. Datos de filiación y antecedentes familiares
| Caso | Filiación | Antecedentes familiares | Localización de las lesiones | |
|---|---|---|---|---|
| Edad(años) | Sexo | |||
| 1 | 61 | ♂ | Padre (+) | Axila, submamario e ingle |
| 2 | 54 | ♀ | No refiere | Abdomen, axila, ingles y pliegue submamario |
| 3 | 37 | ♂ | Padre (+) | Ingles (afectación severa) |
| 4 | 43 | ♂ | Madre (+) | Ingle y escroto |
| 5 | 40 | ♂ | No refiere | Cuello, axila e ingle |
| 6 | 56 | ♂ | No refiere | Perineal y axila |
| 7 | 37 | ♀ | No refiere | Axila, pliegue submamario e ingle |
+: Familiar/es afecto/s. ?: Respuesta no valorable por pérdida de datos.
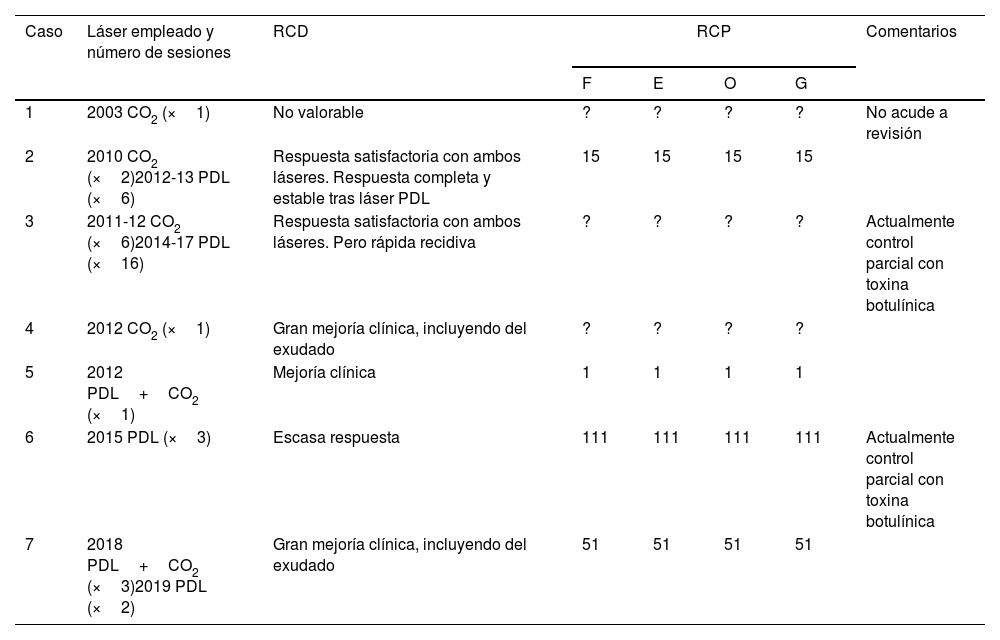
Total de pacientes reclutados y comparación entre la respuesta clínica subjetiva por parte de un dermatólogo y por parte del propio paciente
| Caso | Láser empleado y número de sesiones | RCD | RCP | Comentarios | |||
|---|---|---|---|---|---|---|---|
| F | E | O | G | ||||
| 1 | 2003 CO2 (×1) | No valorable | ? | ? | ? | ? | No acude a revisión |
| 2 | 2010 CO2 (×2)2012-13 PDL (×6) | Respuesta satisfactoria con ambos láseres. Respuesta completa y estable tras láser PDL | 15 | 15 | 15 | 15 | |
| 3 | 2011-12 CO2 (×6)2014-17 PDL (×16) | Respuesta satisfactoria con ambos láseres. Pero rápida recidiva | ? | ? | ? | ? | Actualmente control parcial con toxina botulínica |
| 4 | 2012 CO2 (×1) | Gran mejoría clínica, incluyendo del exudado | ? | ? | ? | ? | |
| 5 | 2012 PDL+CO2 (×1) | Mejoría clínica | 1 | 1 | 1 | 1 | |
| 6 | 2015 PDL (×3) | Escasa respuesta | 111 | 111 | 111 | 111 | Actualmente control parcial con toxina botulínica |
| 7 | 2018 PDL+CO2 (×3)2019 PDL (×2) | Gran mejoría clínica, incluyendo del exudado | 51 | 51 | 51 | 51 | |
?: Respuesta no valorable por pérdida de datos; E: exudado; F: flexibilidad; G: valoración global. O: mal olor; RCD: respuesta clínica subjetiva valorada por dermatólogo; RCP: respuesta clínica subjetiva valorada por el propio paciente.